T.C.
SAĞLIK BAKANLIĞI
TAKSİM EĞİTİM VE ARAŞTIRMA HASTANESİ
1. DAHİLİYE KLİNİĞİ
KOORD. ŞEFİ: UZ. DR. İsmail EKİZOĞLU
KONJESTİF KALP YETERSİZLİĞİNDE ANEMİNİN
MORTALİTE VE HASTANEDE KALIŞ SÜRESİNE ETKİSİ
(Dahiliye Uzmanlık Tezi)
DR. ZUHAL ATAN UÇAR
TEZ YÖNETİCİSİ
UZM. DR. OSMAN MAVİŞ
İSTANBUL-2007
Teşekkür
İç hastalıkları ihtisasım sırasında yetişmemde emeği geçen başta klinik şefim Sayın Dr. Ömer
Şenkal’a bilgi ve tecrübelerinden yararlandığım 2. Dahiliye Klinik Şefi Sayın Dr. İsmail Ekizoğlu’na 1.
Dahiliye Kliniği Şef Yardımcıları Sayın Dr. Rahime Özgür ve Sayın Dr. Osman Maviş’e birlikte
çalıştığım uzman ve asistan doktor arkadaşlarıma, servis hemşirelerimize, aileme ve eşime teşekkürlerimi
sunarım.
2
İÇİNDEKİLER
GİRİŞ……......................................................................................................................................................1
GENEL BİLGİLER........................................................................................................................................3
GEREÇ VE YÖNTEM……………………………………………………………………………………25
BULGULAR………………………………………………………………………………………………26
TARTIŞMA……………………………………………………………………….……………………….38
ÖZET……………………………………………………………………………...…………………….....45
KISALTMALAR…………………………………………………………………………………………..46
KAYNAKLAR…………………………..……………………………………………………………….. 47
3
GİRİŞ
Kalp yetersizliği, kardiyovasküler hastalıkların başlıca morbidite ve mortalite sebebidir. ABD’de
her yıl 400000 kişi kalp yetersizliği tanısı almakta, 200000 kişi bu hastalıktan ölmektedir. Özellikle ileri
yaşta (65 yaş ve ilerisi) hastaneye yatan hastaların önemli bir kısmını oluşturmaktadır. Hem bizim
ülkemizde, hem de gelişmiş batılı ülkelerde yüksek hastane maliyetiyle karşımıza çıkmaktadır.
Kalp yetersizliği birçok etyolojik, patofizyolojik mekanizmayı ve klinik prezentasyonu içeren
geniş bir terimdir. Kalp yetersizliğinin tanısı şüphesiz ki bazı yatakbaşı gözlemler (su tutulumu, az
miktarda derişik idrar, genişlemiş boyun venleri, büyümüş kalp) ve labaratuvar bulgularıyla
konulabilmektedir. Kalp yetersizliğini başlangıçta hiçbir klinik belirtinin eşlik etmediği yapısal ve
fonksiyonel kardiyak bozukluklarla başlayan bir süreç olarak düşünmek daha faydalıdır. Bu dönem
sıklıkla odacık büyümesi, hipertrofi ve bazı olgularda ejeksiyon fazı endekslerinin bozulması gibi
değişikliklerle birlikte yavaş bir süreçtir. Ardından hikaye ve fizik muayene ile saptanabilen klinik
bulgulara yol açar (1,2,3,4,5).
Kalp yetersizliği patogenezinden yola çıkarak, en sık rastlanan kalp yetersizliği tablosu myokard
kasılma bozukluğunun neden olduğu pompa yetersizliğidir. Kalp yetersizliği kompleks bir sendrom olup
sadece pompa yetersizliğine değil kalbin gevşeme ve genişleyebilmesine, kapakların yapısal ve
fonksiyonel bozukluklarına, vasküler ve hümoral faktörlere de bağlıdır.
Hangi etyoloji ve mekanizma ile meydana gelirse gelsin kalp yetersizliği ciddi bir tablodur.
Kardiyak ve ekstrakardiyak kompansasyon mekanizmaları ile düzeltilmeye çalışılır. Myokard, akut
yüklenmelere kontraktilite değişikliği ile cevap verir. Akut ard yük ve ön yük artışlarında myokard
kontraktilitesi artar (Frank Starling mekanizması). Sempatik tonus ve kan katekolamin düzeyleri yükselir.
Sempatik aktivasyon akut gelişen bir cevap olmakla birlikte yetersizliğin sürmesi halinde kronik olarak
devrede kalarak önemli prognostik sonuçlar doğurur.
Kronik ön ve ard yükün artışının getirdiği kronik hacim yüklenmesi sonucu gelişen ventriküler
remodeling, ileri dönemde ventrikül dilatasyonuna aynı zamanda kötü prognoza ve ileri derecede azalan
kardiyak rezerve işaret eder.
Kalp dışı kronik adaptasyon mekanizmaları intravasküler hacmi ve vasküler direnci değiştirerek
etkili olurlar. Katekolaminlerin pozitif inotropik ve kronotropik etkileri olduğu gibi kalp üzerine de
etkileri olabilir. Bu mekanizma ve medyatörler arasında sempato-adrenal sistem, renin-anjiotensin4
aldosteron mekanizması, nantriüretik peptidler, arjinin-vazopressin, prostoglandinler, nitrik oksit,
endotelin ve sitokinler önemlidir (6).
Anemi kardiyovasküler sistemi son derece olumsuz etkileyen ve kalp yetersizliği tablosuna
sıklıkla eşlik eden bir durumdur. Anemi, özellikle derin ve kronik ise doku oksijenizasyonunu değişik
derecelerde bozar. Kalp yetersizliği olan hastaların yaklaşık yarısı anemiktir (Hemoglobin<12 g/dl) ve
anemi hastaların ölüm riskini iki katına çıkarabilmektedir. Kardiyak açıdan normal olan anemik bir
hastada bile sadece eritroit kitle anormalliği ile ilintili olarak kalp yetersizliği gelişebilir. Hemodinamik ve
non-hemodinamik faktörler anemide devreye girer. Diğer yandan kalp hastalarında klinik seyir içerisinde
anemi geliştiğinde kalp sorunu ağırlaşır. Kronik eritroit anormallikler bazen tedavisi güç kardiyak hasar
doğurabilir. Özellikle yaşlı koroner arter hastalarında koroner iskemiyle birlikte olan bir derin anemi,
tehlikeli akut koroner sendromlara yol açabilir. KKY hastalarında aneminin başlıca nedenleri, yetersiz
beslenme, eşlik eden renal yetmezlik, düşük eritropoetin düzeyleri, kemik iliği depresyonu, KKY
sürecinde salınan TNF alfa gibi proinflamatuar sitokinler ve bunların ayrıca neden olduğu inflamasyonla
birlikte eritropoetin direnci, artmış oksidatif stres, kemik iliği depresyonu, ACE inhibitörleri, aspirin
kullanımı, ateroskleroz, gastrointestinal demir kaybı, idrarda proteinüri ile EPO kaybı ve artmış plazma
volumüyle paralel hemodilüsyondur. Bu tezimizde anemi düzeyi ve bazı biyokimyasal parametrelerin kalp
yetersizliğiyle birlikteliği, eşlik ettiği hastalıkların anemi düzeyine etkisi ve bunların hasta mortalitesi ile
hastanede kalış süresine etkisi üzerinde durulacaktır.
5
GENEL BİLGİLER
KALP YETERSİZLİĞİ
Kalp yetersizliği, kalbe venöz dönüş normal olduğu halde ve dolum basınçları normal iken kalbin
vücudun metabolik ihtiyaçlarını karşılayabilecek düzeyde yeterli kan pompalayamadığı ve ventrikül
disfonksiyonundan (akut veya kronik) kaynaklanan bir süreçten ortaya çıkan, karmaşık bir klinik
sendromdur. Sistolik ventrikül disfonksiyonu, ventrikül hipertrofisi ve/veya dilatasyonunun (kardiyak
yeniden şekillenmenin) eşlik ettiği, miyokardın kontraktil gücünün azalması ile karakterizedir. Bununla
birlikle, bu sendrom, bozulmuş pompa fonksiyonunun yol açtığı dolaşımsal bozukluktan daha fazlasını
içermektedir. Ventriküler disfonksiyon ilerlerken, birçok nöroendokrin sistem uyarılır. Bu durum kan
basıncını korumak için tasarlanmış, ancak kalbe direkt olarak toksik etki gösteren ilerleyici
kardiyomegaliye ve sodyum retansiyonuna katkıda bulunan bir mekanizmadır. Kalp yetersizliği
semptomlar çok hafif olsa bile, çok kötü bir prognoza sahiptir (7,8,9). Sistolik sol ventrikül disfonksiyonu
veya yetersizliği, çoğunlukla diastolik volümde kompansatuar bir artışın eşlik ettiği, normal boşalma
kapasitesindeki bir azalmayı (genellikle ejeksiyon fraksiyonunun (EF) % 45 veya daha az olması ile) ifade
etmektedir. İzole diastolik ventriküler disfonksiyonu veya yetersizliği ise, bir veya her iki ventrikülün
doluşu bozulduğunda söz konusudur. Bu durumda ventrikülün boşalma kapasitesi normaldir, kalınlaşmış
(hipertrofik) ventrikül duvarına, infiltratif kardiyomiyopatilere ve/veya taşikardiye bağlı olarak gelişebilir.
Artmış ventriküler dolum basınçlarına ve neticede pulmoner ödeme neden olacak şekilde diastolik dolum
azalmıştır.
Kalp Yetersizliğinin Patogenezi
Kalp yetersizliği patogenezinde genel olarak geçerli bir mekanizma ortaya koymak zordur.
Patogenezinden önce kalp yetersizliğinin ne olduğu konusunda bile herkesçe kabul edilen ve tüm klinik
tabloları kapsayan bir tanım yapmak kolay değildir. En sık rastlanan kalp yetersizliği tabloları miyokard
kasılma bozukluğunun neden olduğu pompa yetersizliği tablolarıdır. Ancak kalp yetersizliği, kalbin
gevşeme, genişleyebilme yetersizliğine, kapakların ve diğer yapıların yapısal, fonksiyonel bozukluklarına,
vasküler ve humoral faktörlere de bağlı olabilir. Etyolojik, patogenetik ve klinik özelliklerinde görülebilen
farklılıklar kalp yetersizliğinin sınıflamalarına da yansır. Sistolik-diastolik, sağ-sol, yüksek debili-düşük
debili, ileri doğru-geri doğru, akut-kronik kalp yetersizliği değişik kriterlere göre yapılan sınıflamalardır.
Bu yetersizlik tablolarının ortak özellikleri dikkate alınarak kalp yetersizliği, kalbin organizmanın
6
gereksindiği miktarda kanı dokulara pompalayamaması ya da bunu ancak yüksek diastolik doluş
basınçlarında sağlayabilmesi olarak tarif edilir. Kalp yetersizliğinin en sık rastlanan nedeni myokardial
yetersizlik olmakla birlikte kalp yetersizliği olması için miyokardial yetersizliğin bulunması her zaman
zorunlu değildir. Dolaşım yetersizliği olarak tanımlanan ve kalp dışı nedenler (hızlı ve aşırı intravasküler
volüm artışı ve/veya periferik direnç değişiklikleri) ile gelişen tablolar da kalp yetersizliğinin sebepleri
arasındadır. Hangi etyoloji ve mekanizma ile meydana gelirse gelsin kalp yetersizliği ciddi bir tablodur.
Kardiyak ve ekstra kardiyak kompansasyon mekanizmaları ile düzeltilmeye çalışılır.
Volüm yüklenmesi kalp boşluklarında diastolik basınçların artmasına, basınç yüklenmesine,
ventriküler boşalmanın zorlaşmasına neden olur. Diastolik basınçların artışı konjestif semptomların, atım
hacimlerinin azalması da ileri doğru yetersizlik tablolarının ana nedenini oluşturur. Bu yüklerin toleransı,
miktarlarına sürelerine ve miyokardın gevşeme, genişleyebilme (relaksasyon, komplians) ve kontraktilite
gibi özelliklerine bağlı olarak değişir. Kardiak adaptasyon mekanizmaları ventrikül içi diastol sonu
basıncını ve sistol sonu volümünü korumaya (normal sınırlar içinde tutmaya) yöneliktir. Myokard akut
yüklenmelere kontraktilite değişikliği ile cevap verir. Akut ard yük ve ön yük artışlarında myokard
kontraktilitesi artar (Frank Starling mekanizması). Sempatik tonus ve kan katekolamin düzeyleri yükselir.
Sempatik aktivasyon akut gelişen bir cevap olmakla birlikte yetersizliğin sürmesi halinde kronik olarak
devrede kalarak önemli klinik ve prognostik sonuçlar doğurur (10).
Kronik ön yük ve ard yük artışlarına karşı gelişen majör myokardial cevap myokard hipertrofisi,
ventrikül dilatasyonu veya bunların birlikte gelişmesidir. Kronik basınç yüklenmeleri önce hipertrofi ile
kompanse edilir myokard hipertrofisine ventrikül dilatasyonu da eklendiğinde dekompansasyon
başlamıştır.
Kronik volüm yüklenmelerinde ise ventrikül dilatasyonu kompansatuar bir değişikliktir ve
hipertrofiden önce ortaya çıkar. Dilatasyon, ventrikül diastol sonu basıncının aşırı artmasını önler ancak
bir süre sonra ventrikül çapının ileri düzeylere varması aynı aort basıncı karşısında bile lif kısalması için
üretilmesi gereken duvar gerilimini arttırır (Laplace kanununu). Volüm yüklenmesi atım hacmini ve
dolayısıyla aort sistolik basıncını arttırıyorsa duvar gerilimi daha da artar; giderek dilatasyona hipertrofi de
eklenir. Ventrikülün dilate olması nedeniyle myokard kütlesi belirgin olarak artsa da duvar kalınlığında
önemli artış olmayabilir. Hipertrofi ventrikül kompliansını azaltır; konjestif belirtileri arttırır. Her iki tür
yüklenmede de ventrikül dilatasyonunun ve hipertrofinin birlikte bulunduğu evreler KY’nin ilerlediğini
gösterir. Kardiak performans ve ejeksiyon fraksiyonu progresif olarak azaldıkça ventriküllerin sistol ve
diastol sonu volümleri artar. Ventrikül volümleri arttıkça geometrisinin, koniden küresele doğru değiştiği
görülür (Ventriküler Remodeling). Küre, yüzey/hacim oranı en küçük şekildir. Yüzey genişliği aynı iki
7
ventrikülden küresel olana daha fazla kan sığar ve aynı miktarda atım hacmi için daha az lif kasılması
gerekir. Ancak ventriküler remodeling, ileri dönemlerde ortaya çıkması, ventrikül dilatasyonu ile birlikte
papiller kasların pozisyonun değişmesi, atrioventriküler halkanın genişlemesi ve fonksiyonel
atrioventriküler kapak yetersizliklerinin artmasıyla birlikte olduğundan kötü prognoza ve ileri derece
azalan kardiak rezerve işaret eder (11).
Kalp dışı kronik adaptasyon mekanizmaları intravasküler volümü ve vasküler direnci değiştirerek
etkili olurlar. Katekolaminlerin pozitif inotropik ve kronotropik etkileri olduğu gibi kalp üzerine de
etkileri olabilir. Bu mekanizmalar ve medyatörler arasında sempato-adrenal sistem, renin anjiotensin
aldosteron mekanizması, natriüretrik peptitler, arginin vasopressin, prostaglandinler, nitrik oksit, endotelin
ve sitokinler önemlidir (12).
Kalp yetersizliği ilerledikçe, kapak disfonksiyonu ve sıvı retansiyonu miktarından da etkilenerek
kalp boşluklarının doluş basınçları yükselir. Konjestif belirtiler ortaya çıkar (geriye doğru yetersizlik).
Konjestif tabloların kontrolünde öncelikle diüretiklerden yararlanılır. Tüm kalp yetersizliği tablolarında
aynı zamanda ihtiyaç duyulan miktarda kalp debisinin sağlanamaması da söz konusu olduğundan değişik
derecelerde mutlak veya nispi debi düşüklüğü sistemik perfüzyon yetersizliği söz konusu olur (ileriye
doğru yetersizlik). Kalp debisini arttırmak için kullanılabilecek ajanlar da teorik olarak pozitif inotroplar
ve vasodilatörlerdir. Pozitif inotroplar akut olarak kalp debisini arttırmakla birlikte uzun dönemde dijital
istisnası dışında mortaliteyi arttırıcı etki yaparlar. Dijital kullanımının semptomların kontrolünde yarar
sağladığı ancak mortaliteyi etkilemediği gösterilmiştir (13). Vasodilatörler yalnızca akut ve kronik
yetersizliklerin kontrolünde yarar sağlamakla kalmazlar hastaların yaşam beklentisini de arttırırlar (14).
Kalp yetersizliği belirtileri uygun tedavi ile kontrol altına alınsa bile tablo progresyon gösterir. Bu
nedenle tedavi yaklaşımlarındaki temel amaçlardan biri de hastalığın progresyonunu önlemektir. Myokard
hasarına neden olan başlatıcı olay tekrarlamasa da myokardial fonksiyon kaybının giderek artması
histolojik incelemelerde miyosit sayısının azalması, bağ dokusu artışı, inisial faktörden sonra ortaya çıkan
ve süreklilik gösteren sekonder hasar mekanizmalarının işlediğini düşündürmektedir (15). Kalp
yetersizliği olan hastalarda, özellikle transplantasyon uygulananlardan alınan kalplerde yapılan histolojik
incelemeler apopitotik miyosit kaybında çok ileri düzeylere varabilen artmaların olduğunu göstermiştir.
Apopitozis erişkinlerde timusta, doğum sonrasında uterusta, demansiyal tablolarda beyinde belirgin olarak
artan özel bir hücre ölümü tipidir. Burada hücre ölümü nekrotik hücre ölümünde olduğu gibi hücrenin
şişmesi ve membran bütünlüğünü yitirmesiyle başlamaz. Önce DNA fragmantasyonu, kromatin
yoğunlaşması gelişir. Hücre büzüşür ve ölür. Etrafındaki hücreler canlıdır. Programlı hücre ölümü yada
hücrenin intiharı da denilen bu olayda özel mekanizmaların varolduğu ve kalp yetersizliği olan hastalarda
8
miyositlerdeki bu mekanizmaların uyarıldığı anlaşılmaktadır (16).
Kalp yetersizliğinde artan endokrin ve parakrin (kan yoluyla gelen yada myokard içinde sentez
edilen) nörohormonlar (nörepinefrin, anjiotensin II, endotelin, aldosteron ve tümör nekroz faktörü)
apopitozisin artışından sorumlu tutulmuşlardır. Deneysel çalışmalar ile bu maddelerin apopitozisi
uyarmaları, antagonistlerinin hangi mekanizma ile ortaya çıkmış olursa olsun kalp yetersizliği olan
hastalarda klinik yarar sağlamaları bu düşünce lehine değerlendirilmektedir (17). Ancak nörohormonların
kalp yetersizliğinin progresyonunu azaltıcı etkilerinin zamanla zayıfladığı ve ortadan kalktığı da dikkati
çekmektedir. Kalp yetersizliği olan hastalarda anjiotensin konverting enzim (ACE) inhibitörü kullanımı,
mortalite veya hospitalizasyon oranını plaseboya göre azaltmakta ancak 1-1,5 yıldan sonra gruplara ait
eğriler yeniden paralelleşmekte ve gruplar arasındaki fark ilk dönemde sağlanan ile sınırlı kalmaktadır (6).
Bu durum, ACE inhibitörlerinin (veya beta blokerlerin) kalp yetersizliğinin progresyonunu yavaşlatıcı
etkilerinin (sağladıkları yarar kalıcı olsa da) bir süre sonra ortadan kalktığını göstermektedir. Beta blokeri
ve ACE inhibitörünü birlikte alan hastalarda da benzer sonuçlar görülmektedir (18). Kullanılan
nörohormonal antagonistlerin ya etkileri bir süre sonra ortadan kalkmakta yada bu etkileri dengeleyen
karşıt mekanizmalar devreye girmektedir. Son yıllarda pravastatin ve enalapril ile yapılan iki önemli
çalışmanın sonuçları da bunları göstermektedir (19, 20).
Son yirmi yılda kalp yetersizliği olan hastalarda semptomların kontrolünde önemli aşamalar
kaydedilmiş, vasodilatör ve beta bloker tedavi ile hastaların yaşam beklentilerinin arttırılabileceği
gösterilmiştir. Ancak sağlanan kazanımlar yeterlilikten uzaktır. Kalp yetersizliği tedavisinde daha başarılı
olmanın yolu miyosit kaybını uyaran ve kontrol eden mekanizmaları daha fazla anlamak ve etkileyebilir
olmaktan geçiyor görünmektedir.
Konjestif kalp yetersizliği dispne ve çabuk yorulma, taşipne, taşikardi, pulmoner raller,
kardiyomegali, ventriküler galo sesleri ve periferik ödemden oluşan belirti ve bulguları içeren kompleks
klinik bir sendromdur. Konjestif kalp yetersizliği olan hastaların çoğu anormal dolaşım konjesyonu
gösterir. Mekanik veya miyokardiyal bozukluklara bağlı gelişen konjestif kalp yetersizliği olan KKY
hastaların çoğunda, kalp (pompa) yetersizliğinden önce belirli bir dönem vardır. Kardiyak pompa
fonksiyonunun ve kardiyak debinin miyokard hipertrofisi ve ventrikül dilatasyonundan oluşan
kompansatuar mekanizmalarla en azından istirahatte korunduğu önemli bir miyokardiyal disfonksiyon
dönemidir. Bu sebepten dolayı, erken dönemlerde hastanın hiçbir engeli veya semptomu olmayabilir.
Başlangıçta istirahatdeki kardiyak debi normal sınırlarda olabilir. Egzersiz veya stress esnasında kardiyak
debi yükselemez ve hatta düşer. Sonunda, istirahatde bile kardiyak debi düşer. Eşlik eden değişiklikler
arasında, artmış istirahat sistemik vasküler rezistansı (SVR) vardır.
9
Sol ventrikül diyastolik basınçlarında ve pulmoner venöz basınçlarında artış mevcuttur. Böylece,
herhangi bir süre boyunca intravasküler dolaşım konjesyonu olur ve kapillerlerden interstisyel boşluklara
sıvı transüdasyonu artar, diğer pulmoner dolaşımdaki transüdasyon hızı lenfatik drenaj hızını geçerse
pulmoner ödem gelişir. Pulmoner ödem sıklıkla ilk olarak röntgen incelemesiyle tespit edilir ve ancak
daha sonraları fizik muayenede raller duyulabilir hale gelir. Sistemik venöz sistemle ilgili olarak,
yükselmiş jugüler venöz basınç sıklıkla gözle görülebilir ve buna yerçekimine bağımlı periferik ödem ve
hepatomegalide eşlik edebilir. Hastaların çoğunluğunda konjestif kalp yetersizliği kronik olarak gelişir ve
buna böbrekler tarafından tuz ve su tutulması eşlik eder (21,22,23).
Akut kalp yetersizliği, ventrikülün akut iskemisi (yani miyokard infarktüsü) esnasında, ikincil bir
taşikardi sırasında veya bir kalp kapağının ve bir kardiyak yapının yırtılmasına bağlı olarak gelişebilir.
Kanın akut olarak sistemik dolaşımdan pulmoner dolaşıma geçişi anlamlı miktarda su veya tuz
tutulumundan daha önce gelişebilir. Konjestif kalp yetersizliği terimi, konjesyon kardiyak kökenli değilse
kullanılmamalıdır. Pulmoner ödem veya konjesyonun tam sebebi belli değilse, yanlış olarak kalp
yetersizliği teşhisi koymamak gerekir. Bunun için spesifik olmayan bu semptomları ve bulguları sadece
tarif etmek yoluna gidilmelidir.
Sık Görülen Bazı Kalp Yetersizliklerinin Tanımları ve Sınıflandırmaları
1.Kalp yetersizliği: Klasik semptomları bozulmuş miyokard fonksiyonundan kaynaklanan nefes
darlığı, çabuk yorulma ve egzersiz intoleransı olan klinik bir sendromdur.
2.Konjestif kalp yetersizliği: Önceki tanıma benzemektedir. Ek olarak jugüler venöz distansiyonu,
raller, periferik ödem ve asit gibi dolaşım konjesyonu bulguları mevcuttur.
3.Non-kardiyak dolaşım konjesyonu: Bu sendromda yapısal kalp hastalığı bulunmamaktadır.
Konjestif kalp yetersizliğinden klinik olarak ayırt edilmesi mümkün değildir. Akut böbrek yetersizliği gibi
non-kardiyak bir sebep bulunmaktadır.
4.Sistolik kalp yetersizliği: Klasik Semptomları nefes darlığı, çabuk yorulma ve egzersiz
intoleransıdır. Kalp, dilate olmuş ve bozulmuş sistolik fonksiyonlara sahiptir. Eşlik eden kapak hastalığı
olabilir veya olmayabilir.
5.Normal sistolik fonksiyonlu kalp yetersizliği: Bazen diyastolik kalp yetersizliği olarak da
adlandırılır. Bu durum, bozulmuş diyastolik fonksiyon (çoğunlukla ekokardiyografi ile teşhis edilir) ve
normal veya normale yakın ejeksiyon fazı endeksleri mevcuttur. Nefes darlığı, çabuk yorulma ve egzersiz
intoleransı gibi semptomlar ile karakterizedir. Sıklıkla, değişmiş olan sol ventrikül sertliğine bağlı olarak
10
kalbin doluşunda bozulma sol ventrikül hipertrofisi veya diyastolik disfonksiyon eşlik eder. Genellikle
şiddetli sistemik hipertansiyon vardır. Mitral yetersizliği gibi bir kapak hastalığı eşlik edebilir veya
etmeyebilir. Bu tip kalp yetersizliği sistolik kalp yetersizliği ile birlikte olabilir.
6.Sağ taraflı kalp yetersizliği: Jugüler venöz distansiyon, periferik ödem, asit ve abdominal
organlarda şişme gibi doku konjesyonu bulguları ile karakterize bir klinik sendromdur. Sıklıkla sağ
ventrikül dilatasyonu ve şiddetli triküspit yetersizliği ile birlikte sağ ventrikülün sistolik performansında
belirgin bozulma mevcuttur. Bu sendromun, şiddetli sol taraflı kalp yetersizliği, kronik hipoksemi ve
pulmoner hipertansiyon ile birlikte bulunan şiddetli akciğer hastalığı (cor-pulmonale), sağ ventrikül
miyokard infarktüsü ve primer pulmoner hipertansiyon gibi birçok sebebi olabilir.
Sınıflandırma ve Kalp Yetersizliğinin Evreleri
New York Kalp Birliği sınıflandırma sistemi çok yaygın olarak kullanılmaktadır.
New York Kalp Birliği fonksiyonel sınıflandırması:
Evre 1: Kalp hastalığı olan ancak hastalığın fiziksel aktiviteyi kısıtlamadığı hastalar. Olağan
fiziksel aktivite aşırı yorgunluğa, çarpıntıya, dispneye ve anginal ağrıya yol açmaz.
Evre 2: Fiziksel aktiviteyi hafif olarak kısıtlayan kalp hastalığı olan hastalar. Bu hastalar
istirahatde rahattırlar. Sıradan fiziksel aktiviteler yorgunluk, çarpıntı, dispne veya anginal ağrıya yol açar.
Evre 3: Fiziksel aktiviteyi belirgin olarak kısıtlayan kalp hastalığı olan hastalar. Bu hastalar
istirahatte rahattırlar. Olağan fiziksel aktiviteden daha hafif aktiviteler yorgunluk, çarpıntı, dispne veya
anginal ağrıya yol açar.
Evre 4: Hiçbir fiziksel aktivitenin rahatsızlık duyulmadan gerçekleştirilememesine neden olan
kalp hastalığı bulunan hastalar. Kalp yetersizliğinin veya anginal sendromun belirtileri istirahatte bile
olabilmektedir. Herhangi bir fiziksel aktiviteye girişildiğinde artar.
Kalp yetersizliğinin evreleri:
Evre A: Kalp yetersizliğinin gelişimi ile kuvvetli olarak ilişkili komorbid durumların olmasından
dolayı, kalp yetersizliği riski olan hastalar. Böyle hastaların kalp yetersizliği belirtileri ve bulguları yoktur.
Kalp yetersizliğinin belirti ve bulgularını hiç göstermemişlerdir. Kalp kapaklarının veya ventriküllerin
yapısal veya fonksiyonel bozuklukları yoktur. Örneğin: Sistemik hipertansiyon, koroner arter hastalığı,
diyabetes mellitus.
11
Evre B: Kalp yetersizliği gelişimi ile kuvvetli olarak ilişkili yapısal kalp hastalığı gelişmiş olan
ancak kalp yetersizliği belirtisi olmayan ve kalp yetersizliğinin bulgu veya belirtilerini hiç göstermemiş
olan hastalar. Örneğin: Sol ventrikül hipertrofısi (LVH); asemptomatik valvüler kalp hastalıklarında dilate
olmuş ventriküller, geçirilmiş miyakard infaktüsü.
Evre C: Altta yatan yapısal kalp hastalığı ile ilişkili eskiden veya halen belirtileri olan hastalar.
Evre D: Maksimum medikal tedaviye rağmen istirahatte belirgin kalp yetersizliği semptomları
bulunan ve özel girişimlere ihtiyaç duyan hastalar. Örneğin: Hastaneden güvenle taburcu edilemeyen,
tekrar tekrar hastaneye yatırılan, hastanede kalp transplantasyonu bekleyen, hastane benzeri ortamlarda
bulunan hastalar. Ayrıca evde semptomların azalması için sürekli intravenöz destek alan mekanik dolaşım
destek cihazı ile tedavi gören hastalar.
Bu yeni evreleme şeması büyük ölçüde kliniğe dayalıdır. Hekimlerin tedavilerini spesifik hasta alt
gruplarına daha fazla odaklanmış bir biçimde yönlendirmesine izin vermektedir. Hastalar genellikle bu
şemada ileriye doğru gelişme gösteriyor olsalar da bazen D'den C'ye de geçebilirler.
Sistolik ve Diyastolik Disfonksiyon:
Ventrikül yetersizliği varlığında yapılması gereken önemli bir ayırım sistolik ve diyastolik
disfonksiyon arasında olandır (tablo 1). Bununla birlikte, bu terimler en uygun olarak sistemik
hemodinamik değişikliklerden ziyade, ventrikül mimarisindeki değişikliklerle tanımlanır. Sistolik
disfonksiyonda, genişlemiş, bozulmuş ejeksiyondan dolayı debi azalmıştır. Diyastolik disfonksiyonda ise
kalınlaşmış, küçük kaviteli ve dolumun sınırlı olduğu bir ventrikül mevcuttur. Sistolik disfonksiyon
terimini dilate olmuş, genellikle eksantrik hipertrofiye uğramış bir ventrikül için kullanırız. Diyastolik
disfonksiyon teriminde, kalın duvarlı konsantrik hipertrofiye uğramış, normal veya küçük bir ventrikül
mevcuttur. Bu iki ayrı durum arasındaki önemli yapısal farklılıklar mevcuttur (24,25,26,27,28).
Diyastolik kalp yetersizliği (veya korunmuş sol ventrikül sistolik fonksiyonlu kalp yetersizliği),
büyümeye devam eden epidemiyolojik bir klinik problem olarak, artık farkına varılmaktadır. Kalp
yetersizliği ile gelen hastaların %40'nın korunmuş sol ventrikül sistolik fonksiyonları vardır. Bu oran daha
yaşlı ve şehir içinden gelen hastalara bakan hastanelerde daha yüksek olabilir. Diyastolik kalp yetersizliği
sıklıkla iyi kontrol altına alınamamış sistemik hipertansiyon ile birliktedir (29,30). Sol ventrikül diyastolik
fonksiyonun bozulmasına neden olan faktörler miyokard fibrozu, hipertrofi, iskemi ve artmış ard-yüktür.
Miyokard iskemisi tespit edilmesi önemlidir. Çünkü o da hipertansiyon gibi tedavi edilebilir (31,32).
Sistolik olayların diyastolik fonksiyonu etkileyebileceğini görmek önemlidir. Diyastolik
12
disfonksiyonun tanısı zor olabilir, fakat bu amaç için geliştirilmiş olan ekokardiyografik teknikler belirgin
olarak ilerlemiştir. Yüklenme durumlarında, kalp hızından ve yaştan kaynaklanan sınırlamaların,
görüntülenmesinin yeni uygulamaları ile kısmen üstesinden gelinmiştir.
Tablo 1: Sistolik ve diastolik kalp yetersizliği ayrımı.
Sistolik Kalp Yetersizliği
Diyastolik Kalp Yetersizliği
Dilate olmuş büyük kalp
Küçük LV kavitesi
Normal sistolik kan basıncı
Konsantrik LV hipertrofisi
Geniş bir yaş grubu, erkeklerde daha sık
Sistemik hipertansiyon
S3 galosu
Daha sık olarak yaşlı kadınlar
Eko ile sistolik ve diyastolik bozukluklar
S4 galosu
Tam oturmuş bir tedavi
Çeşitli eko ölçümleri ile diyastolik bozukluklar
Prognoz kötü
Tam oturmamış bir tedavi
Miyokard iskemisinin rolü seçilmiş vakalarda Prognoz o kadar kötü değil.
önemli
Miyokard iskemisi sık.
Düşük Debili Kalp Yetersizliği: Pompa yetersizliklerin sebepleri dört ana kategoride sınıflanabilir:
1. İş yükünün artması veya mekanik bozukluklara bağlı yetersizlik
2. Birincil miyokardiyal bozukluklarla ilişkili yetersizlik
3. Anormal kardiyak ritm veya ileti bozuklukları ile ilişkili yetersizlik
4. Miyokard iskemisi / infarktüsü
Kantitatif bir miyokard kaybına yol açan miyokard infarktüsü özel bir tip iş aşırı-yüküne yol açar.
Akut infarktüs sırasında, azalmış strok volümü arttırmak için end diastolik volüm artarken EF düşer.
EF'deki bu düşüş kaybedilen miyokard ile hemen hemen doğru orantılıdır, geçen zaman içerisinde EF, bu
düşük seviyelerde kalma eğilimindedir. İnfarktüsün iyileşmesi ile birlikle, infarktüslü alan nedbe haline
gelir ki bu alan ventriküler boşalmaya katkıda bulunamadığı gibi bir de yükü arttırmaktadır. Dolayısıyla
tüm yük geride kalan non-iskemik miyokarda düşer. Non-iskemik miyokard kaybedilen miyokard
13
miktarına orantılı bir şekilde hipertrofiye olur. Herhangi bir basınç düzeyinde duvar geriliminin artmasına
neden olan artmış diyastolik volüm bu yükü daha da arttırır. Aylar ve yıllar sonra, kalp yetersizliği, geride
kalan non-iskemik miyokardın ventriküler yeniden şekillenme (ventriküler remodeling) adı verilen
ilerleyici ventrikül dilatasyonuna ve reaktif ventrikül hipertrofisine yol açar. Bunun sonucunda gelişen ve
iskemik kardiyomiyopati denilen bir tablo ortaya çıkabilir.
Yüksek Debili KalpYetersizliği: Yüksek-debili kalp yetersizliği, birincil olarak kalp dışı dolaşım
yüklenmesidir. Bazı hastalarda, toplam kardiyak debi (sistolik veya pompa fonksiyonu) ve sol ventrikül
EF'si normal veya artmıştır. Böyle durumda. ventrikül diyastol basıncında anormal bir yükselmeye ikincil
olarak, pulmoner konjesyon ve ödem gelişebilir. Bu sendrom, tuz tutan steroidlere bağlı olarak aşırı su ve
tuz birikmesine, aşırı sıvı ve kan verilmesine, akut glomerulonefrite, oliguri veya anuriyle birlikte kan
volümünde bir artışla beraber olan durumlara bağlı gelişebilir. Diğer hastalarda da arteriyovenöz fistüller,
bakteriyemi, sepsis, anemi, hipertiroidi, beriberi, gebelik, paget hastalığı, hiperdinamik kalp sendromu,
arteryel hipertansiyon, fibroz displazi, karaciğer hastalığı, çevresel aşırı sıcaklar, polisitemi vera, karsinoid
sendrom, dermatolojik bozukluklar, eritrodermi sendromu, kaposi sarkomu gibi anormal derecede artmış
venöz dönüş ve/veya azalmış periferik dirençle birlikte olabilir. Bu durumlarda, ventriküle uygulanan
kronik volüm ve/veya basınç aşırı yükü, sonunda miyokardiyal ve ventriküler sistolik disfonksiyona yol
açabilir. Sonunda, bu hem diyastolik basınçları arttırır, hem de kardiyak debiyi anormal düzeyde düşük
seviyelere çeker. Kardiyak debi halen normal düzeydeyken veya artmışken, artmış diyastolik basınçlara,
ikincil olarak pulmoner konjesyon veya pulmoner ödem semptomları gelişirse, bu semptomlara bağlı
tabloya yüksek debili yetersizlik denir (33).
Kalp Yetersizliğinin Mekanizmaları
Kalp yetersizliği sıklıkla, miyokard kaybı ile sonuçlanan tetikleyen bir faktörle (Örneğin, akut
miyokard infarktüsü) veya çok fazla aşırı -yüklenmeyle (örneğin valvüler kalp hastalığı, akut miyokard
infarktüsü, dilate ve hipertrofik kardiyomiyopati ile sonuçlanan mutasyon vs. ) başlar. Hipertrofi artmış
yükü kaldıramadığında ventrikül dilatasyonu olur. Ventrikül daha küresel bir şekil alır eksantrik hipertrofi
gelişir. Bu da atım volümünün azalmış bir EF'ye rağmen korunmasını sağlar. Bu kısa dönem bir fayda
sunmaktadır. Bir miktar dilatasyonun yokluğu muhtemelen şok ve erken ölümle sonuçlanırdı.
Nöroendokrin aktivasyon. muhtemelen perfüzyon basıncını koruma ihtiyacının algılanması ile olur. Ancak
nörohormonlar, sol ventrikülün yeniden şekillenme sürecini hızlandırıp, kalp yetersizliğinin patogenez ve
progresyonuna neden olurlar. Bu aşırı basitleştirilmiş ön hipotezin varsayılan tutarlılığına rağmen,
bilgilerimizdeki özellikle her fenotipik değişikliğin kalp yetersizliğinin progresyonunda yaptığı niceliksel
katkı ile ilgili birçok boşluk doldurulmayı beklemektedir. Halen öğreneceğimiz çok şey vardır
14
(4,35,36,37,38,39,40).
Kalp yetersizliğinin muhtemel mekanizmaları: Miyosit kaybı, geride kalan miyositlerin
hipertrofisi, enerji üretimi ve kullanımı (oksijen ve enerjinin temini, substrat kullanımı ve enerji
depolanması, uygunsuz mitokondri kitlesi ve fonksiyonu), ventriküler yeniden şekillenme, kontraktil
proteinler (anormal miyofibril ve miyozin ATPaz'ı, anormal miyokardiyal proteinler, hatalı protein
sentezi),
kontraktil
elemanların
aktivasyonu
(membran
Na+,K+-ATPaz'daki
hatalar,
anormal
sarkoplazmik retikulum fonksiyonu, anormal Ca+ salınımı ve alımı), miyokardiyal reseptörlerin anormal
fonksiyonu (beta adenoreseptörlerin down regülasyonu, betal reseptörlerinde azalma, Gs proteininde
azalma. Gı proteininde artma), otonom sinir sistemi (anormal miyokardiyal norepinerfin fonksiyonu veya
kinetiği, anormal baroreseptör fonksiyonu), Miyokardiyal fibroblastların büyümelerinde artma,
yaşlanmaya bağlı değişiklikler, sürekli taşikardi (41,42,43,44,45).
Kalp Yetersizliğinde Kompansatuar Mekanizmalar: Otonom sinir sistemi aktivasyonu (Kalpde
artmış kalp hızı, artmış miyokardiyal kontraktil stimülasyon, artmış relaksasyon hızı, periferik dolaşımda,
artmış arteryel vazokonstriksiyon, venöz vazokonstriksiyon). Böbrek (renin -anjiotensin-aldesteron
aktivasyonu ve arteryel, venöz vazokonstriksiyon gelişimi. Na ve su tutulumunun artışı). Sitokinlerin
açığa çıkması, endotelin-1 (artmış ön ve ard yük), arjinin vazopressin (artmış ön ve ard yükler), atrial ve
beyin natriüretik peptidler (azalmış ard yük), prostoglandinler, peptidler. Kalbin Frank-starling yasası
(artmış diyastol sonu volüm, basınç ve lif uzunluğu, artmış ön yük). Hipertrofi, perifere oksijen
dağılımında değişimler (kardiyak debinin redistribüsyonu, oksijen ile hemoglobinin ayrışmasında
değişiklikler,
dokuların
artmış
oksijen
ekstrasyonu),
aneorobik
metabolizmanın
gelişmesi
(46,47,48,49,50,51,52,53).
Kalp Yetersizliğinde Nörohümoral Değişiklikler: Artmış sempatik sinir sistemi aktivasyonu
(artmış epinerfin, norepinerfîn), artmış endotelin, arjinin vazopressin, renin ve anjiyotensin II, aldesteron,
artmış nöropeptid Y, artmış atriyal ve beyin natriüretik peptit, artmış insulin, kortizol, büyüme hormonu,
tümör nekrozis faktör-, interlokin-6, vazoaktif intestinal peptid, adrenomedülin, ürodilatin, artmış
dopamin, prostoglandinler (PGI2, E2), vazodilator peptidler (bradikinin) (54,55,56,57,58,59,60,61,62,63).
Kalp Yetersizliği Olan Hastaların Tanısı ve Değerlendirilmesi
Hikaye: Konjestif kalp yetersizliğinin en çok fark edilen semptomu nefes darlığı olup inspirasyon
sırasında yeterince hava alamama hissidir. İlk olarak efor sırasında fark edilir. Kalp yetersizliği ilerledikçe
önce hafif eforla sonunda istirahatle nefes darlığı oluşur. Mekanizması tam anlaşılmamakla birlikte
multifaktöryeldir. Akut kalp yetersizliğinde pulmoner ödem geliştiğinde, oksijen difüzyon kapasitesinde
15
azalmaya sebep olabilir. Kronik stabil kalp yetersizliğinde ise dispneye, artmış fizyolojik ölü boşluk,
artmış hava yolu direnci, azalmış akciğer kompliyansı ve solunum kaslarının yorgunluğu sebep olabilir.
Merkezi olarak dispnenin algılanmasında, pulmoner j reseptörlerinin rolü olacağı söylenmektedir (64,65).
Kalp yetersizliğinin klasik semptom triadinda, dispne, ortopne, paroksismal noktürnal dispne (PND)
bulunmaktadır. Ortopne, sırtüstü yatar pozisyonda nefes darlığı hissedilmesidir. PND, hastayı uykudan
uyandıran ani noktürnal dispnedir.
Kalp yetersizliğinin diğer tipik yakınması aşırı yorulmadır. Hasta çoğunlukla, görüşmeden haftalar
veya aylar önce hiçbir güçlük çekmeden yaptığı aktiviteleri yaparken artık yorulduğunu, bitkin düştüğünü
söylemektedirler. Aşırı yorulma da multifaktöryeldir. Muhtemelen kısmen kötü doku perfüzyonuna,
nöroendokrin sistemin aşırı aktivitesine, artmış sitokin seviyelerine, iskelet kaslarının kondisyonunun
kaybolmasına neden olan düşük kardiyak debiye bağlı gelişmektedir. Diğer yakınmalar ise hırıltılı
solunum (wheezing), öksürük, dolaşım ve organ konjesyonuna bağlı semptomlardır. Mide bulantısı,
kusma, sağ üst karın ağrısı keza bağırsak ödemine ve karaciğer kapsülünün gerilmesine bağlı semptomlar
olabilir. Periferik ödem de şikayetler arasındadır.
Özgeçmişte özellikle kalp yetersizliğinin en önemli sebebini oluşturan iskemik kalp hastalığının
ve bunun risk faktörlerinin sorgulanması önemlidir (diyabet, hipertansiyon, hiperlipidemi, sigara, aile
hikayesi) ve bunlar agresif olarak tedavi edilmelidir. Kontrolsüz hipertansiyon iskemik kalp hastalığından
bağımsız, kalp yetersizliği yapabilir. Keza diyabetik hastalarda göreceli olarak hafif hipertansiyon spesifik
bir kardiyomiyopatiye sebep olabilir. Aşın alkol ve uyuşturucu da kardiyomiyopatiye sebep olabilir.
Fizik Muayene: Kalp yetersizliğinde tam bir muayene gerekmektedir, tam bir kardiyovasküler
muayene hem periferik hem de kardiyak bulguları bünyesinde barındırır. Palpasyonla, kalbin maksimal
impulsunun yokluğu noktanın sıklıkla laterale kaydığı ve daha geniş alanda hissedildiği görülür. Eğer
pulmoner arter basınçları artmışsa veya sağ kalp yetersizliği başlamışsa sağ ventrikül vurusu da
hissedilebilir. Şiddetli aort darlığında tril palpe edilebilir, boyna yayılan üfürüm, artmış sol ventrikül
vurusu tespit edilebilir. Apeksin kardiyak oskültasyonunda duyulabilecek bir S3 galo ritmi dekompanse
kalp yetersizliğine işaret eder. Koroner arter hastalığı, hipertansiyon veya aort darlığında S4 duyulması
sertleşmiş bir ventrikülün olduğuna, dolaşım konjesyonu ile perikardiyal vuru konstriküf perikardite işaret
eder. Ayrıca kalp kapak hastalıkları ve konjenital kalp hastalıklarının üfürümleri, kalp yetersizliği
etyolojisi hakkında bilgi verir.
Vasküler muayene önemlidir. Nabız artışı, düzensiz oluşu, kalp yetersizliğinin etyolojisi (atrial
fibrilasyon) ve dekompansasyon hakkında bilgi verir. Kalpten yayılan bilateral karotis azalmış ve
gecikmiş (pulsus parvus et tardus) nabız, şiddetli aort stenozuna işaret ediyor olabilir. Zayıf nabız düşük
16
kardiyak debiyi düşündürür. Kapiller geri-doluşun yetersiz oluşu ve soğuk ekstermitelerin varlığı kardiyak
debideki şiddetli azalmaya işaret eder. Jugüler venöz basıncın muayenesi özellikle kalp yetersizliğinde
diüretik dozunu ayarlamada önemlidir. Belirgin V dalgası, şiddetli triküspit yetersizliğinde görülür ve
sıklıkla pulsatil karaciğer eşlik eder. Ayrıca periferik ödem, staz dermatit ve ülserleri kalp yetersizliğinde
görülebilir. Kronik kompanse kalp yetersizliğinde akciğer muayenesi göreceli olarak normal olabilir.
Bununla birlikle hipokseminin eşlik ettiği ve alveoler sıvı birikimine bağlı raller, plevral efüzyon
dekompanse kalp yetersizliğinde bulunur.
Tanısal Testler: Rutin kan testleri kalp yetersizliği ve dekompansasyonu hakkında bazen değerli
bilgiler verebilir. Anemi, ateş gibi kalp yetersizliğini dekompanse eden durumlar, düşük Na kan düzeyi,
prerenal azotemi, kalp yetersizliğinde görülebilir. Keza kreatinin düzeyinin yükselmesi kalp
yetersizliğinden kaynaklanan renal disfonksiyonuna işaret eder.
Oniki derivasyonlu standart EKG de Q dalgası, eski miyokard infarklüsünü, sol ventrikül
hipertrofi bulguları hipertansiyon veya aort stenozunu düşündürür. Ayrıca atriyal fibrilasyon varlığı
dekompansasyon hakkında bilgi verir. Radyografik göğüs röntgeni, plevral efüzyon, pulmoner ödem,
kardiyomegali tespitinde önemlidir.
Kalp
yetersizliği
semptomları
olan
hastaları
değerlendirmede
en
önemli
tanı
aracı
ekokardiyografidir. Kalbin sistolik, diyastolik fonksiyonlarını değerlendirme, odacık büyüklüğünü tespit
etme, kalp yetersizliği etyolojisini belirleme, kalp kapak fonksiyonlarını belirlemede ve daha birçok
değerlendirme yapmada rolü bulunmaktadır. Kalp kateterizasyonu iskemik kalp hastalığı veya şüphesi
varlığında ayrıca radyonüklelid ventrikülografisi, PET gibi etyolojiye göre uygun endikasyon alabilecek
diğer tetkikler de yer almaktadır.
Metabolik Egzersiz Testi: Egzersiz testine gaz-değişim ölçümlerinin eklenmesi önemli bilgiler
sağlar ve bu kalp yetersizlikli hastalarda semptomla sınırlı bir şekilde güvenle yapılabilir. Potansiyel bir
iskeminin değerlendirilebilmesini, fonksiyonel kapasitenin objektif olarak değerlendirilebilmesini sağlar.
Ek olarak hastanın zirve egzersiz sırasındaki maksimal oksijen tüketimi (Vo2-max) ve aneorobik eşiğide
değerlendirilebilir. Vo2-max hastanın yaş ve vücut boyutları için beklenenin %50'sinin altında (14
ml/kg/dk) ise hasta kalp transplantasyonu adayıdır (66,67).
Kalp Yetersizliğinde Sonuçlar
Kalp yetersizliği nüfus yaşlandıkça boyutları artan kompleks klinik bir sendromdur. Tanımlaması
güçtür ancak teşhisi göreceli olarak kolaydır. Kalp yetersizliği ile klinik sendroma katkıda bulunmakta
olan altta yatan yapısal ve işlevsel kardiyak değişiklikler kastedilmektedir. Kalp yetersizliğini moleküler
17
olarak destekleyen unsurlar halen tam olarak anlaşılamamıştır. Buna rağmen azalmış ön-yük rezervi ve
ard yüke karşı artmış duyarlılık gibi patofizyolojik ilkelerin farkına varılmıştır. Kalp yetersizlikli
hastalarda nöroendokrin ve inflamatuar yanıtlar sıktır ve bunlar önemli tedavi hedefleridir. Kalp
yetersizliğinin tek bir sebebi veya bütünleştirici mekanizması yoktur. Çoğu yatakbaşı olarak
değerlendirilebilen bulgu ve belirtilerle çeşitlilik gösterebilir. Dikkatli alınan hikaye, fizik muayene, halen
esas tanı yöntemi olan ekokardiyorafi ve diğer laboratuar tetkikleri ile tanı ve tedavi yönlendirilmektedir.
ANEMİ
Anemi, hemoglobinin yaş ve cinse göre normal kabul edilen değerlerin altında olmasıdır.
Anemiden söz edildiğinde; erkeklerde hemoglobinin 13,5 g/dl’nin, hematokritin % 40’ın altında,
kadınlarda ise hemoglobinin 12 g/dl’nin, hematokritin % 37’nin altında olması söz konusudur. Anemi
kendisi başlı başına bir hastalık grubunu oluşturduğu gibi diğer birçok hastalığın klinik belirtilerinden
birini de oluşturur.
Ortalama eritrosit hacmi (OEH, MCV): Kırmızı kürelerin (KK) volüm ortalamasını göşterir.
Hematokrit/KK sayısı (litrede) formülü 10 üzeri 15 ile çarpılarak hesaplanır ve femtalitre diye ifade edilir.
Ortalama eritrosit hemoglobini (OEHb, MCH): Her bir KK deki hemoglobinin ortalama ağırlığıdır ve
hücrenin büyüklüğü ile ayrıca hücredeki hemoglobin konsantrasyonundan etkilenir.
Ortalama eritrosit hemoglobin konsantrasyonu (OEHK, MCHC): KK içinde hemoglobinin
ortalama konsantrasyonunu ifade eder. Hemoglobin değerinin (g/dl), hematokrite bölünmesi ile elde edilir.
Kırmızı küre volüm dağılımı (RDW): Son yıllarda tariflenmiş olan bir KK indeksidir. KK
büyüklüklerinin birbirinden farklı oluşu ile ilgili elektronik sayıcılardan elde edilen bir rakam olup,
eritrosit anizositozunu gösterir.
Anemi Fizyopatolojisi
Hemoglobinin esas fonksiyonu akciğerlerden dokulara oksijen transportudur. Anemide, kanın
oksijen taşıma kapasitesi azaldığından dokulara giden oksijen miktarı da azalarak doku hipoksisi gelişir.
Hipoksi sonucu, dokuların fonksiyonları bozulur; bundan dolayı aneminin belirtileri pek çok sistemde
ortaya çıkar; bu arada özellikle adale, kardiyovasküler sistem ve santral sinir sistemi belirtileri önemlidir.
Kanın oksijen taşıma kapasitesindeki azalmayı takiben, vücutta mevcut hemoglobinin en etkili bir
şekilde kullanılması için bazı kompansatuvar mekanizmalar ortaya çıkar, bunlar ilk önce bizzat
eritrositlerde, sonra sirkülasyonda görülür. Bu mekanizmalar şöyle sıralanabilir:
18
1. Eritrositlerden dokulara verilen oksijenin artması: Her hemoglobin ünitesinin dokulara daha
fazla oksijen vermesi ile sağlanır, bundaki esas olay, eritrosit 2, 3-DPG’nın (difosfo gliserat) artması ve
hemoglobinle birleşmesi olup, böylece hemoglobinin oksijene afinitesinin azalmasıdır.
2. Kardiyak Output’un artması ve kanın dolaşım hızının artması: Bu da kalbin stroke volümünün
artması ve bir dereceye kadar kalp hızının artması ile sağlanır.
3. Total kan volümünün idame edilmesi: Yeterli sirkülasyonun sürdürülmesi için plazma volümü
arttırılarak, total kan hacmi normal veya normale yakın tutulmaya çalışılır. Akut kan kaybını hemen
takiben, mayi doku aralıklarından hızla kan dolaşımına geçerek total kan volümü normal sınırlarda
tutulmaya çalışılır. Kronik anemilerde ise volüm ayarlanması sürekli olarak sağlanmakta olup kan volümü
normal veya normale yakındır.
4. Kan akışının yeniden düzenlenmesi: Oksijene gereksinimi az olan dokulardan, oksijen
gereksinimi fazla olanlara giden kanın arttırılmasıdır. Böylece deride kan akımı azalırken, serebral ve
adale kan akımı artar. Bu kompansatuvar mekanizmalarda istirahat halinde hastalar asemptomatik iken
egzersizle (oksijen ihtiyacının artması sonucu) semptomlar ortaya çıkar. Anemi ağırlaştıkça istirahatte de
anemi belirti ve bulguları saptanır.
Klinik Bulgular
Anemik hastalarda belirti ve bulgular bizzat aneminin kendisine ve anemiye sebep olan
bozukluklara bağlıdır.
Semptomlar aneminin ağırlığına, tipine ve anemi nedeni olan bozukluklara göre kişiden kişiye
farklıdır, aneminin ortaya çıkış hızı ve hastanın yaşı ile de ilişkilidir. Akut kan kaybına bağlı anemilerde
semptomlar şiddetli iken kronik vakalarda ise daha hafiftir. Yaş ilerledikçe kardiyovasküler
kompansasyonda yetersizlik nedeniyle daha fazla semptomatiktir. Çabuk yorulma, halsizlik ve genel adale
zafiyeti aneminin en çok görülen ve en erken semptomlarıdır. Solukluk, en sık görülen ve karakteristik
bugudur. Kardiyovasküler bulgular anoksinin myokard üzerine etkisi, önceden mevcut kalp hastalığı,
yüksek output durumu ile ilgilidir. Egzersiz dispnesi ve çarpıntı en sık rastlanan semptomlardır. Anemi
ağırlaştıkça (Hb < 3 g/dl) ve kalp yetmezliği varlığında istirahat halinde de dispne mevcuttur. Yaşlı
hastalarda miyokardial iskemi nedeniyle angina görülebilir. Anemik hastalarda, kalpte üfürüm hemen her
zaman vardır ve aneminin ağırlığı ile şiddeti ve görülme sıklığı artar. Ağır anemilerde kalpte dilatasyon
olur, fakat uzun süren anemilerde kalp hipertrofisi de gelişir.
Anemilerin Morfolojik Sınıflaması
19
1.MAKROSİTER
1.Megaloblastik
B12 eksikliği
Folik asit eksikliği
DNA sentezinin herediter bozuklukları
İlaçlar bağlı DNA sent bozukluğu (kemoterapötikler, antikonvülsanlar, oral kontraseptifler)
2.Nonmegaloblastik
Eritropoezin arttığı haller (akut kan kaybı, hemoliz)
Eritrosit membran yüzeyinin arttığı haller (KC hast, obstriktif sarılık, postsplenektomi)
Nedeni belli olmayanlar (miksödem, hipoplastik ve aplastik anemiler)
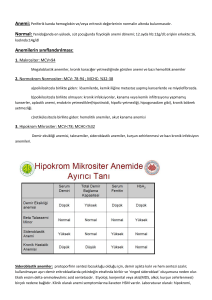
2.HİPOKROM MİKROSİTİK
Demir eksikliği anemisi
Globin sentez bozuklukları (talasemiler)
Porfirin ve hem sentezi bozuklukları (sideroblastik anemiler)
Kronik infeksiyon anemileri
3.NORMOKROMİK NORMOSİTİK
Akut kan kaybı
Plazma volumunun aşırı artması (gebelik, hidrasyon)
Hemolotik hastalıklar
Kemik iliği hipoplazileri
Kemik iliği infiltrasyonları (lösemi, multipl myeloma, myelofibroz vb. )
Endokrin hastalıklar (hipotiroidizm, sürrenal yetersizliği)
20
Kronik infeksiyonlar
Kronik karaciğer hastalıkları
Kronik renal yetersizlik
Kronik hastalıklar (68)
ANEMİ VE KONJESTİF KALP YETMEZLİĞİ
Anemi, dolaşan kırmızı kan hücreleri kitlesinde azalma olarak tanımlanır ve klinikte varlığı
periferik kanın hemoglobin (Hb) ya da hematokrit (Hct) değerlerinin ölçümü ile tayin edilir. Kantitatif ve
kalitatif eritrosit hastalıkları, klinik uygulamada kendisini hemoglobin konsantrasyonlarında düşüklük ile
belli eden anemi nedeni olmaktadır.
Anemi, eritroid kitlede azalma ile birlikte doku oksijenlenmesinde azalmaya neden
olabilmektedir. Anemi kardiyovasküler sistemi ve hemodinamiyi olumsuz etkiler. Kardiyak açıdan normal
olan anemik bir hastada bile sadece eritroid kitle anormalliği ile ilintili olarak kalp yetersizliği gelişebilir.
Diğer yandan anatomik olarak kardiyak sorunu bulunan hastalarda klinik seyir içerisinde anemi
geliştiğinde kalp sorunu presipite olur ve kompanse kalp yetersizliği dekompanse hale gelebilir. Uzun süre
devam edici nitelikte olan eritroid anormallikler kronik süreçte kardiyak hasar doğurabilir (69). Özellikle
yaşlı koroner arter hastalarında da koroner iskemi ile birlikte olan derin bir anemi, tehlikeli akut koroner
sendromlara yol açabilir.
Anemi, konjestif kalp yetersizliği (KKY) klinik tablosuna sıklıkla eşlik eder. KKY hastalarının
yaklaşık yarısı anemiktir (Hemoglobin <12 g/dl) ve anemi hastaların ölüm riskini iki katına çıkarır (70).
Dokulara oksijen sunumu, kan akımı, uygun kan dağılımı ve kanın oksijen taşıma kapasitesi ile sağlanır.
Anemi, özellikle derin ve kronik ise doku oksijenizasyonunu değişik derecelerde bozar. Bu durumdan
olumsuz etkilenen organ ve sistemlerin başında kardiyovasküler sistem gelmektedir. Anemi varlığında
kompansasyon amacıyla non-hemodinamik faktörler (artmış eritropoietin üretimi, dokulara artan oksijen
salınımı (hemoglobin oksijen disosiasyon eğrisinin sağa kayması) ve hemodinamik faktörler (damar
direnci ve viskozite azalması, hipoksiye bağlı vazodilatasyon, kardiyak output ve kalp hızı artışı, nitrik
oksit aktivitesi artışı, anjiyogenez stimülasyonu) devreye girer. Anemiye taşikardinin eşlik etmesi, artmış
sempatik aktivite ve hipoksi ile ilintili olarak uyarılan kemoreseptörler ile açıklanmaktadır. Anemide uzun
dönemde hemodinamik değişimler, kardiyomegali-sol ventrikül hipertrofisi (SVH)'ne neden olmaktadır.
SVH, iç boyutlarda artma ile birliktedir. Duvar kalınlığının kavite çapına oranı normaldir. Bu durum,
patobiyolojik bir değişimdir ve diyastolik disfonksiyona sıklıkla neden olmaz. Başka bir kardiyak anomali
21
yoksa anemi-bağlantılı SVH'nin tedaviyle geriye dönülebileceği kabul edilir. Kardiyak outputta kronik
artış, arteriyel sistemde de patobiyolojik değişimler doğurur. Aorta ve karotid arterler gibi merkezi elastik
arterlerde intima-media kalınlaşması ile giden 'remodeling' olur (71).
Aneminin prevalansı ve ciddiyeti KKY ciddiyeti ile paralel biçimde artar. KKY hastalarında
aneminin başlıca nedenleri, yetersiz beslenme, eşlik eden renal yetmezlik, düşük eritropoietin düzeyleri,
kemik iliği depresyonu, KKY sürecinde salınan TNF alfa gibi proinflamatuvar sitokinler ve bunların
ayrıca neden olduğu inflamasyonla birlikte eritropoietin direnci, artmış oksidatif stres, kemik iliği
depresyonu, ACE inhibitörleri, aspirin kullanımı, atheroskleroz, gastrointestinal demir kaybı, idrarda
proteinüri ile EPO kaybı ve artmış plazma volümü ile paralel hemodilüsyondur. Kardiyovasküler
hastalıkların tedavisinde kullanılan antiaritmik, antihipertansif, antiaggregan, vazodilatör, antikoagülan,
diüretik ilaçların çoğunun hematolojik toksisitesi vardır ve anemiye neden olabilir. Kalp hastaları
izlenirken bu durum da göz önüne alınmalıdır.
Ezekowitz ve arkadaşlarının yaptığı bir çalışmada 12065 KKY hastasının % 17'sinde değişik
etiyolojilere bağlı, % 58'inde ise kronik hastalık anemisi saptanmıştır (72). KKY olan bu hastalarda anemi
bağımsız bir prognostik faktör olarak artmış mortalite ile birliktedir. Hastaneye yatırılmış 2281 yaşlı (65
yaş üzeri) KKY hastasında hematokrit düzeyinin hastanede yatış süresi ve mortaliteye katkısını araştıran
bir başka çalışmada hematokrit düzeyinde % l'lik bir düşmenin bir yıllık mortalitede % 2 artışa yol açtığı
gösterilmiştir. Ayrıca yaşlı anemik KKY hastalarında tekrarlayan hospitalizasyonlar dikkat çekmektedir.
Bu hastalarda anemi, yaşam kalitesini de belirgin biçimde bozmaktadır. KKY hastalarında düşük bir
hematokrit değeri kırmızı küre kitlesinde azalma (gerçek anemi) veya plazma volümü artışı
(hemodilüsyon) sonucunda olabilir. KKY olan 196 hastada yapılan başka bir çalışmada 17 hastada (% 46)
hemodilüsyon ve 20 hastada (% 54) gerçek anemi saptanmış. Yaşam süreci, hematokriti düşük olan
hastalarda normal olan KKY'li hastalara göre daha düşük olarak saptanmıştır (P<0.05). Bu durum
hemodilüsyona bağlı bile olsa laboratuvar olarak hematokriti düşük olan KKY hastalarında prognozun
kötü olabileceğinin göstergesi olarak kabul edilmektedir (73). Bir başka çalışmada 1061 ileri evre KKY
hastasında (New York Heart Association [NYHA] fonksiyonel klas III veya IV ve sol ventrikül ejeksiyon
fraksiyonu [LVEF] < %40 olan) aneminin prognoza etkisi incelenmiştir. Hastalar Hemoglobin (Hb)
değerlerine göre incelenmiştir (Hb< 12.3; Hb: 12.3-13.6; Hb: 13.7-14.8; Hb >14.8 g/dl). Bu çalışmada
düşük Hb değerlerinin; kötü hemodinamik profil, yüksek ÜRE ve kreatinin değerleri ile birlikte olduğu
bulunmuştur. Düşük Hb'e sahip hastalar, daha çok NYHA klass IV grubunda olup (p<0.000l) peak oksijen
tüketimi daha düşükmüş (PKVO(2)) (p<0.0001). Bu çalışmaya alınan hastalarda yapılan çok değişkenli
analiz sonuçları, düşük Hb değerinin bağımsız bir mortalite prediktörü olduğunu ortaya koymuştur. Yine
bu çalışmanın sonuçları, hafif düzeylerdeki aneminin bile semptomların kötüleşmesi, fonksiyonel
22
kapasitenin gerilemesi ve yaşam süresinin kısalmasını doğurabilme potansiyeline sahip olduğunu
göstermiştir (74). Kronik anemi varlığı, izleyen klinik süreçle, genel popülasyonda da bağımsız bir
kardiyovasküler risk faktörüdür.
Yaşlı hastalarda kardiyovasküler performansa düşük Hb değerlerinin olumsuz etkisi daha da
belirgindir. Hemoglobin konsantrasyonu, 4-5 g/dl’nin altına indiğinde başka bir kardiyak anomali olmasa
bile kardiyovasküler disfonksiyon gelişmektedir. Kompansasyon mekanizmalarının etkin biçimde devreye
giremediği akut hemoglobin düşmelerinde derin anemi yüksek mortalite ve morbidite ile seyretmektedir.
Diğer taraftan anemiye neden olan hastalık ya da özgül anemi tiplerinin klinik seyri sırasında
oluşan komplikasyonlar, kardiyovasküler sistemi etkileyebilir. Beslenme faktörleri eş zamanlı olarak
anemi ve kardiyovasküler hastalık nedeni olabilir.
Demir eksikliği anemisi özellikle geriatrik hastalarda kalp-damar sistemini olumsuz etkiler kronik
salisilat alan koroner arter hastalarında ve warfarin kullanan valvüler kalp hastalarında gastrointestinal
demir kaybı arttığından demir eksikliği gelişimi yönünden dikkatli olunmalıdır. Yetersizlik anemileri
(Demir eksikliği, vitamin B12 eksikliği, folat eksikliği, çinko eksikliği vs.), aplastik-hipoplastik anemiler,
hemolitik anemiler Hb değeri düşüklüğünün derinliği ve aneminin süregenlik derecesi ile ilintili olarak
kardiyak sorunlara yol açar.
Anemik KKY hastalarında eritrosit süspansiyonu transfüzyonu eritropoietin preparatlan ile
hemoglobin düzeylerinin yükseltilmesi efor kapasitesini arttırmaktadır (75). Ancak uygunsuz eritropoietin
kullanımı da kan akım reolojisini olumsuz etkileyerek ve trombosit aggregasyonunu artırarak tıkayıcı
koroner lezyonlar gelişmesi adına kardiyovasküler risk faktörü olmaktadır. Eritrosit süspansiyonu gibi kan
ürünlerinin transfüzyonu, kısa-orta ve uzun-dönem komplikasyonları özellikle viral transmisyon riski
nedeniyle klinisyenler tarafından sevilmeyen bir tedavi yaklaşımıdır. Ancak anemik hastalarda
transfüzyon kararı verilirken hastanın kardiyak durumu ve hemodinamisi dikkatle değerlendirilmeli ve
yarar-zarar oranı dikkatle gözden geçirilmelidir.
Anemi ve KKY, kronik böbrek yetersizliği (KBY), diyaliz ve renal transplantasyon hastalarında
klinik tabloyu bozan komplikasyonlardır. Bu durum, kardiyorenal anemi terimi ile tanımlanmaktadır.
Özellikle anemisi ve sistolik disfonksiyonu (pompa yetersizliği) olan hastalarda prognoz kötü olmaktadır
(76). Anemi varlığı KKY gelişimi için bağımsız bir risk faktörü olarak bulunmuştur. Anemi, başlı başına
kardiyomiyopati gelişimi için bir risk faktörüdür.
Özellikle anemi ve böbrek fonksiyon bozukluğu birlikteliğinin kalp yetersizliğinde mortaliteye
katkısının katlandığı dikkate alındığında Hb düşüklüğünün etkin biçimde düzeltilmesinin önemi ortaya
23
çıkmaktadır (77). Aneminin erken düzeltilmesi pre-üremik hastalarda fatal kardiyak komplikasyonları
azaltmaktadır. Bu bağlamda anemik hastalar, Hb değerlerinin değişik tedavi yöntemleriyle (eritrosit
süspansiyonu, demir, eritropoietin vd. ) yükseltilmesi açısından değerlendirilirken yaş, fiziksel aktivite,
kardiyak hemodinami, eşlik eden komorbiditeler dikkate alınarak yaklaşım bireyselleştirilmelidir.
Anemiyi değerlendirirken, özellikle kalp hastalarında, aneminin o hasta açısından klinik öneminin
değerlendirilmesi ve uygun tedavi seçeneğinin ön plana alınması mortalite ve morbiditeyi önemli ölçüde
azaltacaktır (78).
24
GEREÇ VE YÖNTEM
Bu çalışmada konjestif kalp yetersizliği tanısı ile Sağlık Bakanlığı Taksim Eğitim ve Araştırma
Hastanesi 1. Dahiliye Kliniği’nde 2005-2006 yılları arasında yatarak tedavi gören 140 (yüzkırk) olgu
retrospektif olarak incelendi. Konjestif kalp yetersizliği klinik semptom ve bulgularını gösteren, New
York Kalp Cemiyeti (NYKC) sınıflamasına göre fonksiyonel kapasite 2, 3 veya 4 olanlar çalışmaya alındı.
Hastaların yaş, cinsiyet, ek hastalık, tam kan sayımı, biyokimya parametreleri incelendi. Hemoglobin
değeri 12 g/dl alt sınır göz önünde bulundurularak anemi tanısı kondu. Anemisi olan olgular, hemoglobin
değerine göre 12-9 gr/dl arası hafif anemi, 9-6 gr/dl orta düzey anemi, 6 gr/dl’nin altı ağır anemi şeklinde
sınıflandırıldı. Üre düzeyleri açısından olgular 49 mg/dl’nin altında olanlar, 50-99 mg/dl arası olanlar ve
100 mg/dl’nin üzerinde olanlar olmak üzere sınıflandırıldı. Kreatinin düzeyleri göz önüne alındığında ise
olgular 1.29 mg/dl’nin altı, 1.3-1.99 mg/dl arası ve 2 mg/dl’nin üzeri olmak üzere üç gruba ayrıldı. Tam
kan sayımı, Coulter sayacı ile bakıldı, üre ve kreatinin ölçümleri Olympus Au 5223 otoanalizoründe
yapıldı.
25
BULGULAR VE SONUÇLAR
İSTATİSTİKSEL ANALİZ
Verilerin değerlendirilmesinde SPSS for Windows 15.0 istatistik paket programı kullanıldı.
Karşılaştırılmalarda paired test, student’s t, Mean Whitney U, Ki-kare ve Fisher exact test uygulandı.
p<0.05 anlamlı kabul edildi.
BULGULAR
Çalışmada Sağlık Bakanlığı Taksim Eğitim ve Araştırma Hastanesi 1. Dahiliye Kliniği’ne
konjestif kalp yetersizliği tanısıyla yatarak tedavi gören 140 (yüzkırk) olgu (72 erkek, 68 kadın)
retrospektif olarak incelendi. Olgu yaş ortalaması 68.99, dağılımı 31–95 idi. Standart sapma 11.021
belirlendi.
TABLO 1: Cinsiyet oranları
CİNSİYET
Olgu sayısı
Yüzdesi
Erkek
68
48.6
Kadın
72
51.4
140 olgunun 68’i (%48.6) erkek, 72’si (%51.4) kadındır.
TABLO 2: Yaşa göre oranlar
YAŞ
Olgu sayısı
Yüzdesi
65 yaş altı
53
37.85
65 yaş üstü
87
62.14
Çalışmaya alınan 140 olgunun 53’ü (%37.85) 65 yaş altında, 87’si (%62.14) 65 yaş üstünde
olgulardı.
TABLO 3: KKY evrelerine göre oranlar
KKY EVRESİ
Olgu sayısı
Yüzdesi
EVRE 2
9
6.4
EVRE 3
87
62.1
EVRE 4
43
30.7
26
Çalışmaya alınan 140 olgunun NewYork Kalp Birliği Sınıflandırmasına göre 9’u (%6.4) evre 2,
87’si (%62.1) evre 3, 43’ü (%30.7) evre 4 KKY olarak tespit edildi.
TABLO 4: Anemi düzeyine göre olgu sayısı ve oranları
ANEMİ SINIFI
Olgu sayısı
Yüzdesi
Ağır anemi (6 g/dl>)
5
3.6
Orta anemi (6-9 g/dl)
9
6.5
Hafif anemi (9-12 g/dl)
55
39.6
Normal (12 g/dl>)
70
50.4
Olgularımızın hemoglobin düzeyine göre 5’inde (%3.6) ağır anemi, 9’unda (%6.5) orta düzey
anemi, 55’inde (%39.6) hafif düzey anemi ve 70’inde (%50.4) hemoglobin değerlerini normal saptadık.
TABLO 5: KKY evresine göre olguların anemi dağılımı
Anemisi olan
EVRE
Olgu sayısı
Anemisi olmayan
Yüzdesi
Olgu sayısı
Yüzdesi
Toplam
Olgu sayısı
Evre 2
2
22.2
7
77.8
9
Evre 3
47
54.02
40
45.97
87
Evre 4
21
48.83
22
51.16
43
Olgularımızda kalp yetersizliği evresi ile anemi birlikteliği açısından anlamlı bir fark saptanmadı
(p=0.104). Evre 2 olan 9 olgunun 2’sinin (%22.2), evre 3 olan 87 olgunun 47’sinin (%54.02), evre 4 olan
43 olgunun 21’inin (%48.83) anemisi mevcuttu.
TABLO 6: Olguların üre düzeylerine göre sayı ve oranları
ÜRE
Olgu sayısı
Yüzdesi
49 mg/dl >
52
37.4
50-99 mg/dl
68
48.9
100 mg/dl <
19
13.7
Olgularımızın 52’sinin üre değeri normal idi. Üre değeri 49 mg/dl’nin altında 52 (%37.4) olgu,
50-99 mg/dl arası 68 (%48.9) olgu ve 100 mg/dl ve üzeri 19 (%13.7) olgu saptandı.
TABLO 7: Olguların kreatinin düzeylerine göre sayı ve oranları
KREATİNİN
Olgu sayısı
Yüzdesi
1.29 mg/dl >
88
62
27
1.3-1.99 mg/dl
34
24.8
2 mg/dl<
15
10.9
Olgularımızdan 88’inin (%62) kreatinini normaldi. Kreatinin değeri 1.3-1.99 mg/dl arasında olan
grup 34 (%24.8) kişi, 2 mg/dl ve üzeri olan grup 15 (%10.9) kişi olarak belirlendi.
TABLO 8: Olguların Diyabetes Mellitus oranları
DİYABETES MELLİTUS
Olgu sayısı
Yüzdesi
Var
58
41.4
Yok
82
58.6
140 olgunun 58’i (%41.4) diyabetikti.
TABLO 9: Olguların Kronik Renal Yetersizlik (KBY) oranları
KBY
Olgu sayısı
Yüzdesi
Var
17
12.1
Yok
123
87.9
Olgularımızın 17’sinde (%12.1) KBY mevcuttu.
TABLO 10: Olguların İskemik Kalp Hastalığı (İKH) oranları
İKH
Olgu sayısı
Yüzdesi
Var
65
46.4
Yok
75
53.6
Olgularımızın 65’i (%46.4) İKH nedeniyle tedavi almaktaydı.
TABLO 11: Olguların hipertansiyon oranları
HİPERTANSİYON
Olgu sayısı
Yüzdesi
Var
97
69.3
Yok
43
30.7
Olgularımızın 97’sinde (%69.3) hipertansiyon mevcuttu.
TABLO 12: Olguların Atriyal Fibrilasyon (AF) oranları
ATRİYAL FİBRİLASYON
Var
Olgu sayısı
Yüzdesi
48
34.3
28
Yok
92
65.7
Çalışma grubundaki olguların 48’inde (%34.3) atriyal fibrilasyon mevcuttu.
TABLO 13: Olguların kardiyomiyopati (KMP) oranları
KARDİYOMİYOPATİ
Olgu sayısı
Yüzdesi
Var
5
3.6
Yok
135
96.4
Olgularımızın 5’inde (%3,6) kardiyomiyopati vardı.
TABLO 14: Olguların Kalp Kapak Hastalığı oranları
KALP KAPAK HASTALIĞI
Olgu sayısı
Yüzdesi
Var
8
5.7
Yok
132
94.3
Olgularımızın 8’inde (%5.7) kalp kapak hastalığı mevcuttu.
TABLO 15: Yaş, hemoglobin, üre, kreatinin, yatış sürelerinin minimum, maksimum ortalama ve
standart sapma değerleri
Yaş
Hemoglobin
Üre
Kreatinin
Yatış süresi
Minimum
Maksimum
Ortalama
Standart sapma
31
95
68.99
11.021
4.30
16,5
11.98
2.31
17
193
65.29
34.44
0.40
10.5
2.04
8.88
1
35
11.14
7.39
Hemoglobin değerine göre belirlenen anemi düzeyi gruplarında kadın ve erkeklerin dağılımı
istatistiksel olarak benzer bulundu (p=0.274).
Yaşı 65 ve altında olan olgularla 65 üstünde olan olgularda anemi oranları açısından anlamlı fark
bulunmadı (p=0.081). 65 yaş ve altı 53 olgunun 21’inde (%39.62) anemi saptanırken 65 yaş üstü 87
olgunun 49’unda (%56.32) anemi saptandı.
Üre düzeyleri ile anemi birlikteliği arasında anlamlı bir ilişki saptanmadı (p=0.108). Üre değeri
normal olan 52 olgunun 30’unun (%57.69) hemoglobin düzeyi normal saptandı. Bu olguların 22’si
29
(%42.3) ise anemikti. Üre değeri 50-99 arasında olan 68 olgunun 33’ünde (%48.52) hemoglobin değerleri
normal, kalan 35 (%51.47) olguda ise düşüktü. Üre değeri 100 ve üzerinde olan 19 olgunun 7’sinin
(%36.84) hemoglobin değeri normal, 12’sinin (%63.15) hemoglobin değeri ise düşük tespit edildi. Üre
yüksekliği ile anemi arasında anlamlı bir birliktelik olmamasına rağmen üre değeri arttıkça anemi oranı da
artmaktaydı.
TABLO 16: Anemi düzeyine göre kreatinin dağılımı.
KREATİNİN
Anemi yok
Hafif anemi
Orta anemi
Ağır anemi
Toplam
1,29 mg/dl>
48 (%54.54)
35 (%39.77)
3 (%0.45)
2 (%2.27)
88 (%100)
1,3-1,99 mg/dl
19 (%55.88)
9 (%26.47)
3 (%8.82)
3 (%8.82)
34 (%100)
3 (%20)
9 (%60)
3 (%20)
0 (%0)
15 (%100)
2 mg/dl<
Hemoglobin değerine göre yapılan anemi düzeyi sınıflamasında kreatinin düzeylerinin dağılımı
istatistiksel olarak anlamlı bir fark gösteriyordu (p=0.020). Ağır anemili olan grupta kreatinin düzeyinin
normal olma sıklığı hafif anemili gruba göre istatistiksel anlamlı olarak daha yüksekti (p=0.023). Orta
anemili olan grup içerisinde kreatinin düzeyinin normal olma sıklığı hb düzeyi normal gruba göre
istatistiksel anlamlı olarak daha düşüktü (p=0.037). Orta anemili olan grup içerisinde kreatinin düzeyinin 2
mg/dl ve üzerinde olma sıklığı, hb düzeyi normal grup içerisinde kreatinin düzeyinin 2 mg/dl ve üzerinde
olma sıklığına göre istatistiksel anlamlı olarak daha yüksekti (p=0.002). Hafif anemili olan grup içerisinde
kreatinin düzeyinin 2 mg/dl ve üzerinde olma yaygınlığı, normal grup içerisinde kreatinin düzeyinin 2
mg/dl ve üzerinde olma yaygınlığına göre istatistiksel anlamlı olarak daha yüksekti (p=0.019). [Hafif ve
orta düzey anemide kreatinin düzeyinin 2 mg/dl’nin üzerinde olma eğilimim daha fazla idi. Ancak ağır
anemili grupta kreatinin düzeyinin normal olma eğilimi mevcuttu.
KBY olan olgularla olmayan olgular anemi düzeyleri açısından karşılaştırıldığında anlamlı bir
farklılık tespit edilmedi (p=0.283). KBY mevcut olan 17 olgunun 5’i (%29.41) normal hb düzeyine
sahipken, 10’u (%58.82) hafif anemik, 1’i (%5.88) orta düzeyde anemik, 1’i (%5.88) ağır düzeyde
anemik idi.
DM olan olgularla olmayan olgular anemi düzeyleri açısından karşılaştırıldığında anlamlı bir
farklılık tespit edilmedi (p=0.517). DM olan 57 olgunun 27’si (%47,36) normal hb düzeyine sahipken,
26’sında (%45,61) hafif anemi, 3’ünde (%5,26) orta düzey anemi, 1’inde (%1,75) ağır düzeyde anemi
mevcuttu.
HT olan olgularla olmayan olgular anemi düzeyleri açısından karşılaştırıldığında anlamlı bir
30
farklılık tespit edilmedi (p=0.791). HT mevcut olan 96 olgunun 46’sının (%47.91) hb değerleri normal,
40’ının (%41.6) hafif düzeyde anemisi, 6’sının (%6.25) orta düzeyde anemisi, 4’ünün (%4.16) ağır
düzeyde anemisi mevcuttu.
İKH olan olgularla olmayan olgular anemi düzeyleri açısından karşılaştırıldığında anlamlı bir
farklılık tespit edilmedi (p=0.989). İKH olan 64 olgudan 32’sinin (%50) hb düzeyi normal, 26’sının
(%40.62) hafif düzeyde anemisi, 4’ünün (%6.25) orta düzeyde anemisi, 2’sinin (%3.12) ağır düzeyde
anemisi tespit edildi.
KMP olan olgularla olmayan olgular anemi düzeyleri açısından karşılaştırıldığında anlamlı bir
farklılık tespit edilmedi (p=0.106). KMP’si olan 5 olgunun 4’ünün (%80) hb düzeyi normal, 1’inin (%20)
orta düzeyde anemisi saptandı.
AF olan olgularla olmayan olgular anemi düzeyleri açısından karşılaştırıldığında anlamlı bir
farklılık tespit edilmedi (p=0.159). AF olan 47 olgudan 27’si (%57.44) normal hb değerlerine sahipken,
16’sında (%34.04) hafif düzeyde anemi, 1’inde (%2.12) orta düzeyde anemi, 3’ünde (%6.38) ağır düzeyde
anemi mevcuttu.
KKH olan olgularla olmayan olgular anemi düzeyleri açısından karşılaştırıldığında anlamlı bir
farklılık tespit edilmedi (p=0.380). Kalp kapak hastalığı olan 8 olgunun 6’sının (%75) hb değeri normaldi,
2’sinin (%25) hafif düzeyde anemisi mevcuttu.
TABLO 17: Cinsiyete göre olguların exitus oranları
Exitus olan
CİNSİYET
Exitus olmayan
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
Erkek
5
7.35
63
92.65
Kadın
3
4.16
69
95.8
Erkek ve kadın olgular karşılaştırıldığında exitus oranları açısından anlamlı bir fark tespit
edilmedi (p=0.485).
TABLO 18: Anemi düzeyine göre olguların exitus oranları
Exitus olan
ANEMİ
Exitus olmayan
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
Hb normal
3
4.28
67
95.71
Hafif anemi
2
3.63
53
96.36
31
Orta anemi
2
22.22
7
77.77
Ağır anemi
1
20
4
80
Anemi düzeyine göre ayrılan olgu grupları arasında exitus ve sağ kalım oranları açısından anlamlı
bir fark tespit edilmedi (p=0.193). Ancak orta ve ağır anemisi olan olgularda exitus oranı fazla belirlendi.
TABLO 19: Üre düzeylerine göre olguların exitus oranları.
Exitus olan
ÜRE
Exitus olmayan
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
0-49 mg/dl
2
3.84
50
96.15
50-99 mg/dl
3
4.41
65
95.5
100 mg/dl <
3
15.78
16
84.2
Üre düzeylerine gore oluşturulan gruplar arasında exitus ve sağ kalım oranları açısından anlamlı
bir fark saptanmadı (p=0.213).
TABLO 20: Kreatinin düzeylerine gore hastaların exitus oranları
Exitus olan
Exitus olmayan
KREATİNİN
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
0-1,29 mg/dl
3
3.4
85
96.6
1,3-1,99 mg/dl
4
11.7
30
88.3
2 mg/dl<
1
6.6
14
93.3
Kreatinin düzeyine gore oluşturulan gruplar arasında exitus ve sağ kalım oranları açısından
anlamlı bir fark saptanmadı (p=0.244).
TABLO 21: Diyabetes Mellitus yönünden olguların exitus oranları
Exitus olan
Exitus olmayan
DM
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
Var
3
42.8
4
57.14
Yok
5
6.09
77
93.9
DM olan olgularla olmayan olgular arasında exitus ve sağ kalım oranları arasında anlamlı bir fark
saptanmadı (p=1.00)
Ex olan olgularla hayatta kalan olgular arasında DM sıklığı yönünden istatistiksel olarak anlamlı
bir fark saptanmadı (p=1,000).
TABLO 22: KBY yönünden olguların exitus oranları.
32
Exitus olan
KBY
Exitus olmayan
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
Var
1
6.25
16
93.75
Yok
7
5.69
116
94.3
KBY olan olgularla olmayanlar arasında exitus ve sağ kalım oranları açısından anlamlı fark
saptanmadı (p=1.000).
TABLO 23: İskemik Kalp Hastalığı yönünden olguların exitus oranları.
Exitus olan
Exitus olmayan
İKH
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
Var
5
7.69
60
92.3
Yok
3
4
72
96
İKH olan olgularla olmayanlar arasında exitus ve sağ kalım oranları açısından anlamlı fark
saptanmadı (p=0.472).
TABLO 24: Hipertansiyon (HT) yönünden olguların exitus oranları.
Exitus olan
Exitus olmayan
HT
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
Var
6
6.18
91
93.8
Yok
2
4.65
41
95.35
HT olan olgularla olmayanlar arasında exitus ve sağ kalım oranları açısından anlamlı fark
saptanmadı (p=1.000).
TABLO 25: Kardiyomiyopati (KMP) yönünden olguların exitus oranları.
Exitus olan
KMP
Exitus olmayan
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
Var
0
0
5
100
Yok
8
5.92
127
94.07
KMP olan olgularla olmayanlar arasında exitus ve sağ kalım oranları açısından anlamlı fark
saptanmadı (p=1.000).
TABLO 26: Atriyal Fibrilasyon (AF) yönünden olguların exitus oranları.
33
Exitus olan
Exitus olmayan
AF
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
Var
4
4.34
88
95.65
Yok
4
8.33
44
91.6
AF olan olgularla olmayanlar arasında exitus ve sağ kalım oranları açısından anlamlı fark
saptanmadı (p=0.446).
TABLO 27:Kalp Kapak Hastalığı (KKH) yönünden olguların exitus oranları.
Exitus olan
KKH
Exitus olmayan
Olgu sayısı
Yüzdesi
Olgu sayısı
Yüzdesi
Var
0
0
8
100
Yok
8
6.02
124
93.93
KKH olan olgularla olmayanlar arasında exitus ve sağ kalım oranları açısından anlamlı fark
saptanmadı (p=1.000).
TABLO 28: Cinsiyete göre olguların hastanede kalış süreleri ile ilgili belirleyici değerler.
CİNSİYET
Olgu sayısı
Minimum
Maksimum
Ortalama
Median
Std. Sapma
Kadın
72
1
35
11.44
10,00
6.956
Erkek
68
2
35
10.82
8
7.874
Toplam
140
1
35
11.14
9
7.396
Cinsiyet grupları arasında hastanede kalış süresine ilişkin median ve ortalama değerler yönünden
istatistiksel olarak anlamlı bir fark tespit edilmedi (p=0.247).
TABLO 29: Anemi düzeyine göre olguların hastanede kalış süreleri ile ilgili belirleyici değerler.
ANEMİ
Olgu sayısı
Minimum
Maksimum
Median
Ortalama
Std. Sapma
Normal
70
2
30
9.00
10.87
6.609
Hafif anemi
55
2
35
11.00
11.91
8.184
Orta anemi
9
2
35
9.00
10.11
9.880
Ağır anemi
5
9
16
9.00
10.40
3.130
139
2
35
9.00
11.22
7.372
Toplam
Hemoglobin değeriyle belirlenen anemi düzeylerinde gruplar arasında hastanede kalış süresine
ilişkin median ve ortalama değerler yönünden istatistiksel olarak anlamlı bir fark tespit edilmedi
(p=0.800).
34
TABLO 30: Üre değerlerine göre olguların hastanede kalış süreleri ile ilgili belirleyici değerler.
ÜRE
Olgu sayısı
Minimum
Maksimum
Median
Ortalama
Std. Sapma
0-49 mg/dl
52
3
35
8
10.12
6.758
50-99 mg/dl
68
2
35
11
12.49
7.591
100 mg/dl <
19
2
30
9
9.68
7.789
Toplam
139
2
35
9
11.22
7.372
Üre değerlerine göre gruplar arasında hastanede kalış süresine ilişkin median ve ortalama değerler
yönünden istatistiksel olarak anlamlı bir fark tespit edilmedi (p=0.067).
TABLO 31: Kreatinin düzeylerine göre olguların hastanede kalış süreleri ile ilgili belirleyici
değerler.
KREATİNİN
Olgu sayısı
Minimum
Maksimum
Median
Ortalama
Std. Sapma
1,29 mg/dl >
88
2
35
8
10.5
6.758
1,3-1,99 mg/dl
34
2
35
11,5
13.03
7.591
2 mg/dl <
15
2
28
9
11.2
7.789
Toplam
137
2
35
9
11.2
7.372
Kreatinin değerlerine göre yapılan gruplar arasında hastanede kalış süresine ilişkin median ve
ortalama değerler yönünden istatistiksel olarak anlamlı bir fark tespit edilmedi (p=0.182).
TABLO 32: Diyabetes Mellitus (DM) yönünden hastanede kalış süreleri ile ilgili belirleyici
değerler.
DM
Olgu sayısı
Minimum
Maksimum
Ortalama
Median
Std. Sapma
Var
58
1
35
12.22
11
7.391
Yok
82
2
35
10.38
8
7.348
Toplam
140
1
35
11.14
9
7.396
DM olan ve olmayan olgular arasında hastanede kalış sürelerine ilişkin median ve ortalama
değerler yönünden istatistiksel olarak anlamlı bir fark tespit edilmedi (p=0.067).
TABLO 33: Kronik Böbrek Yetersizliği (KBY) yönünden olguların hastanede kalış süreleri ile
ilgili belirleyici değerler.
KBY
Olgu sayısı
Minimum
Maksimum
Ortalama
Median
Std. Sapma
Var
17
3
28
13.06
11
8.370
Yok
123
1
35
10.88
9
7.249
Toplam
140
1
35
11.14
9
7.396
35
KBY olan ve olmayan olgular arasında hastaneye yatış süresine ilişkin median ve ortalama
değerler yönünden istatistiksel olarak anlamlı bir fark tespit edilmedi (p=0.335).
TABLO 34: İskemik Kalp Hastalığı (İKH) yönünden olguların hastanede kalış süreleri ile ilgili
belirleyici değerler.
IKH
Olgu sayısı
Minimum
Maksimum
Ortalama
Median
Std. Sapma
Var
65
1
30
10,85
9
5,118
Yok
75
2
35
11,40
9
7,667
Toplam
140
1
35
11,14
9
7,396
IKH olan ve olmayan olgular arasında hastanede kalış süresine ilişkin median ve ortalama
değerler yönünden istatistiksel olarak anlamlı bir fark tespit edilmedi (p=0.763).
TABLO 35: Hipertansiyon (HT) yönünden olguların hastanede kalış süreleri ile ilgili belirleyici
değerler.
HT
Olgu sayısı
Minimum
Maksimum
Ortalama
Median
Std. Sapma
Var
97
1
35
10.77
9
6.882
Yok
43
2
35
11.98
10
8.470
Toplam
140
1
35
11.14
9
7.396
HT’nu olan ve olmayan olgular arasında hastanede kalış süresine ilişkin median ve ortalama
değerler yönünden istatistiksel olarak anlamlı bir fark tespit edilmedi (p=0.689).
TABLO 36: Kardiyomiyopati (KMP) yönünden olguların hastanede kalış süreleri ile ilgili
belirleyici değerler.
KMP
N
Minimum
Maximum
Ortalama
Median
Std. Sapma
Var
5
4
35
17.60
19
12.896
Yok
135
1
35
10.90
9
7.083
Toplam
140
1
35
11.14
9
7.396
KMP’si olan ve olmayan olgular arasında hastanede kalış süresine ilişkin median ve ortalama
değerler yönünden istatistiksel olarak anlamlı bir fark tespit edilmedi (p=0.285).
TABLO 37: Atriyal Fibrilasyon (AF) yönünden olguların hastanede kalış süreleri ile ilgili
belirleyici değerler.
AF
Olgu sayısı
Minimum
Maksimum
36
Ortalama
Median
Std. Sapma
Var
48
1
30
10.71
9
7.074
Yok
92
2
35
11.37
9
7.586
Toplam
140
1
35
11.14
9
7.396
AF’si olan ve olmayan olgular arasında hastanede kalış süresine ilişkin median ve ortalama
değerler yönünden istatistiksel olarak anlamlı bir fark tespit edilmedi (p=0.675).
TABLO 38: Kalp Kapak Hastalığı (KKH) yönünden olguların hastanede kalış süreleri ile ilgili
belirleyici değerler.
KKH
Olgu sayısı
Minimum
Maksimum
Ortalama
Median
Std. Sapma
Var
8
4
30
13.36
9.50
10.155
Yok
132
1
35
11.01
9.00
7.225
Toplam
140
1
35
11.14
9.00
7.396
Kalp Kapak Hastalığı olan ve olmayan olgular arasında hastanede kalış süresine ilişkin median ve
ortalama değerler yönünden istatistiksel olarak anlamlı bir fark tespit edilmedi (p=0.637).
37
TARTIŞMA
Konjestif kalp yetersizliği olan hastaların yaklaşık yarısında anemi saptanır ve anemi, hastaların
ölüm riskini iki kat artıran bir durum olduğundan üzerinde önemle durulması gerekir (79). Anemi, eritroid
kitlede azalma ile birlikte doku oksijenlenmesinde azalmaya neden olabilmektedir. Anemi
kardiyovasküler sistemi ve hemodinamiyi olumsuz etkiler. Kardiyak açıdan normal olan anemik bir
hastada bile sadece eritroid kitle anormalliği ile ilintili olarak kalp yetmezliği gelişebilir. Diğer yandan
anatomik olarak kardiyak sorunu bulunan hastalarda klinik seyir içerisinde anemi geliştiğinde kalp sorunu
presipite olur ve kompanse kalp yetersizliği dekompanse hale gelebilir. Uzun süre devam edici nitelikte
olan eritroid anormallikler kronik süreçte kardiyak hasar doğurabilir (80). Özellikle yaşlı koroner arter
hastalarında koroner iskemi ile birlikte olan derin bir anemi, tehlikeli akut koroner sendromlara yol
açabilir.
Anemi şiddeti ile kalp yetersizliğinin şiddeti arasında pozitif bir korelasyon bulunmaktadır. Anemi
konjestif kalp yetersizliği (KKY) klinik tablosuna sıklıkla eşlik eder. KKY hastalarının yaklaşık yarısı
anemiktir (Hemoglobin<12 g/dl) ve anemi bu hastaların ölüm riskini iki katına çıkarır (81). Dokulara
oksijen sunumu, kan akımı, uygun kan dağılımı ve kanın oksijen taşıma kapasitesi ile sağlanır. Anemi
özellikle derin ve kronik ise doku oksijenizasyonunu değişik derecelerde bozar. Bu durumdan olumsuz
etkilenen organ ve sistemlerin başında kardiyovasküler sistem gelmektedir. Anemi varlığında
kompansasyon amacıyla non-hemodinamik faktörler (artmış eritropoietin üretimi, dokulara artan oksijen
salınımı hemoglobin oksijen disosiasyon eğrisinin sağa kayması) ve hemodinamik faktörler (damar direnci
ve viskozite azalması, hipoksiye bağlı vazodilatasyon, kardiyak output ve kalp hızı artışı, nitrik oksit
aktivitesi artışı, anjiyogenez stimülasyonu) devreye girer. Anemiye taşikardinin eşlik etmesi, artmış
sempatik aktivite ve hipoksi ile ilintili olarak uyarılan kemoreseptörler ile açıklanmaktadır. Anemide uzun
dönemde hemodinamik değişimler, kardiyomegali-sol ventrikül hipertrofisi (SVH)'ne neden olmaktadır.
SVH, iç boyutlarda artma ile birliktedir. Duvar kalınlığının kavite çapına oranı normaldir. Bu durum
patobiyolojik bir değişimdir ve diastolik disfonksiyona sıklıkla neden olmaz. Başka bir kardiyak anomali
yoksa, anemi ile bağlantılı SVH'nin tedaviyle geriye dönebileceği kabul edilir. Kardiyak outputta kronik
artış, arteriyel sistemde de patobiyolojik değişimler doğurur. Aorta ve karotid arterler gibi merkezi elastik
arterlerde intima-media kalınlaşması ile giden 'remodeling' olur (82).
Biz bu çalışmamızda, konjestif kalp yetersizlikli hastalarda anemi sıklığı, eşlik eden hastalıklar ve
konjestif kalp yetersizliğinin evreleri ile anemi düzeyi arasındaki ilişkiyi, aneminin hastane içi mortaliteye
38
ve hastanede kalış süresine etkisini araştırdık.
Konjestif kalp yetersizliği olan hastalarda anemi prevalansını araştıran Ezekovwitz ve arkadaşları,
çalışmaya aldıkları 12065 olgunun %17’sinde değişik etyolojilere bağlı anemi tespit etmiştir. Bu
hastaların %58’inde kronik hastalık anemisi tespit edilmiştir (83). Anemi bu hastalarda bağımsız bir
prognostik faktör olarak artmış mortalite ile birliktedir. Silverberg ve arkadaşları 142 olgu üzerinde
yaptıkları çalışmada olguların %55.6’sında anemi saptamışlar. Anemi saptanan hastaların %9.1’ini evre I,
%19.2’sini evre II, %52.6’sını evre III, % 79.1’ini evreIV KKY olarak belirlemişler ve KKY evresi
ilerledikçe anemi prevalansının arttığını tespit etmişlerdir. Yine Wisniacki ile arkadaşları ve Tanner ile
arkadaşları da bu bulgularla uyumlu olarak KKY evresinin şiddeti ile anemi prevalansı arasında pozitif bir
korelasyon tespit etmişlerdir. Ayrıca anemi düzeyinin de KKY şiddetinde etkili olduğu belirtilmektedir.
Biz çalışmamızda retrospektif olarak taradığımız SB Taksim Eğitim ve Araştırma Hastanesi 1.
Dahiliye Kliniği’ne yatırılarak izlenmiş 140 (yüzkırk) olgunun 70’inde (%50.4) çeşitli düzeylerde ve
çeşitli etyolojilerle oluşmuş anemi saptadık. Anemisi olan olgularımızın %2.85’i evre 2, %67.14’ü evre 3,
% 30’u evre 4 KKY idi. KKY evresi ile anemi prevalansı arasında pozitif bir korelasyon saptamamış
olmamıza rağmen (p=0.172), ileri evre kalp yetersizliği bulunan olgularımızın evre 2 olgulara göre oransal
olarak büyük bir çoğunda (evre 3 olan 87 olgunun %54.02’sinde, evre 4 olan 43 olgunun ise
%48.83’ünde) anemi mevcuttu. Olgularımızın KKY evreleri ve mortalite oranları arasında da anlamlı bir
ilişki saptamadık (p=0.342).
Tablo 1: Kalp Yetersizliği olan hastalarda kardiak disfonksiyonu derecesi ile anemi prevalansı arasındaki
ilişkiyi gösteren çalışmalar.
Olgu sayısı
Wisniacki et. al. 2001
Tanner et. al. 2002
NYHA sınıf
I
193
Anemi
Prevalans
tanımlaması
%
Hb<12 g/dl
0
II
36.4
III
52.0
IV
65.9
I
Hb<12 g/dl
7.0
II
9.0
III
17.0
IV
26.0
39
Ezekowitz ve arkadaşlarının çalışmasında yaptıkları multiple lojistik regresyon analizlerinde
aneminin yaşlı hastalarda yüksek olduğu görülmüş. Aneminin bu hastalarda bağımsız bir prognostik faktör
olarak artmış mortalite ile birlikte olduğuda belirtilmiştir (84). Yine bu çalışmada hastaneye yatırılmış
2281 yaşlı (65 yaş ve üzeri) konjestif kalp yetersizlikli hastada hematokrit düzeyinin hastanede yatış süresi
ve mortaliteye katkısını araştırdıklarında hematokrit düzeyinde %1’lik bir düşmenin yıllık mortalitede %2
artışa yol açtığı görülmüştür (86). Ayrıca yaşlı anemik konjestif kalp yetmezlikli hastalarında tekrarlayan
hospitalizasyonlar dikkat çekmektedir. Bu hastalarda anemi, yaşam kalitesini de belirgin biçimde
bozmaktadır (87). Yaşlı hastalarda kardiyovasküler performansa düşük hb değerlerinin olumsuz etkisi
daha da belirgindir. Hemoglobin konsantrasyonu 4-5 g/dl altına indiğinde başka bir kardiyak anomali
olmasa bile kardiyovasküler disfonksiyon gelişmektedir. Kompansasyon mekanizmalarının etkin biçimde
devreye giremediği akut hemoglobin düşmelerinde derin anemi yüksek mortalite ve morbidite ile
seyretmektedir. Bu yüzden yaşlı hastalarda aneminin düzeltilmesi mortalite ve hastanede kalış süresini
azalttığı gibi tekrarlayan hospitalizasyonları da azaltmaktadır.
Bizim hastalarımızın yaş ortalaması 68,99 idi. Yaş dağılımı 31-95 idi. 65 yaş altı 53 olgumuz
mevcut idi, bu da olgularımızın %37.85’ine tekabül ediyordu. 65 yaş ve üstü olan olgularımız toplam olgu
sayısının %62.14’ünü oluşturuyordu ve 87 kişiydi. 65 yaş altı olan 53 olgumuzun 21’inde (%39.62) anemi
mevcut iken, 65 yaş ve üstü olan 87 olgumuzun 49’unda (%56.32) anemi mevcut idi. Yaş grupları
arasında anemi oranı bakımından istatistiksel olarak anlamlı bir farklılık olmamasına rağmen (p=0.081)
yaş arttıkça anemi birlikteliği artıyordu. Ayrıca çalışmamızda anemi düzeyi artışının olgularımızda
mortaliteye, hastanede kalış süresine anlamlı bir etkisinin olmadığını ve yine mortalite ve hastanede kalış
süresi açısından 65 yaş üstü ve altı gruplar arasında anlamlı bir fark bulunmadığını tespit ettik.
Anemi düzeyleri içerisinde kadın ve erkeklerin dağılımı istatistiksel olarak benzer bulundu
(p=0.274). Bu durum Ezekowitz ve arkadaşları tarafından yapılan çalışmada konjestif kalp yetersizlikli
kadınlarda aneminin daha yüksek olduğu yönünde belirtilmiştir (88). Bu genel olarak bayan
populasyonunda anemi sıklığının fazla olmasıyla ilişkilendirilebilir. Çünkü literatürlerde bu farka neden
olabilecek etyolojik bir faktör belirtilmemiştir.
Horwich ve arkadaşlarının yaptığı bir çalışmada 1061 ileri evre konjestif kalp yetersizliği
hastasında (NYHA fonksiyonel evre 3 veya 4 ve sol ventrikül ejeksiyon fraksiyonu [LV EF]<%40 olan)
aneminin prognoza etkisi incelenmiştir. Hastalar hemoglobin (Hb) değerlerine göre sınıflandırılmış (Hb<
12.3 g/dl, Hb 12.3-13.6 g/dl, Hb 13.7-14.8 g/dl, Hb>14.8 g/dl). Bu çalışmada düşük hemoglobin
değerlerinin, kötü hemodinamik profil, yüksek BUN ve kreatinin değerleriyle birlikte olduğu bulunmuştur
(89). Aslında konjestif kalp yetersizliği, kronik böbrek yetersizliği ve anemi arasında kısır bir döngü söz
40
konusudur (kardiorenal anemi sendromu). Aneminin hemodinamik sonuçları KY semptomlarının ve
ventriküler remodellingin ilerlemesine katkıda bulunmaktadır. Anemi KY’nin presipitan faktörleri
arasındadır. Ayrıca anemi varlığı KKY gelişimi için bağımsız bir risk faktörü olarak bulunmuştur ve
anemi başlı başına kardiyomiyopati gelişimi için de bir risk faktörüdür. Buna ek KBY kendisi de anemiyi
kötüleştirmekte, kötüleşen anemi de KBY’nin daha ilerlemesine neden olmaktadır ve kalp yetersizliğini
kötüleştirmektedir. Buna bağlı olarak anemi ve KBY kısır döngüsünün konjestif kalp yetersizliğini
şiddetlendirdiği varsayılmaktadır (90). KKY kendisi de anemi ve KBY’ne neden olmaktadır. Wexler ve
arkadaşları (2003) bu ilişkiyi kardiyorenal anemi sendromu olarak adlandırmışlardır.
Obrador ve arkadaşları son dönem böbrek yetersizliği tespit ettikleri 155076 hastanın %67’sinde
hematokrit değerini %30’un altında, %51 hastada ise %28’in altında tespit etmişlerdir. Anemi ve KKY,
kronik böbrek yetersizliği (KBY)/ diyaliz ve renal transplantasyon hastalarında klinik tabloyu bozan
komplikasyonlardır. Özellikle anemisi ve sistolik disfonksiyonu (pompa yetersizliği) olan hastalarda
prognoz kötü olmaktadır (91). Bu yüzden KBY’si olan hastalarda da aneminin düzeltilmesi hem KKY
gelişimi, hem de prognoz açısından önem taşımaktadır. Bununla birlikte aneminin tedavi edilmemesi
durumunda hastaların diğer terapilere de dirençli olabileceği KKY ve KBY’nin ilerleyebileceği
görülmüştür. Böylece KKY ve KBY’nin düzeltilmesi ve engellenmesinde aneminin düzeltilişinin çok
önemli bir konuma sahip olduğu sonucu ortaya çıkmaktadır. Aneminin sadece düzeltilmesi değil, erken
düzeltilmesi de pre-üremik hastalarda fatal kardiyak komplikasyonları azaltmaktadır. Bu bağlamda
anemik hastalar, hemoglobin değerlerinin değişik tedavi yöntemleriyle (eritrosit süspansiyonu, demir
tedavisi, eritropoietin vd.) yükseltilmesi açısından değerlendirilirken yaş, fiziksel aktivite, kardiyak
hemodinami,
renal
fonksiyonlar,
eşlik
eden
komorbiditeler
dikkate
alınarak
yaklaşım
bireyselleştirilmelidir. Bu hastalarda anemi ve renal fonksiyonların düzeltilmesi prognostik önem
taşımaktadır ve hastaların hastaneye yatışında ivedilikle çözülmesi gereken bir problemdir.
Astor ve arkadaşları 15625 olguluk çalışmalarında GFR düzeyinde düşüşle birlikte anemi
prevalansında artiş saptamışlar. Levin ve arkadaşları da yaptıkları çalışmada bununla uyumlu bulgular
saptamışlardır. Hörl ve arkadaşları ise 4333 olgu üzerinde yaptıkları çalışmada GFR’si 18.2±16.7 ml/dk
olan olguların %71’inde anemi tespit etmişler. Özellikle anemi ve böbrek fonksiyon bozukluğu
birlikteliğinin kalp yetersizliğinde mortaliteye katkılarının katlandığı dikkate alındığında hemoglobin
düşüklüğünün etkin biçimde düzeltilmesinin önemi ortaya çıkmaktadır (92).
Tablo2: KBY ‘inde renal disfonksiyonun derecesi ile aneminin prevalansını gösteren çalışmalar.
Hasta sayısı
Anemi
Renal fonksiyon
41
Prevalans
(Toplam)
Obrador et. al. 1999
Levin et. al.1999
Astor et. al. 2002
155076
446
15625
tanımlaması
%
Htc %30
SDBY
67
Htc %28
SDBY
51
Hb<13g/dl
GFR>50 ml/min
25
GFR 35-49 ml/min
44
GFR 25-34 ml/min
51
GFR<25 ml/min
87
Hb<12(11)g/dl
GFR>90 ml/min/1.73m2
E(K)
1.3
GFR 30-59 ml/min/1.73m2
5.2
GFR 15-29 ml/min/1.73m2
44.1
Açıklama: SDBY- Son Dönem Böbrek Yetersizliği
GFR- Glomerular Filtrasyon Hızı
E- Erkek K- Kadın
Biz çalışmamızda; olgularımızda KBY ile anemi birlikteliği, hasta mortalitesi ve hastanede kalış
süresi arasında anlamlı bir ilişki tespit etmedik. Ancak KBY mevcut olan olgularımızın oran olarak
çoğunda (%58.82) hafif düzeyde anemi mevcutken, (%70.58) gibi bir çoğunluğunda ise hemoglobin 12
gr/dl’nin altında saptandı. Yine üre düzeyi artışı ile anemi birlikteliği arasında anlamlı bir ilişki tespit
etmedik. Bu hastalarda da üre düzeylerindeki artış anemi oranındaki artışla birlikte idi. Üre değeri
yüksekliğinin mortaliteye ve hastanede kalış süresine anlamlı bir etkisi mevcut değildi. Hastalarımızda
mevcut olan DM, HT, İKH, KKH, KMP, AF gibi ek hastalıklarında hastanede kalış süresi ve mortalite
üzerine anlamlı etkileri yoktu. Bu tabii ki bize üre dengesizliğinin, KBY ve ek hastalıkların bulunuşunun
mortaliteye, hastanede kalış süresine etkisinin olmadığını değil hastaların uygun tedavi ile takibinin etkili
olduğunu göstermiştir. Kreatinin düzeyleri ile anemi düzeyleri arasında tespit edilen birliktelik ise hafif ve
orta düzey anemili olgularda literatürle uyumlu ve hemoglobin düzeyi normal olgulara göre kreatinin
düzeyinin yüksek olması şeklinde iken, ağır düzeyde anemisi olan olgularda kreatinin düzeyi normal ya da
hafif artış gösterme eğiliminde olmuştur. Bunun sebebi hasta sayısının yeterli olmayışı ve sağlıklı
istatistiksel analiz yapılamamış olması olarak düşünülmüştür. Hastalarımızın KBY mevcut olanları dahi
tedavi ve takip altında olduklarından kreatinin düzeyi yüksek olan hasta çalışmada oran olarak azınlıktadır.
Konjestif kalp yetersizlikli hastalardaki anemi etiyolojisini oluşturan faktörler (yetersiz beslenme,
eşlik eden renal yetmezlik, düşük eritropoietin düzeyleri, kemik iliği depresyonu, KKY sürecinde salınan
TNF alfa gibi proinflamatuvar sitokinler ve bunların ayrıca neden olduğu inflamasyonla birlikte
42
eritropoietin direnci, artmış oksidatif stres, kemik iliği depresyonu, ACE inhibitörleri, aspirin kullanımı,
atheroskleroz, gastrointestinal demir kaybı, idrarda proteinüri ile EPO kaybı, ve artmış plazma volümü ile
paralel hemodilüsyon) ve başka hastalıklara bağlı anemi oluşumu daha sıktır. Bu da daha önce
belirttiğimiz gibi hastalarda yüksek mortalite ve morbidite ile ilişkili bir durum olduğundan hastaların
hastanede kalış süresini uzatmaktadır.
Biz çalışmamızda hastalarımızın ek hastalıklarının varlığının ya da aneminin etyolojik
faktörlerinin bulunmasının, renal fonksiyonların bozukluğunun mortaliteye ve hastanede kalış süresine
anlamlı etkisinin olmadığını saptadık. Ayrıca hastaların anemi düzeyi ile mortalite ve hastanede kalış
süresi arasında anlamlı bir ilişki tespit edilmedi (p=0.193, p=0.800) Bunun hastalarımızın hastaneye
yatışından sonra anemilerinin dikkatle ve uygun tedavi yöntemiyle düzeltilmesinin etkisiyle olduğunu
düşündük. Bunu sağlamış olmamızda literatürleri destekler şekilde hastalarımızda mortalite ve hastanede
kalış sürelerinde bir artış olmamasına imkan vermiştir. Bu da bize göstermiştir ki anemiyi
değerlendirirken, özellikle kalp hastalarında laboratuvar sonuç kağıdının değil, aneminin o hasta için
klinik öneminin değerlendirilmesi ve uygun tedavi seçeneğinin ön plana alınması yaşamsal önem
taşımaktadır (94).
43
ÖZET
Bu çalışmada en önemli sonuç; konjestif kalp yetersizlikli hastalarda aneminin sık oluşuydu.
Anemi hastalarımızın %50’sinde mevcut idi. Anemi kreatinin yüsekliği ile anlamlı olarak ilişkili
görünmekteydi. Hastalarımızın prognozu ve hastanede kalış süreleri üzerine anemi şiddeti ve ek mortal
faktörlerin etkisi bulunmamaktaydı. Diğer birçok çalışmanın aksine olan bu sonucun nedeni olarak da
hastaneye yatış anından itibaren anemisi olan konjestif kalp yetersizlikli hastalarımızda aneminin enerjik
bir şekilde hızlı düzeltilmesi olduğunu düşündük. Son yıllardaki tanı ve tedavi gelişmelerine rağmen
konjestif kalp yetersizliğinin prognozu hâlâ kötüdür. Konjestif kalp yetersizliğinde yaşam kalitesi ve
surviyi kötü yönde etkileyecek faktörlerin belirlenmesi bize sadece prognozu tahmin etmemizde yardımcı
olmakla kalmayacak, yeni tedavi stratejilerinin geliştirilmesinde de katkıda bulunacaktır.
44
KISALTMALAR
KKY: Konjestif Kalp Yetersizliği
ACE: Anjiotensin Converting Enzim
EPO: Eritropoietin
LV: Left Ventrikül (sol ventrikül)
EF: Ejeksiyon Fraksiyonu
KY: Kalp Yetmezliği
LVH: Left VEntrikül Hipertrofisi
PND: Paroksismal Noktürnal Dispne
KK: Kırmızı Küre
Hb: Hemoglobin
Hct: Hematokrit
NYHA: New York Heart Association
KBY: Kronik Böbrek Yetmezliği
MCV: Mean Corpusküler Volum
CABG: Koroner Arter By Pass Greft Operasyonu
AF: Atriyal Fibrilasyon
45
DM: Diyabetes Melitus
IKH: İskemik Kalp Hastalığı
HT: Hipertansiyon
KAYNAKLAR
1 Valentin Fuster, R.W. Alexander, R. O’Rourke, “Kalp Yetersizliğinin Patofizyolojisi ve Tanısı”, Hurst’s
The Heart, 2002; 2.Cilt: 655-680
2 Eichna LW. The George E. Brown Memorial Lecture: Circulatory congestion and heart failure.
Circulation 1960; 22: 864-886
3 Cowie MR, Mosterd A, Wood Da, et al. The epidemiology of heart failure. Eur Heart J 1997; 18: 208225.
4 Bonow RO, Udelson JE. Left ventricular diastolik disfonksiyon as a cause of congestive heart failure.
Ann Intern Med 1992; 117: 502-510
5 Cohn JN Janson G. Heart failure with normal ejection fraction. Circulation 1990; 81 (suppl II): III48-III53
6 Anversa P, Loud AV, Levicky V, Guideri G. Left ventricular faileru induced by myocardial infarction.
Am J Physiol 1985; 248 (17): H883-H889
7 Braunwald E, Chidsey CA, Pool PE, et al. Congestive heart failure: Biochemical and physiological
cansideration. Ann aIntern Med 1966; 64: 904-941
8 Vassan RS, Benjamin EJ, Levi D. Congestive heart failure with normal left ventricular systolic function.
Arch Intern Med 1996; 156: 146-157
9 Vassan RS, Benjamin EJ, Levi D. Prevelance clinical features and prognosis of diastolic heart failure:
Ann epidemiologic perspective. Jam coll, cardiol 1995; 26 (7): 1565-1574
10 Braunwald E: Normal and abnormal mycardial function In: Ed. Fauci AS et al. Harrison’s Principles of
46
Internal Medicine, 14th ed. McGraw Hill, 1998: 1297.
11 Cohn JN. Structural basis for herart failure: ventriculer remodeling and its pharmacological inhibition.
Circulation 1995; 91: 2504-07
12 Tan LB, Jalil JE, Pick R, Janicki JS, Weber KT. Cardiac myocyte necrosis induced by angiotensin II.
Circ Res 1991;69: 1185-95
13 Reddy S, Benatar D, Gheorghiade M. Update on digoxin and other aral positive inotropic agents for
chronic heart failure Curr Opin Cardiol 1997 May; 12(3):233-41.
14 The SOLVD investigators. Effect of enalapril on survival in patients with reduced left ventricular
ejection fractions and congestive heart failure. N. Engl J.Med 1991; 325:293-302
15 Mann DL Mechanism and Models in Heart Failure A Combinatorial Approach. Circulation
1999:100:999-1008
16 Sabbah HN, Sharov VG. Apoptosis in heart failure. Prog. Cardiovasc Dis 1998 May-Jun 40 (6):549-62
17 Bristow MR. The adregnergic nervous system in heart failure.N Eng. J. Med 1984; 311:811
18 Packer M, Bristow MR, Cohn Jn Colucci WS, Fowler M, Gilbert EM, Shusterman NH. The effect of
carvedilol on morbidity and mortality in patients with choronc heart failure. N Engl J Med
1996;334:1350-55.
19 The WOSCOPS Study Group: Influence of pravastatin and plasma lipids on clinical events in the West
of Scotland Coronary Prevention Study (WOSCOPS). Circulation 1998 Apr 21; 97(15):144045
20 Benedict CR, Francis GS, Shelton B, et al. Effect of longterm enalapril therapy on neurohormones in
patients with left vetnricular dysfunction. SOLVD Investigators. AN J Cardiol 1995 Jun 1: 75(16):115157
21 Rona G. Chatecholamine cardiotoxicity. J mol cardiol 1985; 17: 291-306.
22 Mann DL, Kent RL, Parsons B, Cooper G IV. Adrenergic effects on the biology of the adult
mammalian cardiocyt. Circulation 1992; 85: 790-804
23 Francis GS, Goldsmith SR, Levine B, et al. The neurohumoral axis in congestive heart failure. Ann
İntern Med 1984; 101: 307-377
24 Kunis R, Greenberg H, Yoh CB, et al. Coronary revascularisation for recurrent pulmonary edema in
47
elderly patients with ischemic heart diseas and preserved ventricular function. N Engle J Med 1985; 313:
1207-1210
25 Eichorn EJ, Willard J, Alvarez L, et al. Ar contraction and relaxation coupled impaatients withoud
congestive heart failure? Circulation 1992; 85: 2132-2139
26 Rihal CS, Nishimura RA, Hatle LK, et al. Systolic and diastolic dysfunction in patients with clinical
diagnosis of dilated cardiomypati. Circulation 1994; 90: 2772-2779
27 Cohen GI, Bietrolungo JF, Thomas DJ, Klein AL. A Practical guide to aessment of ventricular diastolic
using doppler echocardiograph j. Am coll cardiol 1996; 27: 1753-1760
28 Doglas PS. Diastolic dysfunction: Old dog new tricks. Am heart J 1999; 137:777-778
29 Lindenfeld J, Krause-steinraif H, Salerno J. Where are all the women with heart failure? J Am Call
Cardiol 1997; 30: 1417-1419
30 Mcdowell P, Karla PA, O’Donoghue GJ, et al. Risk of morbidity from renovascular disease in elderly
patients with congestive cardiac failure, Lancet 1998; 352-13-16
31 Grossman W, McLaurin LP, Rollet EL. Alteration in left ventricvular relaxion and diastolic campliance
in congestive cardiomyopati. Cardiovasc Res 1979;13: 514-522
32 Kelly DT future society: A global challenge. Circulation 1997; 95: 2459-2469
33 Katz AM. Cardiomyopati of overload: A major determinant of prognosis in congestive heart failure. N
Engle J Med 1990; 322: 100-110
34 Haris P. Evolution of the cardiac patient. Cardioavsc res 1983; 17 (6-8): 313-319, 373-378, 437445
35 Kajstura J, Leri A, Finato N, et al. Myocytproliferation in end-stage cardiac failure in humans. Proc
natlacadsci USA 1998; 95: 8801-8805
36 Swynghdauw B. Moleciular mechanisms of myocardial remodeling. Physiol reviews 1999; 79 (1): 215262
37 Onedera T, Tamura T, Said S,et al. Maladaptive remodeling of cardiac myociteshape begins long
before faiilure in hypertension. Hypertensino 1998; 32: 753-575
38 Francis GS, Medolant KM. Left ventricular hypertrophy: An initial response to myorcardial injury. Am
J Cardial 1992; 69: 3G-9 G.
48
39 Francis GS, Medolant KM, Cohn JN, Nourohumoral activation in preclinical heart failure. Criculation
1993; 87 (5): IV 90-IV 96
40 Francis GS, Carlyle WC Hypothetical pathways of cardiac myocyt hypertrophy response to myocardial
injury, Eur heart J 1993; 14 (suppl): 49-56
41 Thomas JA, Marks BH. Plasma norepinphirine in congestive heart failure. AM J Cardiol 1978; 41:
233-243
42Gerdes AM, Kellerman SE,Moore JA, et al. Structural remodeling of cardiacmyocytes in patients with
iscemic cardiomyopaty. Circulation 1992; 86: 426-430.
43 Hunter JJ, Chien KR. Signaling pathways fpr cardiac hypertrophy and failure. N Engl J Med 1999;341
(17): 1276-1283.
44 Lorell BH. Transition from hypertrophy to failure. Circullation 1997;96:3824-3827.
45 Klain I, Lewy GS. New perspectives on chatecolamines and the heart. AM J Med 1984;76:167172
46Kelly RA, Balligant JL, Smith TW. Nitric oxide and cardiac function. Circ Res 1996; 79: 363-380.
47 Direxler H. Nitric oxide syntases in the failing human heart: A double edged sword. Circullation 1999;
99: 2972-2975.
48 Haywood GA, Tsao PS, Wonderlayend HE, et all. Expression inducible nitric oxide syntease in human
heart failure. Circullation 1996; 93: 1087-1094
49 Recchia RA, Mc Connell PI, Benstain RD, et al. Reduced nitricoxide production and altered
myocardial metabolism during the decompansation of pacing-induced heart failure in the consious dog.
Circ Res 1998; 83: 969-979
50 Massie BM. Excercise tolerance in congestive heart failure: Role of cardiac function peripheral blood
flow, and muscle metabolism and effect of treatment Am J Med 1998; 84: 75-82
51 Massie BM, Simonini A, Sahgal P, et al. Relation of systemic and local muscle excercise capacity to
skeletal muscle characteristics in men with congestive heart failure. J Am Coll Cardiol 1996; 27: 140-145
52Hambrecht R, Adams W, Gielen F, et al. Exercise intolerance in patients with chronc heart failure and
increased expression of inducible nitricoxide synthase in the skeletal muscle. J Am Coll Cardiol 1999; 33:
174-179
49
53 Adams B, Jang H, Yu J, et al. Studies on the use of thyroid hormone and thyroid analogue in the
treatment of congestive heart failure. Ann thoracs Surg 1993; 56(1)-54
54 Levine TB, Francis GS, Goldsmith SR, et al. Activity of the sympatic nervous system an
reninangiotensin system assessed by plasma hormone levels and their relation to hemodynamic
abnormalities in congestive heart failure. Am J Cardiol 1982; 49: 1659-1666.
55 Leinbach WN, Wallin G, Victor RG, et al. Direct evidence from intraneural recordings for increased
central symphatetic outflow in patients with heart failure. Circullation 1986; 73(5): 914919.
56 Hasking GJ, Esler MD, Jeniings GL, et al. Norepinephrine spillover to plasma in patients
withcongestive herat failure evdence of increased overall and cardiorenal sympatetic nervous activity.
Circullation 1986; 73: 615-621. Rundqvist B, Elam M, Bergman-siverosidotir Y, et al. İncreased cardiac
adrenergic drive precedesgeneralize sympatetic activation in human heart failure. Circullation 1997; 95:
169-175.
57 Chon JN, Lewine TB, Olivary MT, et al. Plasma norepinephrin as a guide to prognosis in patients
withchronic congestive heart failure. N Engl J Med 1984; 311: 819-823
58 Gafney T, Braunwalt E, İmportance of the adrenergic nervous system in the support of circulatory
function in patients with congestive heart failure. Am J Med 1963; 34: 320-324.
59Hall SA, Cigaroa CG, Marcoux L, et al. Time course of improvement in left ventricular function, mass
and geometry in patients with congestive heart failure treated with beta adrenergic blockade. JAm Coll
Cardiol 1995; 25: 1554-1561.
60 Eichhorm EJ, Bristow MR. Medical therapy can improve the biological properties of thechronically
failing heart: A new era in the treatment of heart failure. Circullation 1996; 94(9): 2285-2296.
61 Keton TK, Campbell WB. The pharmacologic alteration of renin release. Pharmacol rev 1981; 31:81227.
62 Matsubara H. Phatophysological role of angiotensin II type 2 receptor in cardiovascular and renal
disseases. Circ res 1998; 83: 1182-1191.
63 Tristani F, Hunghes CV, Archibald DG, et al. Safety of graded symptom limited exercise testingin
patients with congestive heart failure. Circullation 1987; 76: 51-54.
64 Myers Y,Foelicher VF. Hemodinamic determinates of exercise capacity in chronic heart failure.Ann
50
İntern Med 1991; 115: 377-386.
65Mancini DM, Eisen H, Kusmaul W, et al. Value of peak exercise oxigen consumption for optimal
timing of cardiac transplantation in ambulatory patients with heart failure. Circullation 1991; 83(3):778786.
66 Stelken AM, Younis LT, Jennison SH, et al. Prognostic value of cardiopulmonary exercise testingusing
percent achieved of predicted cardiomyopaty. J Am Coll Cardiol 1996; 27: 345-352.
67 Horwich TB, Fonarow GC, Hamilton MA, et al. Anemia is associated with worse symptoms, greater
impairment in functional capacity and a significant increase in mortality in patients withadvanced heart
failure. J Am Coll Cardiol. 2002; 39: 1780–1786
68 Besman JD. İmproved classification of anemias by MCV and RDW. Am J Clin Patho 1983; 80: 322.
69 Ghali. JK. Anemia and poor prognosis in advanced heart failure. J Am Coll Cardiol. 2002; 40: 2204.
70 Silverberg DS, Wexler D, laina A. The importance of anemia and its correction in the management of
severe congestive heart failure. Eur J Heart Fail. 2002; 4: 681-686.
71 Metivier F, Marchais SJ, Guerin AP et al. Pathophysiology of anaemia: focus on the heart and blood
vessels. Nephrol Dial Transplant. 2000; 15 Suppl 3: 14-18
72 Ezekowitz JA, McAlister FA, Armstrong PW. Anemia is common in heart failure and is associated
with poor outcomes: insights from a cohort of 12 065 patients with new-onset heart failure. Circulation.
2003; 107: 223-225.
73 Androne AS, Katz SD, Lund L et al. Hemodilution is common in patients with advanced heart failure.
Circulation. 2003; 107: 226-229.
74 Horwich TB, Fonarow GC, Hamilton MA et al. Anemia is associated with worse symptoms, greater
impairment in functional capacity and a significant increase in mortality in patients with advanced heart
failure. J Am Coll Cardiol. 2002; 39: 1780-1786
75 Mancini DM, Katz SD, Lang CC et al. Effect of erythropoietin on exercise capacity in patients with
moderate to severe chronic heart failure. Circulation. 2003; 107: 294-299
76 Ritz E, Dikow R, Adamzcak M et al. Congestive heart failure due to systolic dysfunction: the
Cinderella of cardiovascular management in dialysis patients. Semin Dial. 2002; 15: 135-140.
51
77 Levin A, Stevens L, McCullough PA. Cardiovascular disease and the kidney. Tracking a killer in
chronic kidney disease. Postgrad Med. 2002; 111: 53-60.
78 Elwood PC. Evaluation of the clinical importance of anemia. Am J Clin Nutr. 1973; 26: 958964.
79 Silverberg DS, Wexler D, Blum M, et al. The use of subcutaneous erythropoietin and intravenous iron
for the treatment of the anaemia of severe, resistant congestive heart failure improves cardiac and renal
function and functional cardiac class, and markedly reduces hospitalisations. J Am Coll Cardiol 2000;35:
1737–44
80 Ghali. JK. Anemia and poor prognosis in advanced heart failure. J Am Coll Cardiol. 2002; 40: 2204.
81Silverberg DS, Wexler D, laina A. The importance of anemia and its correction in the management of
severe congestive heart failure. Eur J Heart Fail. 2002; 4: 681-686.
82 Metivier F, Marchais SJ, Guerin AP et al. Pathophysiology of anaemia: focus on the heart and blood
vessels. Nephrol Dial Transplant. 2000; 15 Suppl 3: 14-18
83 Ezekowitz JA, McAlister FA, Armstrong PW. Anemia is common in heart failure and is associated
with poor outcomes. Circulation. 2003; 107: 223–225
84 Ezekowitz JA, McAlister FA vd., a.g.e., s. 224
85 Ezekowitz JA, McAlister FA vd., a.g.e., s. 224
86 Ezekowitz JA, McAlister FA, vd., a.g.e, s. 224
87 Lipschitz D Medical and functional consequences of anemia in the elderly. J Am Geriatr Soc. 2003;51:
10-13
88 Ezekowitz JA, McAlister FA, vd., a.g.e, s. 225
89 Horwich TB, Fonarow GC, Hamilton MA, et al. Anemia is associated with worse symptoms, greater
impairment in functional capacity and a significant increase in mortality in patients with advanced heart
failure. J Am Coll Cardiol. 2002; 39: 1780–1786
90 Wexler D, Silverbeg DS, Sheps D, Iana A.The importance of correction of anemia with erytropoietin
and intravenous iron in severe resistant congestive heart failure. Europa J Heart Fail 2003;Suppl 2/2: 225230
91 Ritz E, Dikow R, Adamzcak M et al. Congestive heart failure due to systolic dysfunction: the
52
Cinderella of cardiovascular management in dialysis patients. Semin Dial. 2002; 15: 135-140.
92 Levin A, Stevens L, McCullough PA. Cardiovascular disease and the kidney. Tracking akiller in
chronic kidney disease. Postgrad Med. 2002; 111: 53–60.
93 Mancini DM, Eisen H, Kusmaul W, et al. Value of peak exercise oxigen consumption for
optimaltiming of cardiac transplantation in ambulatory patients with heart failure. Circullation 1991;
83(3): 778–786.
94 Elwood PC. Evaluation of the clinical importance of anemia. Am J Clin Nutr. 1973; 26: 958-964.
53