İLAÇLAR ve BÖBREK
Prof Dr Bilal YILDIZ
Eskisehir Osmangazi Üniversitesi
Çocuk Nefroloji Bilim Dalı
9. Çocuk Nefroloji Kongresi, 24-27 Kasım 2016, Antalya
Yetersiz böbrek
fonksiyonu
ilaçların
yalnızca renal
klirensini
etkilemez,
ayrıca ilaçların
absorbsiyon
dağılım,
metabolizma
ve non-renal
klirensini de
bundan
etkilenir !
1- Multispesifik solüt taşıyıcılar (SLC)
Anyonik ilaç taşıyıcılar
Katyonik ilaç taşıyıcılar
• hOATs (SLC22A)
• hMRPs (ABCC)
• hOATPs (SLCO)
• hOCTs (SLC22A)
• hMATEs (SLC47A)
• hOCTN (SLC22A)
• P-gp (ABCB1)
2- ATP-binding cassette (ABC)
- OAT3’ten yoksun
farelerde penisilin
ekskresyonu yetersizdir.
- OAT1 ve OAT3’ten
yoksun farelerde loop
ve tiazid diüretiklere
cevap çok azalır,
antiviral ajanların
işlenmesi de defektif
hale gelir.
OCT taşıyıcılarında ortaya
çıkan polimorfizmler ile
nefrotoksisite ortaya
çıkabilir (metformin)
Nefrotoksisitede fenotipler
• Akut böbrek
hasarı (ATN,
ATIN, TMA)
• Glomerular
hastalık
(proteinüri,
hematüri)
• Tübular hastalık
• Nefrolitiazis /
kristalüri
• Kronik böbrek
yetmezliği
Mehta, Kidney Int., 2015
Hasar mekanizmaları
Hasar mekanizmaları
• Tip A: Doza bağlı toksisite, ilacın farmakolojisinin
bilinmesine bağlı olarak önceden tahmin
edilebilir, toksisite ilaca maruziyetin azaltılması
(örneğin dozu azaltılması ile) veya ilacın kesilmesi
ile hafifletilebilir, genel anlamda ilaç
eliminasyonundaki genetik farklılıklar ilaç
maruziyetini ve farmakolojik etkileri belirleyebilir
(OAT genetik değişimleri bir çok antimikrobiyalin
hücre içi düzeyini artırır, tubular toksiteye yol
açabilir)
• Tip B: idiosenkrazik, önceden bilinemez,
ilacın kesilmesi gerekir (proton pompa
inhibitörlerine bağlı ATIN), ilaca bağlı direkt
organ toksisitesi başka hastalıkları taklit
edebilir (hidralazinle ilişkili immun aracılı GN,
SLE veya ANCA pozitif GN taklit edebilir)
Glomerular fenotip için İlaç nefrotoksisitesi,
zamanlaması ve mekanizmaları
Tubular ve nefrolitiazis fenotip için İlaç
nefrotoksisitesi, zamanlaması ve mekanizmaları
Nefrotoksisite için risk faktörleri
• Kritik hastalıklar: sepsis, uzamış
MV tedavisi, nefrotoksik ilaca
daha fazla maruziyet riski (2.318.5)
• Kardiyak disfonksiyon
• Önceki / mevcut böbrek
hastalıklar: NS (hastanede yatan
NS tanılı çocukların %56’sı en az
bir nefrotoksik ilaca maruz kalır,
ACE ve ARB dikkatle kullanılmalı)
• Onkolojik hastalıklar
• Dehidratasyon
• Diyabet
• Daha önce radyokontrast
maddelere maruz kalmış olmak
• Yenidoğanlar: prematürite
Antibiyotikler
• Beta laktam antibiyotik genel olarak güvenilirdirler.
Ancak ATIN riski her zaman vardır. Oligürik veya nonoligürik ATN gelişebilir.
• Sefalosporin nefrotoksisitesi genellikle önerilen
tedavi dozlarının üzerindeki uygulamalarda ortaya
çıkar ve %2 vakada serum Cr artış gözlenir.
• Seftirakson ve sefoperazon nefrotoksik olmadığı
öngörülür
• Karbapenemler de nefrotoksisite ile ilişkilidirler ve
en toksik olanı imipenemdir.
• Pretermlerde görülen beta laktam ve sefalosporin
nefrotoksisitesindeki temel risk faktörü bu
antibiyotiklerin uzun süreli kullanımıdır
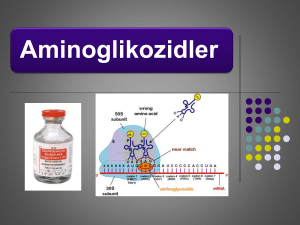
Aminoglikozitler
• Aminoglikozit kullanan hastalarda ABH
gelişme oranı : %20-33
• Hastanede ilaç kaynaklı gelişen ABH
vakalarının yaklaşık yarısı aminoglikozit
kullanımı ile ilişkilendirilmiştir.
• Antibiyotikler ile gerçekleşen ABH vakalarının
ise %80’i aminoglikozitler ile
ilişkilendirilmiştir.
• Akut böbrek hasarı tedavinin 5-7 günlerinde
ortaya çıkar ve genellikle non-oligüriktir,
konsantrasyon defekteleri vardır ve bazen de
hastalarda poliüri görülür.
• Komplet veya inkomplet Renal Fankoni veya
Bartter benzeri bir sendrom görülebilir
• Tubular enzimüri (alanin aminopeptidaz,
b-D-glukosamin ve fosfataz alkalin) toksisitenin
ilk bulgusudur
• Vakaların çoğunda aminoglikozit antibiyotiğin
kesilmesini izleyen 21 gün içinde serum Cr
düzeyleri normale döner
Bazı sorular………….
1- Hangi aminoglikozit ?
• neomisin> gentamisin > tobramisin > amikasin >
netilmisin > streptomisin
2- Kistik fibrozisli hastalar: ABH riski 80 kat artar
3- Altıncı ayda KBH bulguları (proteinüri, HT, GFR
azalması) görülme riski : Relatif risk: 3.84
4- Aminoglikozit nefrotoksisitesinin
identifikasyonu için ideal belirteç: KIM-1
5- Uygulamada doz aralığını uzatmak: Belirsiz
6- Günlük serum Cr ölçümü: öneriliyor
7- Uygulama zamanı: Tobramisinin gece uygulaması ile
nefrotoksisite riski artıyor
8- Nefrotoksisiteyi azaltan ilaçlar: Kalsiyum kanal
blokerleri, statinler (megalin inhb)
Serum dip ve pik düzeyler
• Serum dip düzeylerinin amikasin için < 10
mg/ml ve diğer aminoglikozitler için : < 2
mg/ml olması önerilir
• İlaç monitörizasyonu genel olarak
önerilmekte ise de, uygun izlem sırasında bile
nefrotoksisite gelişebilir
‘…neither monitoring drug serum peak levels nor
dosage adjustment had any effect on nephrotoxicity…’
Verpooten GA, Dordrecht: Kluwer; 2003
Vankomisin
• Sıklık: %5-7 (ağır hasta hastalarda : % 5–30)
• Vakalar genellikle asemptomatik seyreder,
tek bulgu serum Cr artıştır. Nefrotoksisite
erken (<8 gün) veya geç dönemde (>8 gün,
%13 vaka ) ortaya çıkabilir.
• Genel risk faktörleri: serum dip değeri
>15mg/L, uzun tedavi süresi, eşlik eden KC
hastalığı ve birlikte uygulanan nefrotoksik
ilaçların varlığı
• Yüksek MIC değerlerinin saptandığı izolatlar
için vankomisin doz artışı nefrotoksisite
riskini büyük oranda arttırdığı için, doz artışı
yerine başka bir alternatifin (linezolid gibi)
düşünülmesi gerekir
• Yeni veriler vankomisin tedavisi alan çocuklarda
klinik iyileşmenin sıklıkla önerilen vankomisin serum
hedef düzeylerine varmadan gerçekleştiğini
göstermektedir. Bu amaçla kişisel eğri altında kalan
alan / minimum inhibitör konsantrasyon oranının
(AUC/MIC) daha iyi bir hedef gösterge olduğu ve
MIC< 1µg/mL için AUC/MIC >400 olması önerilir.
Balancing Vancomycin Efficacy and Nephrotoxicity: Should We Be Aiming for Trough or
AUC/MIC? Current Opinion Pediatric Drugs, 2015
Anti-viral ilaçlar
İlaç
Neden
Tubulusta Asiklovir
kristaller
(Ç: %5-10
ile gelişen
YD: %17-35) obstrüktif
nefropati
Direkt
Gansiklovir tubular
(%2-6)
toksisite
Cidofovir
(%24)
Tubuler
apoptozis
-
Klinik özellikler
Çoğu kez asemptomatik; 48 saat
içinde ortaya çıkan ve ilacın
kesilmesi ile düzelen non-oligürik
akut ABH, Kristalüri, piyüri,
hematüri, proteinüri
Riskli hasta: Dehidrate ve ek
nefrotoksik ilaç alan hasta
Tedavide probenisid yararlı
%12 vakada proteinüri vardır
Nefrotoksisite: Probenisid ve
hidrasyon ile azalır; Caspaz-3
inhibisyonu ile önlenir
Asiklovir ilişkili
iğne biçimli kristaller
Mason, N Engl J Med 2008
• Asiklovirin taşınmasında rol oynayan organik
anyon taşıyıcıları aynı zamanda beta laktam
antibiyotikler için de (özellikle seftriakson)
kullanılmaktadır. Bu tür tedavi
kombinasyonlarından kaçınılmalıdır: ciddi
nefrotoksisite riski !
Vomiero, Pediatr Nephrol 2002; Steinberg, J Pediatr 2015
Amfoterisin-B
•
•
•
•
Toplam doz
Tedavi süresi
Doz şeması
Tuz kaybının
varlığı
• Kullanılan ek
nefrotoksik ilaçlar
(diüretik, cyc-A,
aminoglikozit)
• Bazal böbrek
fonksiyonu
• Yaş
• Afferent arteriyolar VK
• DT hücrelerde kolesterole
bağlanır ve porlar açar. H, Na
ve Cl iyonlarının geri kaçışı
ile ortaya çıkan distal RTA
gelişir. Ayrıca bu porlardan
lümene K ve Mg geçişi de
olur (hipokalemi: % 50)
• Hücre içine giren amfoterisin
B, nefrojenik DI yapar:
Gs-alpha proteinleri ve/veya
adenilat siklazi inhibe eder :
poliüri oluşur.
NSAIDs Nefrotoksisitesi
• Çocuklardaki sıklığı bilinmiyor (erişkinlerde %1-5
kadardır)
• Nefrotoksisite kullanılan ilacın dozuna, hangi
NSAID ilacın kullanıldığına ve etkilenme süresine
bağlıdır
• Dehidratasyon ve ACE inhibitörü kullanmak
nefrotoksisite gelişmesini riskini artırır
• İlacın alımından 1-5 gün sonra oligürik veya non
oligürik ABH meydana gelebilir. Genellikle geri
dönüşlüdür.
Huerta, Am J Kidney Dis, 2005
NSAID Nefrotoksisitesi
Patogenez
• RBF azalması ile GFR
azalır ve Na retansiyonu,
HT ve ödem gelişebilir
• NSAID renin üretimini
azaltır. Aldosteron azalır,
hiperkalemi ve asidoz
oluşur.
• NSAID ile artan ADH su
tutulmasını uyarır ve
hiponatremi gelişebilir.
Klinik
• Vazomotor ABH
• Nefrotik sendrom ve
ATIN : oligürik ve non
oligürik ABH, nefrotik
düzeyde proteinüri,
eozinofili, piyüri
• Na retansiyonu,
Hiponatremi,
Hiperkalemi
• KBY
Kalsinörin inhibitörleri
• Genel olarak transplantasyon olan hastaların
%25 inde nefrotoksisite gelişir
• Nefrotik sendrom tedavisi gören hastaların
%9 kadarında akut dönemde serum Cr artış
saptanır. Uzun dönemde de nefrotoksisite
görülebilir – birinci yılda %4, sonraki beş yılda
%15 - 40
Sinha, Indian J Nephrol. 2013; Husseini, Nephrol Dial Transplant, 2005
Akut kalsinörin nefrotoksisitesi
• Afferent ve intrarenal arteriyoler VK ile azalan GFR
• Endotelial disfonksiyon sonucunda VD yapan peptit (PG ve NO) üretiminde
azalma, VK yapan peptitlerde (Endotelin ve TXA2) artış
• RAS aktivasyonu (siklosporinin JG hücrelere direkt etkisi ve indirekt olarak ET
artışına cevap)
• Siklosporin ilişkili NFAT inhibisyonu ile PGE2 sentezinin azalması
sonucu VK etkilerin güçlenmesi: NFAT, COX-2 ekpresyonunun ana
uyarıcılarından biridir: NAFT inhibisyonu ile PG E2 üretimini de azalır
• ROS artışı
• İdiosinkrazik HUS benzeri etki: vasküler endoteliyal hasara bağlı gelişir (VK,
iskemi ve trombosit agregasyonunda artış)
• Tubulopati (endoplasmik retikulum stresi, pro-apoptotik proteinlerin
indüklenmesi ile tubular ve endoteliyal hasar/hücre ölümü)
• Nefrotoksisite tedavinin ilk haftasında ortaya çıkar: ilacın
dozuna ve serum düzeyine bağlıdır.
• İlacın kesilmesi ile düzelen serum Cr artışı ve HT görülür
Elektrolitlerde görülen değişiklikler
• Hiperpotasemi: %4 (Kortikal TT’de Na-K-ATPase
aktivitesinin azalması, K kanallarının inhibe edilmesi: MC
reseptörlerinin azalması, Cl reabsorbsiyonunun artması ile
K kanalları çalışamaz hale gelmesi)
• Hipomagnezemi: %60 (Sıklıkla asemptomatiktir. Mg
emilimi ile ilgili henle kulpu kalın çıkan kolunda klaudin-16
ekspresyonunun azalması ve distal tubulusta TRPM6 mRNA
ve EGF’nin eş zamanlı olarak downregülasyonu ile oluşur)
• Hiponatremi: Tx sonrası % 77, 3 ay sonra %6
• Hipofosfatemi, Hiperürisemi, Hiperkalsiüri
• Metabolik asidoz : Tubular hasar sonucunda ortaya
çıkar. Bu etki hiperpotasemi sonucunda amonyum
sekresyonunun suprese olması ile gerçekleşir.
Kronik toksisite
Zununi Vahed et al., BioImpacts, 2015
Takrolimus
• Daha az nefrotoksik ?? (Efficacy Limiting Toxicity
Elimination (ELITE) Symphony study, N Engl J Med.
2007; Ojo, Chronic renal failure after transplantation
of a nonrenal organ. N Engl J Med, 2003)
• Hiperkalemi (kortikal tubulustaki
NaKATPaz’ın daha selektif inhibitörüdür)
• Hiperürisemi
• HUS
Kalsinörin nefrotoksisitesi
önleme ve tedavi
• Protokolden çıkarma, dozu minimuma çekme
• Omega-3 yağ asitleri: tromboksan sentezini
azaltır, sonuçlar çelişkili
• Kalsiyum kanal blokerleri: VK önler, sonuçlar
çelişkili , çünkü kronik değişiklikler (vasküler ve
tubulointersitisyel)
• Pentoksifilin: GFR ve serum CR etkili değil
• Tromboksan sentez inhibitörleri : GFR ve renal
kan akımına etkisi yok
• Lökotrien reseptör antagonistleri: deneysel
olarak etkili
Kontrast madde nefrotoksisitesi
• Tanım: kontrast maddenin uygulanmasından
sonra 48 saat içinde serum Cr düzeyinin > 0.5
mg/dl mutlak artışı veya bazal serum Cr
düzeyinde %25’lik bir artış
• Klinik: non oligürik serum Cr artışı (nadiren
oligürik). Serum Cr düzeyi 3-5 günlerde pik
yapar ve genellikle 14 gün içinde normale
döner. Vakaların <%1’i diyaliz ihtiyacı gösterir
• İdrar tetkiki: tubular proteinüri, granüler
silendir, düşük FeNa (<%1)
Caiazza, BioMed Research International, 2014; Barrett, J Am Soc Nephrol, 1994
Vasudevan ve Kamath, Manual of Pediatric Nephrology, 2014
Tubulointersitisyel Nefrit (ATIN)
• İlaçlarla ilişkili ATIN, tip B idiosinkratik non-IgE
aracılı immun bir reaksiyondur. İmmun hasar
hücre aracılı bir proçestir. Lenfositik infiltrasyon,
tubular hasar ve tubulitis başlıca patolojik
bulgulardır
Joyce, Pediatr Nephrol, 2016
Tubulointersitisyel Nefrit (ATIN)
• Çocuklarda ATIN sıklığı : %7
• Klasik bulgular olan döküntü , artralji ve ateş
sadece %10-15 vakada bir arada görülür.
• Erişkin hastalarda en önemli neden ilaçlar
(%70) ve enfeksiyonlardır (%15)
• Çocuklarda ATIN etyolojisi : ilaçlar ??!!
Biyopsi ile kanıtlanmış vakalarda çoğunlukla
idiopatik (muhtemelen otoimmun) ATIN, sıklıkla üveit ile birlikte (TINU) – en sık
görülen etiyolojiyi oluşturabilir
• Vakaların çoğu non oligürik veya poliüriktir.
Ağır vakalarda oligüri görülebilir.
• Üveit sık görülür. Genellikle asemptomatiktir
veya ışığa hassasiyet gibi minör bulgular
verebilir. Bazen ATIN hemen öncesinde de
saptanabilir veya daha sonra gelişebilir.
• Nadiren steroid tedavisine yanıtlı sensorinöral
işitme kaybı olabilir
SEMPTOMLAR
- Yorgunluk
- İştahsızlık, kilo kaybı
- Baş ağrısı
- Yan ağrısı
- Artralji
- Miyalji
BULGULAR
- Ateş: %27.3
- Deri döküntüsü: %15
- Kostovertebral açı hassasiyeti
SERUM
İDRAR
• Artmış serum Cr, BUN,
Na ve ÜA
• Hiperkloremik
metabolik asidoz
• Sıklıkla renal kayıp ile
oluşan hipokalemi ve
hipofosfatemi
• Artmış IgE düzeyi ve
eozinofili
• Lökositoz, anemi,
yüksek ESH ve CRP
• Proteinüri: örneğin
artmış retinal bağlayıcı
protein / Cr oranı
• Mikroskopik hematüri
• Piyüri : > %1
eozinofilüri (Wright
boyaması)
• İzostenüri
• Bikarbonatüri,
Glikozüri
• Aminoasidüri, Fosfatüri
ve düşük TPR
Jahnukainen, Pediatr Nephrol, 2013; Wu, Clin J Am Soc Nephrol, 2010
Genel yaklaşım
• Açıklanamayan ABH olan vakalarda her zaman
ATIN düşünülmeli, etken olabilecek ilaçlar
kesilmelidir
• Etken ilacın kesilmesinden sonra 5 gün içinde
düzelmeyen vakalara biyopsi yapılmalıdır
• Patologların genel yaklaşımı: eozinofilik infiltrat
> 10 eozinofil / 20x büyütme alanı saptanmış ise
ATIN nedeni bir ilaç olabilir (nadiren rifampisin,
allopurinol ve fenitoine bağlı tubuler bazal
membranda immun kompleks birikimi )
Tedavi
• Destek tedavisi
• Steroid (2 mg/kg/gün maks: 60 mg, 4-8 hafta),
İmmunsupresif tedavi (azatioprin) steroid ile
birlikte kullanılabilir, Steroid intolerası veya
steroide cevapsızlık varsa MMF kullanılabilir
• Steroid tedavisine yanıt yoksa tanı gözden
geçirilmeli: özellikle nefronofitizi ?!
Nefrotoksisite önleme stratejileri
1- Alternatifiniz varsa nefrotoksik ilaç seçmeyin:
bir ilaç seçmek için önemli parametrelerden biri
o ilacın nefrotoksik olmamasıdır. Örneğin
azteronam aminoglikozitlere alternatif olabilir
2- Yüksek riskli hastalara nefrotoksik ilaç
uygulamayın:
KBH ve önceden var olan böbrek hastalığı pek
çok nefrotoksik ilaç major risk faktörleridirler.
Sepsisin kendisi nefrotoksisite için major risk
faktörüdür. Diabetes mellitus aminoglikozitler,
NSAIDs, ve ACE inhibitörlerinin tosisite riskini
arttırır. Hastanın hidrasyonu yeterli olmalıdır.
Önceden yapılan hidrasyon pek çok ilacın
nefrotoksisite riskini azaltır: amfoterisin B,
aminoglikozitler ve NSAIDs,
3- Kullanacağınız ilacın varsa daha az
nefrotoksik olan bileşimini kullanın:
- lipozomal amfoterisin B / konvansiyonel
amfoterisin B
- netilmisin / diğer aminoglikozitler
- teikoplanin / vankomisin
- seftazidim böbrek için en güvenilir 3. kuşak
sefalosporin gibi görünmektedir.
- NSAID dışı aneljezikler, hemodinamik
stabilitesi ve hidrasyonu yetersiz hastalarda
tercih nedeni olabilir.
4- İlacın dip serum düzeyleri ölçülebiliyorsa
önerilen düzeyleri kullanmak nefrotoksisiteyi
azaltabilir: aminoglikozitler ve vankomisin
5- Nefrotoksik ilaç kombinasyonlarından
kaçının:
- sefalosporinler ve aminoglikozitler
- sefalosporinler ve asiklovir
- vankomisin ve aminoglikozitler
6- Tedavi süresini sınırlayın: aminoglikozitler ile
> 10 gün tedavi riski arttırır, birkaç ay arayla
yapılan aminoglikozit tedavi kürleri
nefrotoksisite riskini arttırabilir
7- Böbrek hasarı gelişmekte olduğunu erkenden
belirlemeye çalışın:
8- Renal hasar varsa ilacı kesin: ATIN, nefrotik
sendrom, TTP-HUS ve obstrüktif üropati
9- Yeni geliştirilmiş ilaçları pediatride dikkatle
kullanmak zorunludur
10- Renal yetmezlik durumunda ilacın dozunu
veya doz aralığını yeniden düzenlemek gerekir