T.C.
ÇUKUROVA ÜNİVERSİTESİ
TIP FAKÜLTESİ
PATOLOJİ ANABİLİM DALI
MİKOZİS FUNGOİDES TANISINDA
HİSTOMORFOLOJİK, İMMÜNOFENOTİPİK (CD3, CD4,
CD8) VE T HÜCRE RESEPTÖRÜ γ GEN YENİDEN
DÜZENLENMESİNİN DEĞERLENDİRİLMESİ
Dr. ARBİL AÇIKALIN
UZMANLIK TEZİ
TEZ DANIŞMANI
Prof. Dr. İLHAN TUNCER
ADANA – 2006
T.C.
ÇUKUROVA ÜNİVERSİTESİ
TIP FAKÜLTESİ
PATOLOJİ ANABİLİM DALI
MİKOZİS FUNGOİDES TANISINDA
HİSTOMORFOLOJİK, İMMÜNOFENOTİPİK (CD3, CD4,
CD8) VE T HÜCRE RESEPTÖRÜ γ GEN YENİDEN
DÜZENLENMESİNİN DEĞERLENDİRİLMESİ
Dr. ARBİL AÇIKALIN
UZMANLIK TEZİ
TEZ DANIŞMANI
Prof. Dr. İLHAN TUNCER
ADANA – 2006
Bu çalışma Çukurova Üniversitesi Araştırma Fonu Tarafından Desteklenmiştir.
(TF2004LTP21)
TEŞEKKÜR
Uzmanlık tezimin hazırlanmasında, her aşamada bilgi ve
desteklerini
esirgemeyen danışman hocalarım, sayın Prof. Dr. İlhan Tuncer’e, Doç. Dr. Melek
Ergin’e, istatistik aşamasındaki emeği için Doç. Dr. Gülşah Şeydaoğlu’ya, özverili
çalışmaları için biyolog Demet Aras’a ve teknisyen Gülafer Korkut’a, destekleri için
Biokimya Anabilim Dalı Moleküler laboratuarı çalışanlarına ve yetişmemde emeği
geçen Patoloji Anabilim Dalı değerli öğretim üyesi hocalarıma teşekkür ederim.
İÇİNDEKİLER
İÇİNDEKİLER….....………………………………………………….… i
TABLO LİSTESİ...…..……………………………………………….…ii
ŞEKİL LİSTESİ..…...…………………………………………………..iii
KISALTMA LİSTESİ……...………………………………………..….iv
ÖZET VE ANAHTAR SÖZCÜKLER…...………………………….…v
ABSTRACT – KEYWORDS…….…………………………………….vi
1. GİRİŞ……………...…………………………………………………..1
2. GENEL BİLGİLER………..………………………………………....2
2.1. Deri dokusunun normal yapısı…………………………………....2
2.2. Deri lenfomaları…………………………………………………..3
2.2.1. Mikozis Fungoides….……………………………………...5
2.3. Mikozis Fungoides benzeri klinik ve histomorolojiye sahip deri
Lezyonları…………………………………………………….. 11
2.3.1. Parapsöriazis…………………………………………….11
2.3.2. Likenoid dermatozlar………………………………… ...12
2.3.3. Spongiotik dermatozlar………………………………….13
2.4. T-lenfositler ve T-hücre antijen reseptörleri…………………...15
3. GEREÇ VE YÖNTEM……………………………………………..17
3.1. Strept avidin-biotin boyama yöntemi………………………....17
3.2. Multiplex PCR Yöntemi le TCR-γ Gen Yeniden Düzenlenmesi
Analizi ……………………………………………………….19
3.3. Değerlendirme………………………………………………....23
4. BULGULAR………………………………………………………..24
4.1. Histopatolojik Değerlendirme…………………………………...24
4.2. İmmünohistokimyasal Değerlendirme………………………......24
4.3. PCR Değerlendirilmesi……………………………………….....25
5. TARTIŞMA…………………………………………………………36
6. SONUÇLAR………………………………………………………...43
7. KAYNAKLAR……………………………………………………...45
8. ÖZGEÇMİŞ………………………………………………………...51
i
TABLO LİSTESİ
Tablo 1: Deri lenfomalarının sınıflandırılması (WHO-EORTC/2004)…………………………………...4
Tablo 2: Mikozis fungoides’in TNMB evrelemesi…………………………………………………….....8
Tablo 3: Likenoid dermatit çeşitleri……………………………………………………………………..12
Tablo 4: Spongiotik dermatit çeşitleri…………………………………………………………………...14
Tablo 5: Mikozis fungoides olgularının yaş, cinsiyet, lezyon lokalizasyonu, lezyonun dönemi
ve klinik evrelerinin dağılımı………………………………………………………………….25
Tablo 6: MF şüphesi grubundaki olguların yaş, cinsiyet ve lokalizasyon dağılımı……………………..25
Tablo 7: Kontrol grubu hastaların yaş, cinsiyet, lokalizasyon ve tanılarının dağılımı. …………………25
Tablo 8: Tüm olguların histopatolojik, immünohistokimyasal ve PCR sonuçları ve istatistiksel
İlişkisi………………………………………………………………………………………….35
Tablo 9: Grupların herbiri arasındaki istatistiksel ilişki…………………………………………………35
Tablo 10: Günümüze kadar yayınlanmış olan derinin T hücreli lenfoma (DTHL) ve kronik
iltihabi dermatozlarda değişik amplifikasyon yöntemleri kullanılarak çalışılmış T hücre
reseptör gen yeniden düzenlenmesi içeren çalışmaların özeti …………………………………41
ii
ŞEKİL LİSTESİ
Şekil 1: Normal derinin şematik (a) ve ışık mikroskobik (b) görünümü…………………......3
Şekil 2: Mikozis fungoides (MF)’nin yama (a), plak (b), tümör (c) ve eritrodermi (d)
dönemlerine ait klinik görüntüler……………………………………………………….7
Şekil 3: T hücre reseptörü (TCR) kompleksi………………………………………………...16
Şekil 4: MF’de yoğun lenfoid infiltrasyon,epidermotropizm. Olgu 2, HE, x400………... ....30
Şekil 5: MF’ de Pautrier mikroabseleri. Olgu 3, HE, x400……………………………..…...30
Şekil 6: MF’de T lenfositlerde yoğun CD3 pozitif boyanma. Olgu 2, İHK, x200…………30
Şekil 7: MF’de infiltre eden lenfositlerin CD4 ile yoğun pozitif boyanma. Olgu 2,
İHK, x400……………………………………………………………………….....30
Şekil 8: MF’de CD8 ile negatif boyanma.Olgu2, İHK, x400……………………………..…30
Şekil 9: MF’de atipik lenfositlerin bazal tabakada lineer epidermotropizmi ve
Pautrier mikroabsesi. Olgu 33, HE, x400…………………………………………..31
Şekil 10: MF’de epidermiste, Langerhans hücreleri etrafında orta büyüklükte, düzensiz
sınırlı çekirdeğe sahip atipik lenfositler. Olgu 3, HE, x1000. ……………………..31
Şekil 11: MF’de T lenfositlerde CD3 ile yoğun pozitif boyanma. Olgu 33, İHK, x400……..31
Şekil 12: MF’de atipik lenfositlerde CD4 ile pozitif boyanma. Olgu 33, İHK, x400………..31
Şekil 13: MF’de CD8 ile atipik lenfositler arasındaki reaktif lenfositlerde pozitif
boyanma. Olgu 33, İHK, x400……………………………………………………..31
Şekil 14: Liken planusta epidermiste akantoz,, granüler tabakada artım, üst dermiste
ve tek tek epidermise ilerleyen lenfoid infiltrasyon. Kontrol grubu olgu 10,
HE, x200………………………………………………………………………........32
Şekil 15: Liken planusta CD3 ile lenfositlerde diffüz pozitif boyanma.
Kontrol grubu olgu 10, İHK, x200………………………………………………….32
Şekil 16: Liken planusta CD4 ile negatif boyanma. Kontrol grubu olgu 10, İHK, x400…….32
Şekil 17: Liken planusta CD8 ile lenfositlerde pozitif boyanma. Kontrol grubu olgu 10,
İHK, x400………………………………………………………………………….32
Şekil 18: Parapsöriazis olgusunda epidermiste spongioz, lenfositlerin epidermise
ilerlemesi. MF şüphesi grubu, Olgu 2, HE, x400. ………………………………....33
Şekil 19: Parapsöriazis olgusunda lenfositlerde CD3 ile yaygın pozitif boyanma.
MF şüphesi grubu, İHK, x400. …………………………........................ ………....33
Şekil 20: Parapsöriazis olgusunda CD4 ile epidermise ilerleyen lenfositlerde pozitif
boyanma. MF şüphesi grubu, olgu 2, İHK, x400………………………………….33
Şekil 21: Parapsöriazis olgusunda CD8 ile reaktif lenfositlerde pozitif boyanma.
MF şüphesi grubu, olgu 2, İHK, x400. …………………………………………....33
Şekil 22: PCR ile TCR γ gen yeniden düzenlenmesi. 1.kuyucuk; marker,
2. ve 3. kuyucuk multiplex 1’de klonalite pozitif olgular, 4.kuyucuk;
poliklonalite, 5. kuyucuk: negatif…………………………………………………..34
iii
KISALTMA LİSTESİ
MF
: Mikozis fungoides
DTHL
: Derinin T Hücreli Lenfoması
WHO
: World Health Organization
EORTC : European Organization for Research and Treatment of Cancer
TCR
: T Cell Receptor (T Hücre Reseptörü)
PCR
: Polymerase Chain Reaction (Polimeraz Zincir Reaksiyonu)
LH
: Langerhans Hücresi
NK
: Naturel Killer
SS
: Sezary Sendromu
PUVA
: Psoralen Plus Ultraviole A
TNMB
: Tumor Node Metastasis Blood
PAS
: Periodic Acid Schiff
SD
: Spongiotik Dermatit
LD
: Likenoid Dermatit
LP
: Liken Planus
KOD
: Kontakt Dermatit
KD
: Kronik Dermatit
HE
: Hematoksilen Eozin
İHK
: İmmünohistokimya
iv
ÖZET
Mikozis Fungoides Tanısında Histomorfolojik, İmmünofenotipik (CD3, CD4, CD8)
ve T-Hücre Reseptörü γ Gen Yeniden Düzenlenmesinin Değerlendirilmesi
Mikozis fungoides, baskın olarak CD4 pozitif T lenfositlerin deride neoplastik
infiltrasyonu ile karakterizedir. Mikozis fungoidesin erken lezyonlarının tanısı, klinik ve
histomorfolojik olarak zorluk arzeder. Mikozis fungoides tanısında yardımcı yöntemler;
immünohistokimya ve moleküler biyoloji tekniklerinin konvansiyonel yöntemlere
katkısı araştırılmaktadır.
Çalışmamızda, immünofenotipik özellikler ve polimeraz zincir reaksiyonu ile Thücre reseptörü γ gen yeniden düzenlenmesinin tanıdaki yerini saptamayı amaçladık.
Çalışma grubuna, 73 olgu (39 klasik histomorfolojiye sahip mikozis fungoides ,
16 mikozis fungoides şüphesi, 18 benign inflamatuar dermatozdan oluşan kontrol grubu
olgular) dahil edildi. %10’luk formaldehitte tespit edilmiş, parafine gömülü dokulardan
elde edilen histolojik kesitlerde rutin hematoksilen eozin boyası ve ışık mikroskobik
inceleme yanısıra, immünohistokimyasal yöntemle CD3, CD4, CD8’e karşı antikorlar
ile immünofenotipik özellikler, polimeraz zincir reaksiyonu ile T hücre reseptörü γ gen
yeniden düzenlenmesi değerlendirildi. Mikozis fungoides ve mikozis fungoides şüphesi
olan grupta, CD4 yüzdesi, CD4/CD8 oranı, klonalite varlığı istatistiksel olarak anlamlı
bulundu. CD8 yüzdesi ise üç grup arasında istatistiksel olarak anlamlı bulunmadı.
Mikozis fungoides’te, histomorfolojik bulgular -tipik olduğunda- altın standart
tanı yöntemidir. Ancak, erken lezyonlarda ve mikozis fungoides şüphesi olan olgularda;
histomorfolojik bulguların yetersiz kaldığı durumlarda, immünofenotipik değerlendirme
ve polimeraz zincir reaksiyonu aracılı T hücre reseptörü γ gen yeniden düzenlenmesi ile
klonalite saptanması, mikozis fungoides tanısında yardımcı yöntemler olarak
kullanılabilir.
Anahtar sözcükler: histomorfoloji, immünofenotip, mikozis fungoides, T hücre
reseptörü γ geni.
v
ABSTRACT
The Evaluation of Histomorphological, İmmunophenotypical and T Cell Receptor
Gamma Gene Rearrengement Features in Diagnosis of Mycosis Fungoides
Mycosis fungoides is characterized with neoplastic infiltration of dominant CD4
positive T lymphocytes. The diagnosis may be diffucult in early lesions, both clinically
and histomorphologically. Immunohistochemistry and molecular biology techniques
have been researched as an adjunct to the diagnosis of mycosis fungoides.
Our aim was to determine the help of immunophenotyping and T cell receptor γ
gene rearrengement studies to the histomorphological diagnosis of mycosis fungoides.
In this study, immunohistochemically, antibodies to CD3, CD4, CD8 and T cell
receptor γ gene rearrengement analysis with a polymerase chain reaction were
performed on formalline fixed, paraffin-embedded tissues of 73 cases (39 mycosis
fungoides with classical histomorphology, 16 with suspicious histology for mycosis
fungoides, 18 benign inflammatory dermatoses as control group). In mycosis fungoides
and suspicious for mycosis fungoides groups, CD4 percentage, CD4/CD8 ratio,
clonality were statistically significantly different. CD8 percentage was not statistically
different between three groups.
Histomorphological features –if there is- are gold standart for diagnosis of
mycosis fungoides. However, in early mycosis fungoides and the suspicious cases;
when the histomorphological features are inadequate, immunophenotypical evaluation
and T cell receptor γ gene rearrengement with polymerase chain reaction analysis may
help to the diagnosis of mycosis fungoides.
Key words: histomorphology, immunophenotype, mycosis fungoides, T cell
receptor γ gene rearrengement.
vi
1. GİRİŞ
Deri
lenfomaları,
ekstranodal
Hodgkin
dışı
lenfomalar
arasında
gastrointestinal sistemden sonra ikinci sıklıkta görülmektedir. T, NK ve B hücre
neoplazmlarını içeren tümör grubudur. Derinin T hücreli lenfomaları (DTHL), WHOEORTC sınıflamasına göre tüm primer deri lenfomalarının yaklaşık %75-80’ini
oluşturan heterojen neoplazmlardır.1 Mikozis fungoides (MF), DTHL’lerin en sık
rastlanan alt tipidir ve tüm primer kutanöz lenfomaların yaklaşık %50’sini oluşturur.2
Patologlar ve dermatologlar için MF’nin erken lezyonlarının tanısı oldukça
zordur ve iyi bir klinikopatolojik korelasyon gerektirir. Bu zorluğun nedeni hastalığın
davranışı ile ilgilidir. MF, sessiz ve yavaş gelişir, kesin tanı alıncaya kadar uzun süre,
egzema veya parapsöriazis tanıları ile izlenir.3 Bu dönemdeki lezyonlara tanı
verebilmek için çeşitli histomorfolojik kriterler ortaya konmaya çalışılmış, yardımcı
yöntemler olarak; immünohistokimyasal araştırmalar ve moleküler genetik
çalışmalar yapılmıştır. Ancak halen erken ve sınır lezyonlar için kesin tanı kriterleri
oluşturulamamıştır.
Tanıya yardımcı olarak immünohistokimyasal yöntemle T hücre antijenleri
değerlendirilmektedir. Baskın olarak CD4 antijenine sahip T lenfositlerin varlığı
tanıya ışık tutmaktadır. Ancak erken evre lezyonlarda lenfositlerde immünofenotipik
değişikliklerin oluşmaması nedeniyle bu bulgu da yardımcı olmayabilir. Son yıllarda
çeşitli moleküler biyoloji teknikleri ile baskın T hücre klonlanmasının gösterilmesi
diğer konvansiyonel tanı yöntemlerine yardımcı olarak araştırılmaktadır. Bu
yöntemler, Southern blot analizi (SBA), polimeraz zincir reaksiyonu (PCR) aracılı T
hücre reseptörü (T cell receptor-TCR) geni yeniden düzenlenmesidir. SBA yöntemini
taze dokuda çalışmak gerekmektedir. Bu nedenle arşiv materyalinde, parafin doku
bloklarından da çalışılabilen ve daha duyarlı olan PCR yöntemi ile TCR β veya γ gen
yeniden düzenlenmesi ile baskın T hücre klonu saptanabilmektedir.
Biz, çalışmamızda MF tanısında, klinik, histomorfolojik, immünofenotipik ve
PCR yöntemlerinin tanıdaki yerini belirlemek ve erken evre, sınır lezyonlarda tanıya
gitmek amacıyla konvansiyonel histopatolojik bulgulara yardımcı yöntemler;
immünohistokimya ve PCR ile TCR-γ gen yeniden düzenlenmesi tekniklerinin MF
tanısındaki duyarlılık ve özgüllüklerini belirlemeyi amaçladık.
1
2. GENEL BİLGİLER
Deri lenfomaları, tüm ekstranodal Hodgkin dışı lenfomalar arasında ikinci
sıklıkta görülmekte olup tüm Hodgkin dışı lenfomaların 1/3’ünü oluşturur. Derinin T
hücreli lenfomaları arasında MF en sık rastlanan alt tipidir.2 MF, erken dönemde
epidermis ve papiller dermis tutulumu ile ortaya çıkan bir CD4+ T hücreli
lenfomadır.4 Deri lenfomaları ve MF ile ilgili verilerden önce derinin normal
anatomisi ve lenforetiküler hücreleri hakkında bilgiler sunulacaktır.
2.1. Deri Dokusunun Normal Yapısı
Deri, vücudu dış ortama karşı koruyan, biribiriyle bağlantılı hücre ve
dokulardan oluşmaktadır. Neonatal dönemde deri gelişimi gebeliğin dördüncü ayında
tamamlanır. En dışta epidermis ve altında dermis ve deri altı yağ dokusu
tabakalarından oluşur.5,6
Epidermis, dıştan içe doğru; stratum korneum, stratum granulozum (granüler
tabaka), stratum spinozum (malpighi tabakası), stratum bazale (bazal tabaka)
tabakalarını içerir. Epidermiste yer alan başlıca hücreler, keratinositler, keratin
proteini yapımı yanı sıra sitokin biosentezinde de önemli rol alır. Diğer hücreler;
melanositler (güneş ışığındaki zararlı ultraviole ışınlara karşı endojen koruyucu olan
melanin pigmenti yapar), Langerhans hücreleri (antijen sunan dendritik hücreler) ve
Merkel (görevleri kesin olmamakla birlikte, mekanoreseptör ve cildin nöroendokrin
fonksiyonunda rol aldıkları düşünülmekte) hücreleridir (şekil 1,2).5,7
Dermis, yüzeyde papiller dermis, daha derinde retiküler dermis olarak
adlandırılır. Esas komponenti ise kollajendir. Yüzeyel ve derin damar pleksusları,
sinir ve deri ekleri içerir. Deri ekleri; kıl follikülleri, sebase bezler, ekrin bezler ve
apokrin bezlerdir. Dermis, iltihabi reaksiyonların gerçekleştiği bölgedir. Normalde az
sayıda fibroblast, makrofajlar, mast hücreleri, lenfositler ve dermal dendrositler
mevcuttur. İltihabi hücreler, sıklıkla perivasküler, periadneksiyel alanlar ve papiller
dermiste birikir.5-7
Deri altı yağ dokusu, ince bağ dokuyla lobüllere ayrılmış, matür yağ dokudan
oluşur.7
Deride en göze çarpan lenforetiküler eleman, intra-epidermal Langerhans
hücresidir (LH). Normal bireylerde epidermisin her santimetreküpünde 20 lenfosite
2
karşılık 70 000 LH mevcuttur. LH, zayıf fagositik, antijen sunan hücrelerdir ve
monosit-makrofaj serisinden gelir. Yerli intraepidermal T hücre popülasyonunun
%90’dan fazlası matür T hücrelerden oluşur.8 Bu hücrelerin çoğu αβ T hücre reseptör
heterodimeri salgılarken, kalanı bu reseptörün disülfid bağlı formunu salgılayan γδ
hücreleridir. İlk grup tipik yuvarlak lenfositlerdir ve CD8 daha çok olmak üzere CD4
pozitif hücrelerden oluşurlar. Esas olarak suprabazal dağılırlar ve epidermal LH’lerin
uzantıları ile yakın temas ederler. γδ hücreleri ise hafif dendritik morfolojiye
sahiplerdir ve epidermisin bazal tabakasında ve kıl folliküllerinin dış köklerinde
yerleşirler. Çoğunlukla CD8 pozitiflerdir.6,8
a
b
9
10
Şekil 1a, b: Normal derinin şematik (a) ve ışık mikroskobik (b) görünümü
2.2. Deri Lenfomaları
Primer deri lenfomaları tanı esnasında deri dışı odak olmaksızın gelişen T,
NK veya B hücreli lenfomalardır. Ekstranodal Hodgkin dışı lenfomalar arasında
gastrointestinal sistemden sonra 1:100 000 insidans ile ikinci sırada yer alır.2 Ayrıca
deri, çok çeşitli nodal tip Hodgkin dışı lenfomalar için sık yayılım yeridir; özellikle
de düşük ve yüksek dereceli T hücreli lenfomalar hastalık sırasında deri dokusunu
tutabilir. Bu nedenle tanı esnasında deri dışı başka odak varlığının araştırılması
tedavi açısından oldukça önemlidir.8
3
Ocak 2004 tarihinde, Dünya Sağlık Örgütü (WHO) ve European
Organization for Research and Treatment of Cancer (EORTC) grubu primer deri
lenfomaları için ortak sınıflama sistemini oluşturmuşlardır (Tablo 1).2
Tablo 1: Deri lenfomalarının sınıflandırılması (WHO-EORTC/2004)2
Kutanöz T hücreli ve Naturel Killer(NK) hücreli lenfomalar
Mikozis fungoides(MF)
MF çeşitleri ve alttipleri
Follikülotropik MF
Pajetoid retikülozis
Granülomatöz gevşek deri
Sezary sendromu
Yetişkin Thücreli lösemi/lenfoma
Primer kutanöz CD30+ lenfoproliferatif hastalıklar
Primer kutanöz anaplastik büyük hücreli lenfoma
Lenfomatoid papülozis
Subkutanöz pannikülit benzeri Thücreli lenfoma
Ekstranodal NK/T hücreli lenfoma, nazal tip
Primer kutanöz periferal Thücreli lenfoma, belirtilmemiş
Primer kutanöz agresif epidermotropik CD-8+ Thücreli lenfoma (geçici antite)
Kutanöz γδ T hücreli lenfoma (geçici antite)
Primer kutanöz CD4+ küçük/orta boyutlu pleomorfik T hücreli lenfoma (geçici
antite)
Kutanöz B-hücreli lenfomaları
Primer kutanöz marjinal zon B hücreli lenfoma
Primer kutanöz follikül merkez lenfoma
Primer kutanöz diffüz büyük B hücreli lenfoma, bacak tipi
Primer kutanöz diffüz büyük B hücreli lenfoma, diğer
İntravasküler büyük B-hücreli lenfoma
Prekürsör hematolojik neoplazi
CD4+/CD56+ hematodermik neoplazi (blastik NK hücreli lenfoma)
4
2.2.1. Mikozis Fungoides
DTHL popülasyonda görülme insidansı 100 000 kişide 0.5’dir.1 MF,
DTHL’lerin en sık görülen alt tipidir ve tüm primer kutanöz lenfomaların yaklaşık
%50’ sidir.8 İnsidansı yılda her 100000 kişide 0,36-0,90 olarak bildirilmiştir.13 Klasik
tip MF, Alibert ve Bazin tarafından 200 yıl önce tanımlanmıştır. MF adı verilmesinin
sebebi tümör evresindeki nodüllerin Alibert tarafından mantara benzetilmesidir.12
Orta ve ileri yaş yetişkinlerde (ortalama yaş 57), erkeklerde 1,6:1 ila 2,0:1
oranında daha sıktır.13 Nadiren çocuklar ve genç yetişkinlerde de görülebilir.
Lezyonlar gövdenin alt kısmı ve kalça gibi güneş görmeyen bölgelerde ortaya çıkar.
İleri evrelerde yüz ve skalp dahil olmak üzere vücudun her yerinde görülebilir.4,14
Etiyopatogenezi henüz bilinmemekle birlikte CD4+ hücrelerin monoklonal
çoğalması ile karakterizedir. Neoplastik T hücreler matür deri yerleşimli CD3 pozitif,
CD4 pozitif, CD45RO pozitif, CD8 negatif fenotipli hafıza T hücrelerdir.1 Önceki
çalışmalar MF’nin antitümör yanıtında CD8+ sitotoksik T hücrelerin kritik rol
aldığını göstermektedir. Bu görevlerini hem direk sitotoksik etki, hem de özellikle
interferon-γ olmak üzere sitokin üreterek yaparlar. 2
Enfeksiyöz ajanlar (CMV, HTLV-1),
mesleki maruziyetler, genetik
mutasyonlar etiyolojik faktörler olarak gösterilmiştir, ancak bu nedenlerin kesin
kanıtı henüz yoktur.1 En sık saptanan genetik mutasyonlar; 10q’da kromozom kaybı
ve p15, p16 ve p53 tümör süpressör gen anormalliklerdir. Ancak MF için tanımlanan
özgül kromozomal translokasyon yoktur.15
Klinik olarak MF’e ait lezyonlar sırasıyla yama, plak ve tümör evrelerini
içerir.
Yama evresinde ince maküler plaklar görülür. Pembemsi kırmızı renkte ve
hafif pulludur (şekil 3a). Tek veya çok sayıda olabilir. Gövde ve proksimal
ekstremitelerde dağılım gösterirler.14 Yanı sıra kalça ve memeler gibi güneş
görmeyen yerlerin de sıklıkla tutulması, ultraviole spektrumdaki ışınlarla erken
evredeki neoplastik hücrelerin kolayca süpresse olması nedeniyledir.4 Bu evre
ilerleme oluşana kadar yıllarca devam edebilir. Bazı yamalar 10 cm’yi aşan boyutlara
ulaşabilir ki bu da “geniş plak parapsöriazis” olarak tanımlanır. “Poikiloderma
atrophicans vasculare” ise kronik neoplastik infiltrasyon sonucu MF’nin yama
evresinin atrofik, depigmente, telenjiektatik görünüm almasına verilen addır.4,14,16
5
Plak evresi, keskin sınırlı, kırmızı veya kırmızı-kahverenkli, sıklıkla annüler
veya yay görünümde, sıklıkla pulludur (şekil 3b). Plaklar de novo veya yamalardan
gelişebilirler, sıklıkla yamalarla birarada bulunurlar. Erken evrelerde lezyonlar tüm
deri yüzeyinin %10’dan azına sınırlıdır, ancak özellikle geç dönemlerde daha yaygın
olabilirler.14,16
Nodül veya tümörler, en nadir görülenlerdir, diğer deri lenfomalarının
tümörlerine benzer ancak farklı olarak her zaman beraberinde rezidüel yama ve
plaklar vardır. Kırmızı-kahverenkte veya menekşe renklidir, ve ülserasyon oluşabilir.
1 cm veya daha büyük boyutlarda olabilir (şekil 3c). Eskiden “d’emblee MF” terimi,
öncesinde yama veya plak bulunmayan tümör lezyonları için kullanılırdı, ancak bu
durum sadece MF değil, çeşitli T ve B hücreli lenfomalarda da olabileceği için halen
kullanılmamaktadır.16
MF’nin nadir klinik görünümleri, hipopigmente yama ve plaklar, lökoderma,
bül,
perioral
dermatit
benzeri
lezyonlar,
püstüller,
akneiform
lezyonlar,
hiperkeratotik ve verrüköz lezyonlar, akantozis nigrikansı anımsatan plaklar şeklinde
olabilir.4,14,16
Bazı hastalarda maküler lezyonlar periferik kana dökülmeden yaygın hale
gelebilir; buna “eritrodermik MF” denilmektedir (şekil 3d). Periferik dolaşımda
%5’in üzerinde atipik lenfositler mevcut ise, bazı araştırmacılar tarafından “MF’nin
lösemik fazı” olarak da adlandırılan “Sezary Sendromu (SS)” adını almaktadır. Her
ne kadar SS’yi konvansiyonel MF’den histolojik olarak ayırmak mümkün değil ise
de klinikte ortaya çıkışları, daha fazla kaşıntı ve göze çarpan baş, boyun ve akral
bölge (avuç ve ayak tabanı dahil) tutulumu gibi, farklılık göstermektedir. Klinik seyri
ve prognozu da daha kötüdür.4,14,16
6
a
b
c
d
Şekil 2: Mikozis fungoides (MF)’nin yama (a), plak (b), tümör (c) ve eritrodermi (d) dönemlerine
ait klinik görüntüler.17
MF, birincil olarak deriyi tutmakla beraber ileri evrelerde lenf nodu ve diğer
organ tutulumları olabilir. Erken evrede lenfadenopati çoğu olguda dermatopatik
lenfadenopatiye bağlıdır. Ancak hassas PCR yöntemi ile erken evrede de klonal
Thücrelerin infiltrasyonu gösterilmiştir. Visseral tutulum genelde otopsilerde tespit
edilmekte, en sık akciğer, dalak, karaciğer ve böbrek tutulumu saptanmaktadır.7,14
MF’nin klinik gidişi oldukça değişkendir. Hastalık sırasında her dönemdeki
lezyonda herhangi zamanda spontan gerileme olabilir. EORTC serilerinde 5 yıllık
yaşam %87 bulunmuştur. Yama veya plak evresindeki hastalarda median yaşam
süresi 10 yıl veya daha uzundur. Kutanöz veya ekstrakutanöz tümör evresi hastalarda
ise 5 yıllık yaşam oranı % 50’nin altındadır. Tümör oluşumu ile beraber deride
yaygın tutulum, lenf nodu tutulumu ve organomegali kötü prognostik bulgulardır.
CD30+ büyük hücreli lenfoma transformasyonu da gerçekleşebilir ve kötü prognostik
faktördür.1,6,14
7
MF tedavisinde, hastalık deriye sınırlı olduğu sürede deriye yönelik tedaviler;
fototerapi (psoralen plus ultraviole A-PUVA gibi), nitrogen mustard veya
chlormustine (BCNU) topikal uygulaması veya radyoterapi tercih edilebilir.2,14
MF
evrelemesi,
TNMB
(Tumor-Node-Metastasis-Blood)
dayanmaktadır (Tablo 2).8
Tablo 2: Mikozis fungoides’in TNMB evrelemesi
T1: Yama, plak veya her ikisi, vücut yüzeyinin %10’dan azının tutulumu
T2: Yama, plak veya her ikisi,vücut yüzeyinin %10 ve fazlasının tutulumu
T3: Bir veya fazla kutanöz tümörler
T4: Eritrodermi
N0: Klinik olarak tutulmamış lenf nodu
N1: Klinik olarak büyük, fakat histolojik tutulum yok
N2: Klinik olarak palpe edilemiyor fakat histolojik tutulum var
N3: Klinik olarak büyük ve histolojik tutulum var
M0: Visseral hastalık yok
M1: Visseral hastalık var
B0: Periferik kanda %5’in altında atipik hücre (Sezary hücreleri) var
B1: Periferik kanda %5’in üzerinde atipik hücre (Sezary hücreleri) var
Evre grupları
IA T1N0M0
IB T2N0M0
IIA T1-2N1M0
IIB T3N0-1M0
IIIA T4N0M0
IIIB T4N1M0
IVA T1-4N2-3M0
IVB T1-4N0-3M1
8
sistemine
Histopatoloji: MF, lenfositlerin papiller dermiste değişik yoğunlukta infiltrasyonu
ve bu hücrelerin epidermise ilerlemesi (epidermotropizm) ile karakterizedir. Farklı
klinik evrelerde histolojik tablo değişiklik gösterir. Klasik MF lezyonunda
histomorfolojik olarak beklenen bulgular; lenfositlerin süperfisiyel dermiste band
tarzı infiltrasyonu, küçük-orta çaplı, çentikli (serebriform) atipik lenfositlerin
epidermise ilerlemesi, atipik hücrelerin intraepidermal kümelenmesi (Pautrier
mikroabsesi) dir.2 Histolojik görünüm, erken dönemde her zaman tipik olmayabilir,
ayrıca tedavide uygulanan; kortikosteroid veya ultraviole (epidermotropizmi ve
hücresel infiltrasyonu azaltan bir radyasyon tedavisi) ile de morfoloji değişebilir.3
Yama evresi; Hafif genişlemiş papiller dermiste seyrek lenfosit infiltrasyonu
vardır.
İnfiltrasyon,
yüzeyel
pleksusun
damarları
çevresinde
kümelenme
eğilimindedir. Epidermiste, bazal tabakada sınırlı lenfositler vardır. Bu lenfositler
boncuk dizisi veya hücre grupları halinde bulunurlar ve sıklıkla çevrelerinde şeffaf
halo bulunur, ancak spongioz yoktur veya çok azdır.2 Bu evrede Pautrier mikroabsesi
-epidermiste, keskin sınırlı, birbirine yakın yerleşmiş lenfosit grupları- beklenmez.
Papiller dermiste rastgele yerleşmiş kollajen bantlardan oluşan fibrozis vardır.
Epidermiste hafif akantozis olabilir; poikilodermatik ve atrofik lezyonlarda ise
epidermis incedir.4 Bazı olgularda liken planusu anımsatan belirgin likenoid
reaksiyon vardır. Liken planusun tersine atipik lenfositler yanı sıra plazma hücresi ve
eozinofiller olabilir.16 Yama ve diğer evrelerde ekrin bez yapılarına da infiltrasyon
olabilir ve tedavi sonrası kalabilir. Yama evresinde lenfositlerde fark edilebilir
nükleer atipinin görülmesi konvansiyonel histolojik kesitlerde oldukça zordur. Büyük
büyütmede (x1000) nükleer kıvrım sıklıkla fark edilebilirse de rutin kesitler kalın
olduğu için neoplastik lenfositleri nonneoplastik olanlardan ayırt etmek zordur.
İntraepidermal lenfositler büyük olasılıkla neoplastik olduğu için ayırmak daha kolay
olabilir, ancak papiller dermiste nonneoplastik lenfositlerle bir arada bulunmaları
tanıda zorluk yaratır. Epidermiste yerleşen lenfositler, papiller dermistekilere kıyasla
hafif genişçe ve daha koyu boyanan çekirdeklere sahiptirler.3,18
Plak evresi; Yama ve plak evreleri birbirinin devamıdır. Bu evrede, lenfosit
infiltrasyonu daha yoğun ve atipik lenfositler daha sıktır. Lenfositler 10-30 μm çaplı
ve çekirdekleri genelde çentikli, serebriform veya kırışmış görünümdedir. Çentikler
en iyi ince kesitlerde görülür. Küçük hücre grupları yüzeyel pleksusta damarlar
9
çevresinde ve daha nadir derin pleksusta toplanabilir. Ayrıca, adnekslerin, özellikle
pilosebasöz folliküllerin etrafına da uzanırlar. Atipik lenfositler yanısıra sıklıkla az
sayıda
eozinofil
ve
bazen
plazma
hücreleri
infiltrasyonu
görülebilir.
Epidermotropizm halen göze çarpan bulgudur. Pautrier mikroabseleri %50’den fazla
biyopside vardır. Epidermiste parakeratozis, hafif-orta derecede psöriaziform
hiperplazi ve epidermal müsinozis olabilir. Hafif spongioz olması MF’yi ekarte
ettirmez.3,4,16
Tümör evresi; Bu evrede neoplastik hücreler retiküler dermiste yoğunlaşır ve
epidermotropizmin derecesi ve Pautrier mikroabseleri azalır.16 Tümör hücrelerinin
reaktif hücrelere oranı artmıştır, mitoz kolayca görülür. Tüm dermis tutulmuştur,
derialtı yağ dokuya da ilerleyebilir. Dağınık eozinofiller, plazma hücreleri ve
makrofajlar bulunabilir. İnfiltrasyonun %25’den fazlasını büyük ve çentikli
lenfositler oluşturduğu zaman “transforme MF” olarak isimlendirilmektedir.4
Klinik olarak yama, plak ve tümör dönemindeki MF’li hastaların
biyopsilerinde beklenmedik histopatolojik bulgular olabilir. Bunlardan en göze
çarpanı granülomatöz MF’dir. Genelde küçük ve tüberkülid tipidir fakat
palizatlanmış olarak granüloma annülareyi anımsatabilirler. Multinükleer histiosit
grupları vardır.4,16 Anjiosentrik MF diğer bir varyanttır. Sıklıkla klasik MF içinde
atipik lenfositlerden oluşan vaskülit görülür. Pilotropik (folliküler) MF, keratin
tıkaç ile dolu komedo benzeri dilate folliküller ve geniş epidermal kistler;
duvarlarında atipik lenfosit infiltrasyonu (pilotropizm) ile karakterizedir.4
Ackerman et al’ın çalışmasına göre, önemli histopatolojik bulgular şunlardır;
Pautrier mikroabseleri, şeffaf perinükleer halo içeren lenfositler, bazal tabakada
dizilen lenfositler, dermiste çentikli çekirdeğe sahip lenfositler, dermistekilerden
büyük epidermal lenfositler ve epidermotropizm.19 Ancak erken dönem lezyonlarda
bu bulguları saptamak genellikle güçtür.
MF’yi diğer inflamatuar dermatozlardan ayırmak özellikle erken dönemlerde
genellikle çok zordur ve dermatopatologlar arasında uzlaşmaya varılamamıştır.3,18
MF ile özellikle karışan lezyonlar; parapsöriazisler (bir kısmı erken MF olarak kabul
edilmekte), likenoid ve spongiotik dermatitlerdir.
10
2.3. MF benzeri klinik ve histomorfolojiye sahip deri lezyonları
Özellikle erken dönem MF, başlıca spongiotik ve/veya likenoid mikroskopik
görünüm sergileyen deri lezyonlarını taklit edebilir. Spongiotik dermatitlerde;
lenfositlerin dermal infiltrasyonu kadar, az sayıda lenfositin epidermise ilerlemesi, ek
olarak MF kronik yama döneminin bulgusu olan papiller dermal fibrozis ve
hiperkeratozun da görülmesi histomorfolojik karışıklığa yol açabilir. Genellikle
MF’de daha hafif olmakla birlikte spongioz da görülebilmekte, hatta Pautrier
mikroabsesini anımsatan gruplar oluşturabilmektedir. MF’de görülen; çoğunluğu
çentikli lenfositlerden oluşan, yuvarlak sınırlı Pautrier mikroabsesinin tersine,
spongiotik dermatitlerde matara görünümünde olup, lenfositler, makrofajlar,
Langerhans hücreleri ve dejenere keratinositlerden
sahiptir. Likenoid dermatitlerden özellikle
oluşan heterojen görünüme
liken planus ve likenoid
ilaç
erüpsiyonlarında band tarzı lenfosit infiltrasyonu, papiller dermal fibrozisle beraber
olabilir. Ancak likenoid dermatitlerde görülen baziler keratinositlerin harabiyetinin
yol açtığı retelerde dişli görünüm MF’de nadirdir.4
Parapsöriazis, histomorfolojik olarak epidermise de ilerleyen papiller dermal
lenfosit infiltrasyonu sergilemesi nedeniyle MF ayırıcı tanısında yer almakta; geniş
plak tipi ise erken MF olarak kabul edilmektedir.16
Tüm bu lezyonlarda görev alan lenfositlerin immünofenotipik olarak CD4 ve
CD8 pozitif hücrelerden oluşması ayırıcı tanıyı zorlaştırmaktadır. Bu noktada,
yardımcı yöntem olarak moleküler teknikler araştırılmaktadır.
2.3.1. Parapsöriazis
Klinik
olarak
psöriazisle
olan
bazı
benzerlikleri
nedeniyle
böyle
isimlendirilen asemptomatik, pullu heterojen dermatoz grubudur. Kronik seyri ve
tedaviye dirençli olmaları ile karakterizedir. Bu grubun içinde şu hastalıklar yer alır;
kronik süperfisyel dermatit (küçük plak parapsöriazis, dijitat dermatoz) ve geniş plak
parapsöriazis (atrofik parapsöriazis, retiform parapsöriazis, yama evresi MF).
Kronik süperfisiyel dermatit (küçük plak parapsöriazis); gövde ve proksimal
ekstremitelerde simetrik dağılan, pembe-sarı, hafif pullu, oval veya hafif elonge,
sıklıkla parmak izi benzeri 1-5 cm çaplı yamalar şeklinde ortaya çıkar. Histopatolojik
olarak epidermiste hafif spongioz, lenfosit egzositozu, hafif akantoz ve karakteristik
11
olarak üzerinde plazma bulunan basket örgüsü parakeratoz mevcuttur. Papiller
dermiste hafif süperfisiyel perivasküler matür lenfositik infiltrasyon vardır.
Geniş plak parapsöriazisde psöriaziform epidermal hiperplazi, bazal vakuoler
değişiklikler ve epidermotropizm sıklıkla görülür. MF gelişiminde bir evre olarak
kabul edilir.4,16,20
2.3.2. Likenoid (interface) dermatitler
Likenoid inflamasyon, lenfositlerin dermoepidermal bileşkede yoğun “bant
tarzı” infiltrasyonudur. Epidermis kalınlığı, egzositotik lenfositlerin miktarı ve bazal
hücre tabakasının bütünlüğüne bağlı olarak değişkendir. Hipergranülozis, gecikmiş
epidermal
matürasyonun
sonucu
olarak
gelişir.
Apoptotik
veya
nekrotik
keratinositler (civatte cisimleri) sıklıkla görülür. Pigment inkontinansı mevcuttur.
Lenfositlerin yoğun olduğu likenoid dermatit çeşitleri tablo 3’de sunulmuştur.4
Tablo 3: Likenoid dermatit çeşitleri
Liken planus
Liken planus varyantları
Atrofik liken planus
Hipertrofik liken planus
Lineer liken planus
Ülseratif (eroziv) liken planus
Liken planus eritematozus
Eritema diskromikum persistans
Liken planus aktinikus
Liken pilanopilaris
Liken planus pemfigoides
Keratozis likenoides kronika
Lupus eritematozus-liken planus overlap sendrom
Liken nitidus
Liken striatus
Liken planus benzeri keratozis
Pitriazis likenoides et varioliformis acuta (PLEVA)
Eritema multiforme
12
Tablo 3’ün devamı
GrafTversus-host hastalığı
Lupus eritematozus
Parapsöriazis
Liken planus: Etiyolojisi bilinmeyen, sık rastlanılan erüpsiyondur. Dirseklerin
fleksör yüzlerinde, gövde, kalça ve genital bölge yanı sıra oral lezyonlar da sıktır.
Menekşe rengi, düz yüzeyli, sıklıkla kaşıntılı papüllerdir. Patogenezinde hücre aracılı
immün reaksiyon rol almaktadır. Bu reaksiyonu başlatanın ise virüs, ilaç veya
allojenik bir hücrenin epidermal keratinositlerin antijenisitesinde yaptığı değişiklik
olduğu düşünülmektedir. Hücresel yanıt başlangıçta CD4+ lenfositler ile olmaktadır.
CD8+ hücreler keratinositler üzerindeki MHC I ilişkili antijeni tanırlar ve apoptozis
ile onların ölümüne yol açarlar. Sonuçta, esas rolü CD-8+ hücreler oynarken, artmış
sayıda bulunan CD4+
hücreler ise geleneksel yardımcı rollerini yürütürler.
Lenfositlerin interface bölgede toplanmasının sebebi monokin-interferon gamma
(monokine induced by interferon-γ-MIG) dır.4,14
Histopatolojik
olarak;
epidermiste
hiperkeratoz,
kama
şeklinde
hipergranülozis, zamanla retelerde testere dişi görünümü saptanabilir. Bazal hücre
hasarı sonucu çok sayıda, civatte cisimleri vardır. Papiller dermiste PAS pozitif,
diastaz dirençli kolloid cisimler görülür. İnterface alanda band tarzı, bazen bazal
tabakaya ilerleyen lenfosit infiltrasyonu görülür.16
2.3.3 Spongiotik dermatitler
Spongiozis, intraepidermal keratinositler arasında ödem sıvısı olması ile
karakterizedir;
bazı
olgularda
vezikül
oluşumuna
ilerleyebilir.
Spongiotik
dermatitler, akut, subakut ve kronik olabilirler. Dinamik seyri vardır ve her bir tipi
akut fazdan kronik faza ilerleyebilir. Spongiotik dermatit çeşitleri tablo 4’de
sunulmuştur. Histolojik görünüm akut, subakut veya kronik faza göre değişir.
Akut fazda; stratum korneum normal, epidermis normal kalınlıktadır.
Spongiozisin derecesi değişkendir. Papiller dermal ödem olabilir. Süperfisyel
pleksusta lenfohistiositik infiltrasyon vardır. Spongiotik epidermise lenfositlerin
egzositozu vardır.
13
Subakut
fazda;
sıklıkla
hafif-orta
şiddette
spongioz
ve
sıklıkla
mikrovezikülasyon vardır. Parakeratotik stratum korneumda plazma ve nötrofiller
olabilir. Akut fazdan daha hafif şiddette süperfisiyel perivasküler lenfohistiositik
infiltrasyon vardır.
Kronik fazda; parakeratoz ve hiperkeratoz, sıklıkla hipergranüloz, ortabelirgin akantoz vardır. Spongioz minimal ve fokaldir. İnflamatuar hücre
infiltrasyonu seyrek, papiller dermal fibrozis belirgin olabilir.4
Spongiozun hafif olduğu olgularda, lenfositlerin epidermise egzositozu
MF’deki epidermotropizm ile ayırımda zorluk yaratabilir.
Tablo 4: Spongiotik dermatit çeşitleri.
Egzematöz dermatitler
Atopik dermatitler
Alerjik kontakt dermatit
Fotoallerjik ilaç erüpsiyonu
İrritan kontakt dermatit
Nummuler egzema
Dishidrotik dermatit
Parapsöriazis, küçük plak tipi
Polimorfik ilaç erüpsiyonu
Liken striatus
Kronik aktinik dermatit
Aktinik prurigo, erken dönem
“id” reaksiyonu
Seboreik dermatit
Staz dermatiti
Eritroderma
Miliaria
Pitriazis rozea
Papüler akrodermatit
14
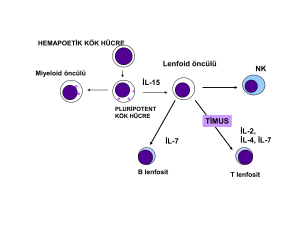
2.4. T lenfositler ve T hücre antijen reseptörleri
T lenfositler, timüs dokusunda immatür prekürsörlerden meydana gelirler.
Matür T hücreler, periferik kanda tüm lenfositlerin %60-70’ini oluştururlar. Periferal
lenfoid organlarda da T hücre zonunda yer alırlar; örneğin, lenf nodlarının
parakortikal alanları ve dalakta periarteriolar kılıflar gibi. Her T hücresi genetik
olarak, antijene özgü TCR aracılığı ile özgül hücre bağımlı antijenleri tanımaya
programlanmıştır.6
Her TCR beş polipeptid zincirinden oluşan grup ile nonkovalent bağlıdır.
Bunlardan üç tanesi CD3 moleküler kompleksini oluştururlar ve iki tanesi de ζ
zincirinin dimeridir. CD3 ve ζ proteinleri sabittir. Antijen bağlamazlar ancak TCR
antijene bağlandıktan sonra sinyallerin T hücreye iletilmesinde rol alırlar.6,8 TCR’leri
çok sayıda peptidi hatırlarlar; her T hücresi tek yapı ve özgüllükte TCR salgılar. TCR
çeşitliliği, TCR zincirlerini kodlayan genlerin somatik yeniden düzenlenmesi ile
meydana gelir. Her somatik hücre germ yaprağından TCR genlerine sahiptir.8 Her T
hücresi yegane DNA yeniden düzenlenmesine (dolayısıyla yegane TCR) sahip
olduğu için poliklonal (nonneoplastik) T hücre proliferasyonunu monoklonal
(neoplastik)
T
hücre
proliferasyonundan
moleküler
yöntemlerle
ayırmak
mümkündür.6,8 Dört adet TCR altünitleri vardır: α, β, γ, δ zincirleri. TCR zinciri
yaklaşık 300 aminoasit
uzunluğundadır ve iki bölge (domain) içerir: değişken
(variable-V) bölge; oldukça değişken sekanslar içeren ekstrasellüler N-terminal
kısım, ve sabit (constant-C) bölge; kısa sitoplazmik kuyruk içeren yüklü
transmembran kısımdır. TCR molekülleri, normal Thücre yüzeylerinde membrana
bağlı şekilde αβ ve δγ heterodimerleri olarak bulunurlar. αβ TCR taşıyan T hücreleri
yetişkinlerde baskındır ve ayrıca transmembran koreseptör CD4 (yardımcı T
hücreler) veya CD8 (süpressör veya sitotoksik T hücreleri) salgılayan hücrelere
bölünebilirler. Yardımcı T hücreler class II moleküllere bağlı peptid antijenleri
tanırlar, CD4 koreseptörü kullanarak bağlanırlar ve intrasellüler sinyali arttırırlar.
Süpressör veya sitotoksik T hücreler class I moleküllere bağlı peptid antijenleri
tanırlar ve benzer şekilde koreseptör CD8’i kullanarak bağlanır ve sinyali arttırırlar
(şekil 3).6,8
15
δγ T hücreler, tüm T hücrelerin küçük bir kısmını oluştururlar (%1-2), ancak
intraepitelyal T hücrelerin yaklaşık %10’u δγ TCR içerir.8 Bu hücreler koreseptör
bağımlı görünmemektedir. Peptidler, lipidler ve küçük molekülleri tanırlar.6 Thücre
reseptör γ zinciri (TCR-γ) geni T hücre gelişimi sırasında yeniden düzenlenecek
ikincil gendir. Bu gen, 11 fonksiyonel V bölgesi eksonları ve dört fonksiyonel
birleşme (J-joining) bölgesi eksonları içerir.21 Yeniden düzenlenme sırasında bir
adet V bölgesi eksonu, bir adet J bölgesi eksonu ile yeniden birleşir. Yeniden oluşan
gende yaklaşık 20-30 rasgele seçilmiş nükleotidler V ve J eksonlarını birleştirirler. V
bölgesi eksonları ise sekans homolojileri temel alınarak dört adet aile olacak şekilde
gruplandırılır. J bölgesi eksonları ise sekans homolojileri ve kullanım sıklıklarına
göre iki aileye ayrılır. J1 ve J2 yeniden düzenlenmiş TCR γ zinciri genlerinin
homolojileri yüksek olup yaklaşık %90’ında kullanılmıştır (J major).21
Şekil 3: T hücre reseptör (TCR) kompleksi.22
16
3. GEREÇ VE YÖNTEM
Çukurova Üniversitesi Tıp Fakültesi Dermatoloji ve Patoloji Anabilim
Dallarında tanı ve izlemi yapılan 35 adet MF hastasına ait 39 adet biyopsi, 16 adet
MF şüphesi olan olgular, 18 adet interface ve spongiotik dermatit içeren kontrol
grubu olguları çalışmaya alındı. %10’luk formaldehitte tespit edilen dokular, doku
takip işleminden sonra bloklanarak 5 mikronluk seri kesitlerde hematoksilen eozin
boyalı preperatlar hazırlandı. Işık mikroskobunda incelendi. Histolojik kesitler
immünohistokimyasal boyama için özel polysinli lamlara alındı. PCR için ise 5-10
mikronluk 10-20 yaprak örnek alındı.
Çalışma grubuna alınan olguların parafin bloklarından hazırlanan kesitlere
Strept Avidin-Biotin kompleks immünperoksidaz yöntemi ile CD-3 (Dako N1580),
CD4 (Zymed 08-1282), CD8 (Dako N1582) uygulandı. Tüm antikorlar için pozitif
kontrol olarak tonsil dokusu kullanıldı. Hazırlanan örnekler ışık mikroskobunda
değerlendirildi.
Ayrıca olguların parafin bloklarından hazırlanan kesitlere PCR yöntemiyle
TCR gamma gen yeniden düzenlenmesi ile multiplex 1, multiplex 2 ve multiplex 3
olarak gruplandırılan primer dizilerini içeren monoklonal bant varlığı değerlendirildi.
3.1. Strept avidin-biotin boyama yöntemi
Dokuların hazırlanması
Parafin bloklardan 5 mikron kalınlığında alınan kesitler 60 ºC’lik ısıda etüvde
30-45 dakika arası sürede üzerindeki parafin eriyene dek bekletildi. Kesitler, aynı
etüv içerisindeki ksilollü şale içerisinde 10 dakika tutuldu. Etüvden çıkarılan kesitler
önce üç ayrı ksilollü şalede, sonra %95 alkollü üç ayrı şalede beşer dakika tutularak
distile suda iyice yıkanarak deparafinize edildi. Endojen peroksidaz aktivitesini bloke
etmek için %3’lük H2O2 (hidrojen peroksid)’in distile sudaki solüsyonunda beş
dakika inkübe edildi ve distile suda iyice yıkandı.
17
Boyanma evreleri:
1- Lamlar mikrodalgaya dayanıklı özel şalelerde pH 6 sitrat buffer solüsyonu
içerisine sıralanarak Beko marka 1550 model mikrodalga fırında medium
konumunda yedişer dakika iki kez çevrilerek inkübe edildi. Daha sonra oda
ısısında 20-25 dakika soğumaya bırakıldı.
2- pH 7,2-7,4 PBS (0,01 M Phosphate Buffer Saline)’de 3-5 dakika yıkandı.
3- Doku çevresi silinerek dokular nemli bir ortamda yatay konularak üzerine
PAB (primary antibody) damlatıldı.
a) CD4 +4 ºC’de bir gece bekletildi.
b) CD3 ve CD8 oda ısısında 90 dakika bekletildi.
4- PBS’de 3-5 dakika yıkandı.
5- Kesit çevresi silindikten sonra sekonder antibody (biotinli) damlatılarak 20
dakika oda ısısında inkübe edildi.
6- PBS’de 3-5 yıkandı.
7- Kesit çevresi silindikten sonra HRP-strept avidin damlatılarak 30 dakika oda
ısısında inkübe edildi.
8- PBS’de 3-5 dakika yıkandı. Kesit çevresi silindi.
9- AEC kromojen damlatıldı. 5-20 dakika sonra mikroskop altında boyanma
olup olmadığı kontrol edilerek dokular distile suya alındı.
10- Mayer Hematoksilen’de 1-3 dakika zemin boyaması yapıldı ve musluk
suyunda 3-5 dakika yıkandı.
11- Kesitler distile sudan geçirildi, su bazlı kapatma maddesi (Scytek Aqueous
Mont Low Viscosity) ile kapatıldı.
18
3.2. Multiplex PCR Yöntemi ile TCR-γ Gen Yeniden Düzenlenmesi Analizi
Dokudan Parafinin Uzaklaştırılması
1- 25-50 mg formalinle tespit edilmiş, parafin bloğa gömülmüş doku
örneklerinden 10 μ kalınlığında 10-20 yaprak kesilerek, 1,5 ml’lik ependorf
tüplerine alındı.
2- 1 ml ksilol eklendi, 56 ºC’de 15 dakika beklendi. 5 dakika 13.000 rpm’de
santrifüj edildi, üstteki sıvı döküldü. Bu işlem 3-4 defa tekrarlandı.
3- 1 ml %100 etanol eklendi, 5 dakika 13.000 rpm’de santrifüj edildi, üstteki
sıvı döküldü.
4- 1 ml %80 etanol eklendi, 5 dakika 13.000 rpm’de santrifüj edildi, üstteki sıvı
döküldü.
5- 1 ml %60 etanol eklendi, 5 dakika 13.000 rpm’de santrifüj edildi, üstteki sıvı
döküldü.
6- 1 ml %40 etanol eklendi, 5 dakika 13.000 rpm’de santrifüj edildi, üstteki sıvı
döküldü.
7- 1 ml çift distile su eklendi, 5 dakika 13.000 rpm’de santrifüj edildi, üstteki
sıvı döküldü.
DNA İzolasyonu
Dokudan parafinle uzaklaştırma ve DNA izolasyonu Roche firmasının “High
Pure PCR Template Preparation Kit–Cat. No: 11796828001” ile elde edilmiştir.
1- Dokular 200 μl “doku buffer” ve 40 μl proteinaz K ile karıştırıldı, 37 ºC’de 1
gece bekletildi.
2- Üzerine 20 μl proteinaz K eklendi, 1-2 saat 55 ºC’de bekletildi.
3- Üzerine 200 μl “bağlanma buffer” eklendi, +70 ºC’de 10 dakika beklendi.
4- Üzerine 100 μl isopropanol eklendi, karıştırıldı.
5- Filtreli tüplerin altını örnek sayısı kadar dizip üzerine filtreli tüp koyduktan
sonra kapağını kapatıp üstlerine numaraları yazıldı.
6- Karışım filtreli tüplere konuldu, 1 dakika 8.000 rpm’de santrifüj edildi.
7- Alttaki tüp atıldı, yerine temiz tüp kondu.
19
8- Filtreli tüpün üzerine 500 μl “uzaklaştıran buffer” eklendi, alt üst edildikten
sonra 1 dakika 8.000 rpm’de santrifüj edildi.
9- Alttaki tüp atıldı, yerine temiz tüp kondu.
10- Filtreli tüpün üzerine 500 μl “yıkama buffer” eklendi, alt üst edildikten sonra
1 dakika 8.000 rpm’de santrifüj edildi.
11- Alttaki tüp atıldı, yerine temiz tüp kondu.
12- 10 ve 11 numaralı basamaklar tekrarlandı. Sonra alttaki tüpün içindeki sıvı
döküldü ve tekrar filtreli tüpün altına konup maksimum hızda 13.000 rpm’de
tekrar santrifüj edildi.
13- 1.5 ml ependorf tüpün kapağına numara yazılıp filtreli tüp bu ependorfun
içine kondu ve üzerine 200 µl. +70 0C’de ısıtılmış “sulandırma buffer”
eklendi, 1 dakika 8.000 rpm’de santrifüj edildi.
Polimeraz Zincir Reaksiyonu (PCR)
β globulin PCR; β globulin amplifikasyonu için kullanılan oligonükleotid primerler,
Hind III bölgesine ait 268 bp’lik;
Primer 1 (PCO4) = 5’-CAA-CTT-CAT-CCA-CGT-TCA-CC-3’.
Primer 2 (GH20) = 5’-GAA-GAG-CCA-AGG-ACA-GGT-AC-3’.
1- PCR core kit (Promega M7660) ve yukarıdaki şekilde düzenlenen primerler
kullanılarak, steril 0,2 ml’lik mikrosantrifüj tüpünün içine herbir örnek için aşağıda
belirtilen miktarlar kullanılarak PCR karışımı hazırlandı
10 µl.
Ektrasyon örneği
10XPCR(10 mmol/L Tris HCl, pH 8,3,
50 mmol/l KCl)
25 Mm MgCl2
10 mmol/L dNTP
Spermidin
50 kU/LTaq DNA Polimerase
P1 (PCO4)
P2 (GH20)
Distile su
Toplam
2,5 µl. (Finalkonsantrasyon 1XPCRbuf.)
3 µl. (Final konsantrasyon 3 mmol/l)
1 ml.(Final konsantrasyon 0,2 mmol/l)
2 µl. (Final konsantrasyon 0,01gr/L)
0,125 µl.
0,25 µl.
0,25 µl.
6 µl.
25 µl
2- Hazırlanan karışıma bir damla mineral oil konup “PTC-programmable Thermal
Cycle system” marka termal cyclerde:
20
saat
dak
sn.
1. basamak 95oC
0
5
0
2. basamak 94oC
0
1
0
3. basamak 55oC
0
1
30
4. basamak 72oC
0
2
0
5. basamak 2’ye git 35 döngü
6. basamak 72oC
0
7
0
7. basamak +4oC
24
0
0
8. basamak SON
olacak şekilde programlandı.
T Hücre Reseptör (TCR) γ Geni PCR
I- Multiplex-1
Hind III-X bölgesine ait Aile I (170-200bp)/Aile II(90-120bp) J Major
oligonükleotid primerler;
Aile I V-bölgesi: TJG5
5’-AGG-GTT-GTG-TTG-GAA-TCA-GG-3’
Aile II V-bölgesi: TCR1 5’-CAT-CCA-CTC-TCA-CCA-TTC-ACA-AT-3’
J1/J2
:J17
5’-GTT-CCA-CTG-CCA-AAG-AGT-TTC-TT-3’
II- Multiplex-2
Hind III-X bölgesine ait Aile III (250-280bp)/Aile IV (90-120bp) J Major
oligonükleotid primerler:
Aile III V-bölgesi: TCR2
5’-CAG-ATG-TCA-TTC-ACT-GGT-ACT-G-3’
Aile IV V-bölgesi: TCR3
5’-CTT-CCA-ACT-CCA-CTT-TGA-AAT-A-3’
III- Multiplex-3
Hind III-X bölgesine ait Aile I (180-210bp)/ Aile II (120-150 bp) J Minor
oligonükleotid primerler:
Aile I V-bölgesi:TJG5
5’-AGG -GTTGTG-TTG-GAA-TCA-GG-3’
Aile II V-bölgesi:TCR1
5’-CAT-CCA-CTC-TCA-CCA-TTC-ACA-AT-3’
Jp1/Jp2 :TCR4
5’-GTT-ACT-ATG-AGC-(C/T)T-AGT-TT-3’
21
PCR amplifikasyonu
Her multiplex için PCR core kit (Promega M7660) ve yukardaki
düzenlenen primerler kullanılarak, steril 0,2ml’lik mikrosantrifüj tüpünün içine her
bir örnek için aşağıda belirtilen miktarlar kullanılarak PCR karışımı hazırlandı.
10 µl.
Ektrasyon örneği
10XPCR (10 mmol/L Tris HCl, pH 8.3,
5 µl. (Final konsantrasyon 1XPCR)
50 mmol/L KCl)
25 Mm MgCl2
8 µl. (Final konsantrasyon 4 mmol/L)
10 mmol/L dNTP
1 ml (Final konsantrasyon 0.01gr/L)
0,3 µl
50 kU/LTaq DNA Polimerase
TJG5 (Multiplex-1 ve 3 için)
1 ml
TCR1 (Multiplex-1 ve 3 için)
1 ml
J17 (Multiplex-1 için)
1 ml
TCR2 (Multiplex-2 için)
1 ml
TCR3 (Multiplex-2 için)
1 ml
TCR4 (Multiplex-3 için)
1 ml
Distile su
18 µl
Toplam
50 µl
Hazırlanan karışıma bir damla mineral oil konup “PTC-programmable Thermal
Cycle system” tipi termal cyclerde:
saat dak.
sn.
0
0
5
0
0
2. basamak 94 C’de
0
1
0
3. basamak 58 0C’de
0
1
0
4. basamak 72 0C’de
0
2
0
1. basamak 95 C’de
5. basamak
2’ye git 35 döngü
6. basamak 72 0C’de
0
10
0
7. basamak +4 C’de 24
0
0
0
8. basamak SON
olacak şekilde programlandı.
22
PCR Ürünlerinin Görüntülenmesi
Oluşan PCR ürününden 10 μl alındı ve 2 μl “yükleme buffer” ile karıştırılıp,
vertikal %8’lik etidium bromid ile boyalı poliakrilamid jelde 250 V’da 2-2,5 saat
1XTBE bufferda ve 20x16 cm çift taraflı poliakrilamid jelde yürütüldü. Jel, UV ışığı
kullanılarak görüntülenip, fotoğraflandı.
3.3. Değerlendirme
Bu çalışmada, olgulara ait hematoksilen eozin boyalı kesitlerde ışık
mikroskobu ile histomorfolojik değerlendirme yapıldı. İmmünohistokimyasal olarak
uygulanan CD3, CD4 ve CD8 antikorları ile bağlanma özellikleri ve renklendirici
substrat olarak AEC (Aminoethylcarbogal) kullanılmasından dolayı sitoplazmik ve
membranöz kırmızı boyanış pozitif kabul edildi. Her kesitte büyük büyütmede
(x400) 200 adet CD3 pozitif boyanan lenfoid hücre sayıldı. CD4 ve CD8 ile pozitif
boyanan hücre sayısı tespit edildikten sonra toplam sayıya oranı üç hasta grubunda
yüzde (%) olarak belirlendi. PCR ürününde jelin çekilen fotoğrafı üzerinden her aile
için belirlenen band aralıklarında tek veya çift band varlığı pozitif kabul edildi. Band
görülmeyen ürünler negatif, ikiden fazla bant içeren olgular poliklonal olarak kabul
edildi. Her multiplex için üç hasta grubundaki pozitif band varlığı saptandı.
Histopatolojik bulgular, immünohistokimyasal boyama ve PCR sonuçları her
üç hasta grubu arasında ki-kare testi ile değerlendirildi.
23
4. BULGULAR
Bu çalışmada Çukurova Üniversitesi Tıp Fakültesi (ÇÜTF) Patoloji
Anabilim Dalı’nda tanı almış, 39 Mikozis fungoides (35 olgu), 16 MF şüphesi olan,
18 interface ve spongiotik dermatit olgusuna ait biyopsi örneklerinin histomorfolojik,
immünohistokimyasal ve PCR bulguları karşılaştırıldı. MF hastaları’na ait tedavi ve
takipleri ÇÜTF Dermatoloji Anabilim Dalı arşivindeki dosyalarında incelendi. Dört
hastanın dosyasına ulaşılamadı.
MF grubunun 18’i kadın, 17’si erkek olup yaş ortalaması 54,3 (5-82) idi.
Beş ve sekiz yaşlarında iki çocuk hasta vardı. 35 olgunun 15’i gövde, altısı tüm
vücut, altısı gövde ve ekstremitelerde, üçü alt ekstremitelerde, biri glutea, biri glutea
ve gövde, biri glutea ve alt ekstremitelerde, biri aksiler ve inguinal bölge ve biri ense
yerleşimli idi. 17 yama, 12 plak, üç yama ve plak, iki eritrodermi ve bir tümör
dönemine ait lezyonlardı. Olguların 18’i evre 1B, 14’ü evre 1A, ikisi evre 3A, biri
evre 2B idi. Olguların tamamı tanı sonrası sistemik PUVA tedavisi aldı. Üç hastaya
ait tedavi sonrası nüks biyopsileri de çalışmaya alındı. Dosyalarına ulaşılan 31
hastanın beşinde nüks gelişmişti. Nüks gelişen olgulardan dördü kadın, biri erkekti.
Bu olgulardan ikisi eritrodermik dönemde (biri erkek hasta), üçü yama döneminde
idi.
MF şüphesi olan 16 adet olgunun 11’i kadın, beşi erkek olup yaş
ortalaması 40,18 (3-66) idi. Olguların dördü gövde, dördü gövde ve ekstremite, üçü
tüm vücut, üçü üst ekstremite, biri gövde ve glutea, biri glutea yerleşimli idi.
Kontrol grubundaki 18 adet olgunun 11’i kadın, yedisi erkek olup, yaş
ortalaması 42,4 (4-70) idi. Olguların sekizi liken planus, dördü likenoid dermatit,
dördü kontakt dermatit, ikisi kronik dermatit tanısı almıştı. Dördü yüz, dördü bacak,
üçü avuç içi, ikisi gövde, ikisi kol, biri oral mukoza, biri skrotum, biri ayak tabanı
yerleşimli idi.
24
Tablo 5: Mikozis fungoides olgularının yaş, cinsiyet, lezyon lokalizasyonu, lezyonun dönemi ve klinik
evrelerinin dağılımı.
Sıra no
Biyopsi no Yaş
Cinsiyet
Lokalizasyon Dönem
Evre
1
50
K
Tüm vücut
Eritrodermi
IIIA(T4N0M0)
2
12136/02
16273/02
6519/02
13211/02
30
K
Yama
IA(T1N0M0)
3
4
13865/03
1401/04
5
50
E
E
Plak
Yama
IB(T2N0M0)
IA(T1N0M0)
5
15085/02
59
E
Plak
IB(T2N0M0)
6
7
15086/02
15424/02
50
72
K
K
Plak
Yama
IB(T2N0M0)
IB(T2N0M0)
8
9
16036/02
16501/03
82
46
E
K
Yama+plak
Yama
IB(T2N0M0)
IB(T2N0M0)
10
11
43
50
K
E
Plak
Yama
IB(T2N0M0)
IB(T2N0M0)
12
16901/03
17191/02
379/04
17490/03
Aksilla ve
inguinal
Glutea
Gövde ve
ekstremite
Gövde ve
ekstremite
Tüm vücut
Gövde ve
ekstremite
Tüm vücut
Gövde ve
ekstremite
Tüm vücut
Gövde
56
K
Plak
IB(T2N0M0)
13
14
15
16
19203/03
19385/03
194/04
1946/05
69
60
53
56
E
K
E
E
Gövde ve
ekstremite
Ense
Gövde
Gövde
Alt
ekstremite
Plak
Yama
Yama
Yama+plak
IA(T1N0M0)
IB(T2N0M0)
IA(T1N0M0)
IA(T1N0M0)
17
18
19
20
21
22
23
5198/03
20273/03
2360/05
2610/03
2669/04
281/03
3301/03
3459/02
63
69
8
66
41
38
69
K
K
K
K
K
K
E
Yama
Plak
Yama
Yama
Yama
Yama
Plak
IA(T1N0M0)
IB(T2N0M0)
IA(T1N0M0)
IA(T1N0M0)
IA(T1N0M0)
IA(T1N0M0)
IB(T2N0M0)
24
25
3704/04
3774/03
68
60
K
E
Yama+plak
Yama
IB(T2N0M0)
IA(T1N0M0)
26
27
28
29
30
31
4040/05
4234/03
4792/03
5695/05
6335/05
7320/05
36
70
57
63
60
74
E
E
E
E
E
E
Tümör
Yama
Plak
Plak
Eritrodermi
Plak
IIB(T3N0M0)
IB(T2N0M0)
IB(T2N0M0)
IB(T2N0M0)
IIIA(T4N0M0)
IA(T1N0M0)
32
7564/03
73
K
Yama
IA(T1N0M0)
33
8907/03
37
E
Plak
IB(T2N0M0)
34
15060/02
77
K
Yama
IB(T2N0M0)
35
15255/03
42
K
Gövde
Gövde
Gövde
Gövde
Gövde
Gövde
Glutea ve
bacak
Gövde
Alt
ekstremite
Gövde
Tüm vücut
Gövde
Gövde
Tüm vücut
Alt
ekstremite
Glutea ve
gövde
Glutea ve
ekstremite
Gövde ve
ekstremite
Gövde
Yama
IA(T1N0M0)
25
Tablo 6: MF şüphesi grubundaki olguların yaş,
cinsiyet ve lokalizasyon dağılımı
Tablo 7: kontrol grubu hastaların yaş, cinsiyet,
lokalizasyon ve tanılarının dağılımı.
Sıra
no
1
Biyopsi
no
2789/02
Yaş
Cinsiyet
Lokalizasyon
Tanı
38
E
Yüz
LD
2
11705/03
5
E
Gövde
LD
3
1269/03
66
K
Bacak
LP
4
19723/03
52
K
Yüz
LP
5
20403/03
4
K
Kol
LP
6
2785/03
70
E
Skrotum
LP
7
324/04
40
K
Kol
LD
8
4101/02
65
K
Yüz
LD
9
4862/04
55
E
Yüz
LP
Üst Ekstremite
10
7441/03
42
K
Bacak
LP
K
Tüm vücut
11
17489/04
34
K
Bacak
LP
44
K
Tüm vücut
12
7422/05
43
K
Avuç içi
KOD
2236/02
4
K
Gövde
13
5489/05
59
K
Avuç içi
KOD
13
1282/00
53
K
Gövde ve glutea
14
4078/05
32
K
Avuç içi
KOD
14
16073/04
52
K
Üst ekstremite
15
194/05
38
K
Bacak
KOD
15
1917/04
27
E
Glutea
16
5518/05
17
E
Ayak tabanı
KD
16
19544/03
3
K
Gövde ve
ekstremite
17
6321/05
45
E
Gövde
KD
18
63/04
58
E
Oral mukoza
LP
Sır
a
no
1
Biyopsi
no
Yaş
Cinsiyet
Lokalizasyon
15660/03
66
E
Gövde
2
7234/03
50
K
Tüm vücut
3
7786/04
60
E
4
8159/02
47
E
Gövde ve
ekstremite
Üst Ekstremite
5
8661/04
5
K
6
9896/03
37
E
7
7331/01
42
K
Gövde ve
ekstremite
Gövde ve
ekstremite
Gövde
8
6787/00
56
K
Gövde
9
17759/01
49
K
10
8229/01
48
11
4253/01
12
26
4.1. Histopatolojik Değerlendirme
Histopatolojik bulgular ışık mikroskobu ile Guitart et al.3.’nın yaptığı
çalışmadan baz alınarak üç major, iki minör kriter konularak incelendi. Major
kriterler; epidermotropizm, Pautrier mikroabsesi, epidermiste atipik lenfosit
(dermisteki lenfositlerden daha büyük, hiperkromatik nükleuslu ve/veya çentikli
görünüm) varlığı, minör kriterler spongioz varlığı ve kollajende artım olarak kabul
edildi. MF grubundaki hastalarda histopatolojik olarak üç major kriterden en az ikisi
vardı. Sadece epidermotropizm olanlarda ise beraberinde spongioz yoktu. MF
şüphesi grubundaki hastalarda klinikte MF şüphesi olup, major histolojik kriterlerden
ya herhangi biri yok ya da yalnızca epidermotropizm olmakla beraber, birlikte
benign inflamatuar dermatitlerde sıkça görmeyi beklediğimiz spongioz olması tanıyı
zorlaştıran en önemli unsurdu.
39 MF olgusunun tamamında (%100,0) epidermotropizm saptanırken,
11’inde (%28,2) Pautrier mikroabsesi, 18’inde (%46,2) atipik lenfosit varlığı,
altısında (%15,4) spongioz, 19’unda (%48,7) kollajen artımı saptandı. (Şekil
4,5,9,10) (Tablo 8).
16 MF şüphesi olan olguların 12’sinde (%75,0) epidermotropizm
saptanırken, Pautrier mikroabsesi veya atipik lenfosite rastlanmadı. 16’sında
(%100,0) spongioz vardı ve bu olguların onu epidermotropizm içeren olgulardı.
Kollajen artımına rastlanmadı (Şekil 18) (Tablo 8).
18 kontrol olgusundan birinde (%5,6) epidermotropizm saptanırken,
Pautrier mikroabsesi ve atipik lenfosit görülmedi. 13’ünde (%72,2) spongioz,
yedisinde (%38,9) kollajen artımı görüldü (Şekil 14) (Tablo 8).
Epidermotropizm, Pautrier mikroabsesi ve atipik lenfosit varlığı MF’i
kontrol ve şüpheli gruplardan ayırmak için istatistiksel olarak anlamlı bulundu
(p<0,05).
MF ve kontrol grupları karşılaştırıldığında, epidermotropizm (p: 0,000),
Pautrier mikroabse varlığı (p: 0,012), atipik lenfosit varlığı (p: 0,000), spongioz
varlığı (p: 0,003) istatistiksel olarak anlamlı bulundu. Kollajen artımı ise istatistiksel
olarak anlamlı bulunmadı (p: 0,489) (Tablo 9).
Kontrol ve MF şüphesi grupları karşılaştırıldığında, epidermotropizm (p:
0,000) ve kollajen artımı (p: 0,005) istatistiksel olarak anlamlı bulundu. Spongioz (p:
27
0,324) istatistiksel olarak anlamlı bulunmadı. Bu gruplarda Pautrier mikroabsesi ve
atipik lenfosit olmadığı için istatistiksel değerlendirme yapılmadı (Tablo 9).
MF ve MF şüphesi grupları karşılaştırıldığında, epidermotropizm (p:
0,001), Pautrier mikroabsesi (p: 0,018), atipik lenfosit varlığı (p: 0,001) ve kollajen
artımı (p: 0,001) istatistiksel olarak anlamlı bulundu. Spongioz varlığı ise anlamlı
bulunmadı (p: 0,080) (Tablo 9).
4.2. İmmünohistokimyasal Değerlendirme
Olgularda, parafin dokuda immünohistokimya ile değerlendirilen CD3 ile
tüm olgularda güçlü pozitif boyanma saptandı (Şekil 6,11,15,19).
Ortalama CD4 yüzde sonuçları MF grubunda %43,3 (%5-%95, standart
deviasyon (SD) 22,8), MF şüphesi grubunda %24,6 (%5-%75, SD 21,7), kontrol
grubunda %32,4 (%5-%75, SD 19,5) olarak bulunmuştur (Şekil 7,12,16,20).
Ortalama CD8 yüzde sonuçları ise MF grubunda %33,7 (%4-%80, SD 19,8), MF
şüphesi grubunda %38,8 (%5-%75, SD 18,7) ve kontrol grubunda %40,3 (%3,5%70, SD 17,8) saptanmıştır (Şekil 8,13,17,21). CD4/CD8 oranları ortalaması ise MF,
MF şüphesi ve kontrol grubunda sırasıyla 3,9 (0,1-21,2, SD 6,2), 1,99 (0,1-15, SD
4,2) ve 2,1 (0,1-21,4, SD 4,9) olarak bulunmuştur (Tablo 8).
Her üç gruptaki olguların CD4 ve CD8 ile boyanma yüzdeleri ve
CD4/CD8 oranları karşılaştırıldı ve ki-kare istatistik yöntemi kullanılarak üç grup
arasındaki ilişki saptandı.
Üç grup karşılaştırıldığında, aralarındaki CD4 yüzde farkı (p: 0,006) ve
CD4/CD8 oranları (p: 0,010) istatistiksel anlamlı bulunmuştur. CD8 yüzde oranları
arasındaki fark ise istatistiksel olarak anlamlı bulunmamıştır (p: 0,393) (Tablo 8).
MF ve kontrol grubu karşılaştırıldığında, CD4 yüzde oranı istatistiksel
olarak sınırda anlamlı (p: 0,055) bulundu. Bu sonuca göre, daha fazla olgu içeren
başka çalışmada CD4 yüzde oranının anlamlı bulunması beklenmektedir. CD8 yüzde
(p: 0,230) ve CD4/CD8 (p: 0,069) oranları arasında istatistiksel olarak anlamlı bir
ilişki bulunmamıştır (Tablo 9).
28
MF ve MF şüphesi grupları karşılaştırıldığında, CD4 yüzde (p: 0,004) ve
CD4/CD8 oranları (p: 0,006) istatistiksel olarak anlamlı bulundu. Ancak CD8 yüzde
istatistiksel olarak anlamlı bulunmadı (p:0,328) (Tablo 9).
MF şüphesi ve kontrol grupları karşılaştırıldığında, CD4 yüzde (p:
0,135), CD8 yüzde (p: 0,878) ve CD4/CD8 oranı (p: 0,224) istatistiksel olarak
anlamlı bulunmadı (Tablo 9).
ROC eğrisi testi ile CD4 yüzdesi ve CD4/CD8 oranı için ayırt edici sınır
değerleri saptandı. Bu değerler, CD4 yüzdesi için 26 olup, duyarlılık %82, özgüllük
%69 olarak saptandı. CD4/CD8 için 0,65 değeri istatistiksel olarak anlamlı olup %74
duyarlılık, %69 özgüllük bulundu. CD8 yüzdesi istatistiksel olarak ayırt edici
bulunmadı.
4.3. PCR değerlendirilmesi
Klonalite tespit edilen olguların tamamında (%100) multiplex 1’e ait bant
varlığı saptandı. MF grubundaki 39 olgudan 30’unda (%76,9), MF şüphesi grubunda
16 olgudan altısında (%37,5), kontrol grubunda 18 olgudan ikisinde (%11,1)
klonalite saptandı (Şekil 22). Üç grup karşılaştırıldığında sonuçlar istatistiksel olarak
anlamlı bulundu (p: 0,000) (Tablo 8).
MF ve kontrol grubu karşılaştırıldığında, klonalite varlığı istatistiksel
olarak anlamlı bulundu (p: 0,000) (Tablo 9).
MF şüphesi ve kontrol grupları karşılaştırıldığında, klonalite varlığı
istatistiksel olarak anlamlı bulunmadı (p: 0,070) (Tablo 9).
MF ve MF şüphesi grupları karşılaştırıldığında, klonalite varlığı
istatistiksel olarak anlamlı bulundu (p: 0,005) (Tablo 9).
29
Şekil 4: MF’de yoğun lenfoid infiltrasyon,
epidermotropizm. Olgu 2, HE, x400.
Şekil 5: MF’ de Pautrier mikroabseleri. Olgu 3, HE,
X400.
Şekil 6: MF’de T lenfositlerde yoğun CD3 pozitif
boyanma. Olgu 2, İHK, x200.
Şekil 7: MF’de infiltre eden lenfositlerin CD4 ile
yoğun pozitif boyanma. Olgu 2, İHK, x400.
Şekil 8: MF’de CD8 ile negatif boyanma. Olgu2,
İHK, x400.
30
Şekil 9: MF’de atipik lenfositlerin bazal tabakada
lineer epidermotropizm ve Pautrier mikroabsesi.
Olgu 33, HE, x400.
Şekil 10: MF’de epidermiste, Langerhans
hücreleri etrafında orta büyüklükte, düzensiz
sınırlı çekirdeğe sahip atipik lenfositler. Olgu 3,
HE, x1000.
Şekil 11: MF’de T lenfositlerde CD3 ile yoğun
pozitif boyanma. Olgu 33, İHK, x200.
Şekil 12: MF’de atipik lenfositlerde CD4 ile
pozitif boyanma. Olgu 33, İHK, x400.
Şekil 13: MF’de CD8 ile atipik lenfositler arasındaki reaktif
lenfositlerde pozitif boyanma. Olgu 33, İHK, x400.
31
Şekil 14: Liken planusta epidermiste akantoz,
granülertabakada artım, üst dermiste ve tek tek
epidermise ilerleyen lenfoid infiltrasyon.
Kontrol grubu olgu 10, HE, x200.
Şekil 15: Liken planusta CD3 ile lenfositlerde
diffüz boyanma. Kontrol grubu olgu 10,
İHK,x200.
Şekil 16: Liken planusta CD4 ile negatif boyanma. Şekil 17: Liken planusta CD8 ile lenfositlerde
Kontrol grubu olgu 10, İHK, x400.
pozitif boyanma. Kontrol grubu olgu 10,
İHK, x400.
32
Şekil 18: Parapsöriazis olgusunda epidermiste
spongioz, lenfositlerin epidermise ilerlemesi.
MF şüphesi grubu, Olgu 2, HE, x400.
Şekil 19: Parapsöriazis olgusunda lenfositlerde
CD3 ile yaygın pozitif boyanma. MF şüphesi
grubu, olgu 2,İHK, x400.
Şekil 20: Parapsöriazis olgusunda CD4 ile
epidermise ilerleyen lenfositlerde pozitif boyanma.
MF şüphesi grubu, olgu 2, İHK, x400.
33
Şekil 21: Parapsöriazis olgusunda CD8 ile
reaktif lenfositlerde pozitif boyanma.
MF şüphesi grubu, olgu 2, İHK, x400.
1
2
3
4
5
Şekil 22: PCR ile TCR γ gen yeniden düzenlenmesi. 1.kuyucuk; marker, 2. ve 3. kuyucuk multiplex
1’de klonalite pozitif olgular, 4.kuyucuk; poliklonalite, 5. kuyucuk: negatif.
34
Tablo 8: Tüm olguların histopatolojik, immünohistokimyasal ve PCR sonuçları ve istatistiksel ilişkisi.
MF şüphesi
(n=16)
12 (%75)
Kontrol grubu
(n=18)
1 (%5,6)
p değeri
Epidermotropizm
MF
(n=39)
39 (%100,0)
Pautrier mikroabsesi
Atipik lenfosit
11 (%28,2)
18 (%46,2)
0 (%0)
0 (%0)
0 (%0)
0 (%0)
0,004
0,000
Spongioz
6 (%15,4)
16 (%100)
13 (%72,2)
0,010
Kollajen artımı
19 (%48,7)
0 (%0)
7 (%38,9)
0,003
CD4 (%)
43,3
24,6
32,4
0,006
CD8 (%)
33,7
38,8
40,3
0,393
CD4/CD8
3,9
1,99
2,1
0,010
Klonalite
30 (%76,9)
6 (%37,5)
2 (%11,1)
0,000
0,000
Tablo 9: Grupların herbiri arasındaki istatistiksel ilişki.
MF-MF şüphesi
MF-Kontrol
MF şüphesi-Kontrol
Epidermotropizm
0,001
0,000
0,000
Pautrier mikroabsesi
0,018
0,012
-
Atipik lenfosit
0,001
0,000
-
Spongioz varlığı
0,080
0,003
0,324
Kollajen artımı
0,001
0,489
0,005
CD4 yüzde
0,004
0,055
0,135
CD8 yüzde
0,328
0,230
0,878
CD4/CD8
0,006
0,069
0,224
Klonalite
0,005
0,000
0,070
35
5. TARTIŞMA
MF, deri lenfomaları arasında en sık görülen form olup, posttimik T
lenfositlerin deride neoplastik infiltrasyonu ile karakterizedir. MF tanısı; hem klinik
hem histolojik açıdan sıklıkla zorluk arzeder. MF tanısı koymada dermatopatologlar
arasında oldukça yüksek değişkenlikler vardır.23 Bu değişkenliklerin nedenleri şöyle
sıralanabilir:
- Erken dönem MF’de neoplastik T lenfositler mikst reaktif lenfositler ve
antijen sunan histiyositlerden oluşan mikroçevreye sahiptirler. Bu nedenle, erken
evre lezyonlar gözden kaçabilir ve yaklaşık tüm inflamatuar deri hastalıklarının
mikroskobisini taklit edebilir.24 Sıklıkla taklit ettiği lezyonlar spongiotik ve/veya
likenoid dermatitlerdir. Spongiotik dermatitlerde (SD) lenfositlerin papiller dermal
infiltrasyonu kadar birkaç lenfositin epidermise ilerlemesi yama evresi MF’i taklit
edebilir. Hafif spongioz MF’de lenfositlerin infiltre ettiği alanlarda da olabilir ancak
SD’lerdeki kadar fazla değildir. SD’lerde Pautrier mikroabseleri anımsatan
mononükleer hücrelerin intraepidermal birikimi görülebilir. Ancak MF’deki çentikli
lenfositlerin tersine spongiotik birikimlerde lenfosit, makrofaj, Langerhans’ hücreleri
içeren heterojen görünüm vardır.4
Likenoid interface dermatitler (LD) de yama evresi MF’yi taklit edebilir. Her
ne kadar liken planus ve likenoid ilaç reaksiyonlarında band tarzı dizilen lenfositler,
bazen papiller dermal fibrozisle birlikte görülse de LD’de görülen baziller
keratinositlerin harabiyetinin yol açtığı bazal tabaka kaybı MF’de nadir görülen
değişikliklerdir.4
- MF’nin klinik ve patolojik varyantları; granülomatöz, eozinofilden zengin,
verrüköz, atrofik, püstüler, büllöz, hipopigmente, hiperpigmente alttipleri gibi çeşitlidir.
- Erken lezyonlarda lenfositlerin sitomorfolojik olarak inflamatuar reaktif
hücrelerden farklı görünümde değillerdir.
- Çoğunlukla dermatologların MF şüphesi olan hastaları topikal kortikosteroidler
ve diğer ajanlarla biyopsi öncesinde tedavi etmesi, epidermisteki lenfositlerde hasara
yol açar ve bu da önemli bir ipucu olan az miktarda spongiozla epidermiste birçok
lenfositin oluşturduğu zon görüntüsünü ortadan kaldırabilir.23
36
MF tanısı verebilmek için birçok araştırmacı histopatolojik kriterler kullanarak
bunlardan anlamlı olanlarını ortaya koymaya çalışmışlardır.18,24-28 Guitart et al.3 üç
major ve iki minör kriter üzerinden puanlama yaparak raporlamada standardizasyonu
sağlamayı amaçlamışlardır. Küçük büyütmede lenfosit yoğunluğunun oranı en anlamlı
değişken kriter olarak saptanmıştır. Bu kriterin kullanılabilmesi için klinik ve histolojik
olarak inflamatuar deri lezyonlarının verifiye edilmesi gerekmektedir. Orta büyütmede
bakıldığında, spongioz yokluğu veya dermal ödem, nötrofil marjinasyonu gibi
inflamatuar bulguların yokluğunda epidermotropizmin varlığı ikinci sırada önemli
bulunmuştur.
Çeşitli
çalışmalarda
olguların
%75-100’ünde
epidermotropizm
saptanmıştır.24,26 Bizim çalışmamızda MF olgularında %100 epidermotropizm
bulunmuştur. Ancak 39 olgunun altısında (%15,4) spongioz da saptanmıştır. Spongioz
saptanan altı olgudan birinde bant negatifliği görüldü, ancak bu olguda da CD4/CD8
oranı 0,8 idi.
Pautrier mikroabsesi oldukça özgül olmakla birlikte olguların %4-37’sinde rapor
edilmiştir.18,24-26 Bizim çalışmamızda 39 olgudan 11’inde (%28,2) Pautrier mikroabsesi
saptanmıştır. Smoller et al.24 epidermiste şeffaf haloya sahip atipik lenfositlerin varlığını
MF’i ayıran en anlamlı bulgu olarak saptamışlardır. Ancak unutulmamalıdır ki, ağır
spongioz, hatta püstül formasyonu dahi MF’de görülebilen bulgulardır.3
Büyük büyütmede bakılan nükleer atipi varlığı daha az yararlı olduğu
bildirilmiştir. Lenfoma tanısında atipi varlığı sübjektif olmakla birlikte derecelendirmek
de zordur. MF olgularında bunu daha da sıkıntılı hale sokan, çok sayıda reaktif
lenfositler, histiyositler, hatta fibroblastların da varlığıdır.3 Santucci et al’a18 göre, ortabüyük çaplı, çentikli lenfositlerin varlığı en önemli bağımsız kriter olarak bildirilmiştir.
İntraepidermal
özgüldür.24,25,29
kompartmandaki
Bizim
lenfositlerde
çalışmamızda,
39
atipi
MF
varlığı
olgusundan
MF
için
oldukça
18’inde
(%46,2)
intraepidermal atipik lenfosit saptandı. Bu 18 olgudan altısı evre IA olup, sekizi evre IB,
biri evre IIB, üçü evre IIIA idi. Sonuç olarak evre II ve üzeri olan dört hastanın
tamamında atipik lenfosit saptandı. Ancak 10 adet evre IB (toplam 18 adet) ve sekiz
adet evre IA (toplam 14 adet) olguda atipik lenfosit saptanmadı.
Guitart et al.3’ın çalışmasında “sırım” şeklinde tarif edilen artmış fibroplazi
(muhtemel süperfisyel lenfoid infiltrasyonun kronik evresini gösteren, papiller
dermisteki lenfositlerin çevresinde retiküler patern sergileyen, ince bantlardan oluşan
37
yoğun kollajen) varlığı ve inflamasyon bulgularının olmaması minör kriterler olarak
değerlendirilmiştir. Bizim çalışmamızda da kollajen artımının kontrol grubu ve MF
grubu arasındaki farkı istatistiksel olarak anlamlı bulunmamıştır. Bu bulgu her iki grup
lezyonun kronik evresi ile ilişkili olabilir.
Tüm bu çalışmaların sonucunda ortak tanı kriterlerine ulaşılamaması
göstermektedir ki, sadece klinik ve histomorfolojik bulguların korelasyonuna dayalı MF
tanısı vermek yetersiz ve doğru olmayan tanılara yol açmaktadır.12 Bu nedenle tanıya
yardımcı immünohistokimyasal ve moleküler çalışmalara dayalı yöntemlere gereksinim
duyulmaktadır. Ancak erken dönem lezyonlarda bu yöntemler dahi sorunu çözmekte
yetersiz kalabilmektedir.18 Çünkü, erken lezyonlarda geç lezyonlarda görülen
immünofenotipik aberasyonlar görülmemekte ve immünofenotipik kriterler benign
inflamatuar
dermatozları
taklit
etmektedir.
MF’de
görülen
immünofenotipik
değişikliklere yönelik birçok yayın vardır. MF’deki neoplastik hücreler baskın olarak
CD3+CD4+CD8- immünofenotipe sahiptir. Fakat MF infiltrasyonu aynı zamanda
neoplastik olmayan CD8+ T hücreleri de içerir. Buna yönelik Ortonne et al CD8/CD3
oranının %25’in altında olmasını MF tanısı için destekleyici olduğunu ancak bunun da
spesifik olmadığını saptamışlardır.30 Bir çalışmada, MF olgularının %65’inde CD4/CD8
oranı 2’nin üzerinde bulunmuştur. Bu çalışmaya göre, CD4+ lenfositlerin fazla olması
MF tanısı için spesifik bulunmuştur.31 Bergman et al CD4 ve CD8 sayılarının
sonuçlarında her bir antijen için üç hasta grubu arasında anlamlı fark saptamamışlardır.
Bu çalışmada CD4 sayıları MF, şüpheli ve kontrol grubunda sırayla %63,9±%16,8,
%61,2±%22,0 ve %67,0±%9,0 iken, CD8 sayıları aynı sırayla %20,2±%9,7,
%25,6±%10, %23,2±%8,9 şeklinde saptanmıştır.32 Bizim çalışmamızda, CD4 yüzdesi
MF grubunda %43,3, MF şüphesi grubunda %24,6, kontrol grubunda %32,4 olarak
saptanmış olup aradaki fark istatistiksel olarak anlamlı bulunmuştur (p: 0,006). CD4
sayısının %26’nın üzerinde olması ROC eğrisi analizine göre MF tanısı vermede ayırt
edici bulunmuştur (duyarlılık %82, özgüllük %69).
Nuckols et al’ın çalışmasında CD4/CD8 oranı ortalaması 4 bulunmuştur.31
Bizim çalışmamızda Nuckols et al’ın çalışmasındakine benzer şekilde MF’de CD4/CD8
oranı ortalaması 3,9 saptanmıştır. Bu bulgu istatistiksel olarak anlamlı bulunmuştur (p:
0,01). MF için ayırt edici CD4/CD8 oranı ise 0,65 bulunmuştur (duyarlılık %74,
özgüllük %69).
38
CD8 yüzde değerleri arasındaki fark MF, MF şüphesi ve kontrol grupları
arasında istatistiksel olarak anlamlı bulunmamıştır. Bu bulgu, neoplastik CD4+ T
lenfositlere karşı immün yanıtın bir parçası olarak CD8+ T lenfositlerin de katıldığını ve
kısmen de CD8+ T hücre profiline sahip nadir alt tipin varlığını destekler niteliktedir.3336
CD7 kaybının MF’de en sık37-40 ve en erken39 antijen defekti olduğu
düşünülmektedir. Leu-8, daha az olmak üzere CD2, CD5 ve çok nadir olarak CD339
kaybını bildiren çalışmalar mevcuttur. Bergman et al. 16 adet MF, 19 adet şüpheli ve 12
adet inflamatuar dermatoz olgusunda çalıştıkları CD4, CD5, CD7 ve CD8 antijen
ekspresyonlarını karşılaştırdıklarında, MF ve kontrol grubu arasında istatistiksel olarak
en anlamlı farkı CD7 kaybında bulmuşlardır.32 Smoller et al. 151 MF olgulu
çalışmalarında, olguların %90’ında CD7 ve Leu-8 sayılarını azalmış bulmuşlardır.
İnflamatuar dermatozlarda ve şüpheli olgularda da kayıp olabilmekle beraber az sayıda
olguda rastlanmaktadır.41
İmmünohistokimyasal çalışmaların sonuçları arasındaki farklılıklara neden
olabilecek teknik faktörler de unutulmamalıdır. Bunlar; materyalin cinsi (taze veya
parafin), dokunun tespiti (tespit solüsyonu ve süresi), kullanılan kitin cinsi ve
monoklonal veya poliklonal olmasıdır. Nuckols et al., çalışmalarında MF tanısı olan 9
olguda eş zamanlı hem taze doku hem de tespitli dokuda CD4 ve CD8 antijenlerine
karşı antikorlar uygulamışlardır. Sonuçta, taze dokudaki CD4 sayısı tespitli dokudan
daha fazla bulunmuş, CD8 ise taze dokuda daha düşük sayıda bulunmuştur.31
Histomorfolojik ve immünohistokimyasal çalışmaların, özellikle erken dönem
lezyonlarda tanıya yardımcı olmada yetersiz kalması araştırmacıları moleküler
çalışmalara yönlendirmiştir. Moleküler biyoloji teknikleri, erken dönem MF olgularında
materyalin tipine (parafin veya taze dondurulmuş) ve kullanılan methoda göre belirli
yüzdede
TCR
gen
yeniden
düzenlenmesini
tespit
edebilmektedir.
Ancak
unutulmamalıdır ki, bazen normal veya reaktif durumlarda da dominant T hücre klonları
saptanabilmektedir. Bu da göstermektedir ki, ışık mikroskobik bulgular -var olduğundaaltın standart tanı yöntemi olmaktadır.18
Southern blot analiz (SBA), biyopsi materyallerinde dominant klonal T hücre
popülasyonunu araştırmada sıkça kullanılmıştır.42-45 Ancak SBA’nın duyarlılığı sınırlı
olup, nispeten fazla miktarda, iyi muhafaza edilmiş DNA gerekmekte, aynı zamanda
39
daha fazla zaman ve genellikle radyoizotop kullanılmayı gerektirmektedir. Bu yönteme
alternatif olarak daha duyarlı olan ve parafin dokuda da uygulanabilen PCR tekniği
uygulanmaya başlanmıştır.
Günümüze kadar, MF tanısına yönelik, değişik teknikler içeren çeşitli PCR
yöntemleri denenmiştir: PCR ve denature edici gradient jel elektroforez (DGGE),46
primerlerin miksti ile PCR ve agaroz jel elektroforez ile analiz,47 poliakrilamid jel
elektroforez (PAGE)
48
veya ısı gradient jel elektroforez,49,50 tek iplikçikli uygunluk
polimorfizmi [single-strand conformational polymorphism(SSCP)]51 veya T hücre γ gen
yeniden düzenlenmesinin heteroduplex analizi ve PAGE.52
Çeşitli çalışmalarda MF olgularının %52-90’ında klonalite bulunmuştur.
Günümüze kadar çeşitli yöntemlerle çalışılan MF ve kontrol olgulardaki moleküler
analiz sonuçları toplu olarak Tabloda gösterilmiştir.
Ashton et al., mikst PCR-PAGE yöntemi ile MF olgularının %59’unda
monoklonalite saptamışlardır.53 Curco et al, nested PCR yöntemi ile 32 adet MF
olgusunun %86’sında monoklonal patern saptamıştır.54 Algara et al47. ve Wood et al.46
taze dondurulmuş dokuda yaptıkları çalışmalarda monoklonaliteyi %80-90 oranında
bulmuşlardır. İkinci çalışmada kontrol grubunda da %6 oranında klonalite saptanmıştır.
Wood et al., ürünleri analiz etmek için denatüre edici gradient jel elektroforez yöntemi
kullanmışlardır. Bu da duyarlılığı arttıran bir faktör olabilir. Bergmann et al., MF grubu
hastalarda %69, şüpheli grupta %16 olguda monoklonalite saptarken, inflamatuar
dermatozlardan oluşan kontrol grubunda klonalite saptamamıştır.32 Ponti et al. multiplex
PCR/heteroduplex analiz yöntemiyle çalıştıkları 194 MF olgusunun %83,5’inde, 353
benign inflamatuar dermatoz olgusunun %2,3’ünde monoklonalite saptamışlardır. 55
Bizim çalışmamızda ise, MF grubunda 39 olgudan 30’unda (%76,9), MF şüphesi
grubunda 16 olgudan altısında (%37,5), kontrol grubunda 18 olgudan ikisinde (%11,1)
klonalite saptanmıştır. Klonalite varlığı istatistiksel olarak anlamlı bulunmuştur (p:
0,000). Özellikle MF şüphesi olan olgular MF ile karşılaştırıldığında klonalite
istatistiksel olarak anlamlı bulunmuştur (p:0,005).
40
Tablo 10: Günümüze kadar yayınlanmış olan derinin T hücreli lenfoma (DTHL) ve kronik iltihabi
dermatozlarda değişik amplifikasyon yöntemleri kullanılarak çalışılmış T hücre reseptör gen yeniden
düzenlenmesi içeren çalışmaların özeti.
Yazar adı
DTHL/toplam sayı
Materyal
Amplifikasyon
%klonalite
methodu
Wood, 1994 46
56
Mielke, 1994
Bachelez , 1995
48
Theodorou, 1995
Curco, 1997
57
54
58
Liebmann, 1997
Muche, 1997 59
Bergmann,1998
32
DTHL
% klonalite
DTHL dışı
68/185
taze
DGGE
90
6
69/185
taze
TGGE
66,7
0
51/80
taze
PAGE
72,5
0
141/211
taze
DGGE
65,9
5,7
41/48
taze
PAGE
81
0
42/51
parafin
PAGE
62
0
58/98
taze
HD-TGGE
79,3
0
16/28
taze
PAGE
69
0
60
104/144
taze
PAGE
40,4
0
Delfau-Larue, 199861
68/68
taze
PAGE
62
-
53/80
taze
HD-MDE PAGE
41,5
3,7
HD-TGGE
64,1
3,7
FA
62,3
7,4
Delfau-Larue, 1998
62
Scheller, 1998
63
Guitart, 1999
64
Delfau-Larue, 2000
65
Kohler, 2000
Murphy, 2000
66
BeyloTBarry, 2001
68
Cherny, 2001
69
Cordel, 2001
70
Li, 2001
Klemke, 2002
20
Sandberg, 2003 71
Costa, 2004
Ponti, 2005
72
55
67
26/48
taze
SSCP
73
12
152/363
taze
DGGE
70
24
51/80
parafin
HD
72,5
0
22/37
parafin
SSCP
77
0
85/85
taze
DGGE
69,4
-
7/25
taze
HD
42,8
0
11/40
taze
DGGE
82
0
95/134
taze
DGGE
73,8
10,2
14/14
taze
GeneScan
66,6
-
26/26
taze
HD
65
-
GeneScan
73
-
PAGE
56
-
GeneScan
68
-
HD
83,5
2,3
25/25
194/547
taze
taze
DGGE, denaturating gradient gel electrophoresis; FA, fragment analysis; HD, heteroduplex; MDE,
mutation detection enhancement; PAGE, polyacrylamide gel electrophoresis; SSCP, single-strand
conformational
polymorphism;
TGGE,
temperaturegradient
gel
electrophoresis
41
Daha önceki PCR çalışmalarında, tümör evresinin %100’ünde,48,73 plakların
%73’ünde,74
74
%83’ünde
yama/plak
döneminin
%52-75’inde,57,59,63
eritrodermik
dönemin
klonalite saptanmıştır. Bizim çalışmamızda ise, 19 yama döneminin
15’inde (%78,9), 12 plak döneminin 11’inde (%91,7), üç yama/plak döneminin birinde
(%33,3), eritrodermi dönemindeki dört olgunun üçünde (%75) klonalite saptanmış olup,
bir adet tümör döneminde klonalite saptanmamıştır.
Klonalite saptanmayan dokuz olgunun altı tanesinde CD4/CD8 oranı ikiden
küçük idi. İki ve üzerinde olan klonalite negatif iki olgudan birisi daha önce PUVA
tedavisi almış olup negatif klonalitenin tedaviye ikincil olabileceği düşünüldü. Bir
olguda CD4/CD8 oranı altı olarak saptandı ve olgu tümör dönemi idi. Sonuçta, klonalite
negatifliğinin lenfosit infiltrasyonunun yoğunluğu ile ve daha önce alınan PUVA
tedavisi ile ilişkili olabileceği düşünüldü ancak olgu sayısı azlığı nedeni ile istatistiksel
değerlendirme yapılamadı.
Çalışmaya alınan üç hastaya ait mükerrer biyopsileri de incelenmiş olup, bir
hastanın kronolojik olarak ilk iki biyopsisinde klonalite saptanmış, tedavi sonrası nüks
lezyondan alınan son biyopsisinde klonalite görülmemiştir. Bu da tedavinin PCR’a
olumsuz etkisini destekler. İkinci hastada, ilk biyopside klonalite görülmemiş, iki yıl
sonra, tedavi sonrası alınan nüks lezyonda klonalite görülmüştür. Bu olgunun ilk
biyopsisinde CD4/CD8 oranının 0,5; ikinci biyopside 1,8 olması lenfosit yoğunluğunun
da PCR’ı etkileyebileceğini düşündürmektedir.
MF şüphesi olan olguların histomorfolojik ve immünohistokimyasal
sonuçları, MF ve kontrol grubu arasında bulunmuştur. Histopatolojik kriterlerin tam
olmadığı bu grupta tanıya yardımcı yöntem olarak CD4 yüzdesinin ve CD4/CD8
oranının yüksek olması (sırasıyla %26 ve 0,65) ve klonalite varlığı MF tanısına
yönlendirebilirken, bu grubu kontrol grubuna dahil etmeye immünofenotipin ve
klonalitenin yardımı yoktur.
Sonuç olarak, klinikçe MF düşünülen olgularda epidermotropizm, Pautrier
mikroabsesi ve/veya epidermiste atipik lenfosit varlığı histomorfolojik olarak
saptandığında tanı için altın standarttır. Ancak histopatolojik kriterleri tam içermeyen
erken dönem veya şüpheli olgularda rutin çalışmalar sırasında immünofenotipik olarak
CD4 yüzdesinin ve CD4/CD8 oranının değerlendirilmesi ve PCR ile TCR γ gen yeniden
düzenlenmesi ile klonalite saptanması MF tanısında yardımcı yöntemler olarak uygulanabilir.
42
6. SONUÇLAR
1.
Çalışmada 39 MF (35 olgu), 16 MF şüphesi, 18 benign inflamatuar dermatit
olmak üzere, toplam 69 olguya ait 73 deri biyopsisi değerlendirilmiştir.
2.
MF olgularımızın 18’i kadın, 17’si erkek (K/E: 1,06) olup yaş ortalaması 54,3
(5-82)’dür. İki adet çocukluk çağı olgu vardır. MF şüphesi olan olguların 11’i
kadın, beşi erkek olup, yaş ortalaması 40,18 (3-66)’dir. Kontrol grubu
olgularının 11’i kadın, yedisi erkek olup, yaş ortalaması 42,4 (4-70)’dür.
3.
MF olgularının 15’i gövde, altısı tüm vücut, altısı gövde ve ekstremitelerde,
üçü alt ekstremitelerde, biri glutea, biri glutea ve gövde, biri glutea ve alt
ekstremitelerde, biri aksiller ve inguinal bölge ve biri ense yerleşimlidir.
Olguların 17’si yama, 12’si plak, üçü yama ve plak, ikisi eritrodermi ve biri
tümör dönemine ait lezyonlardır.
4.
MF olgularının 18’i evre 1B, 14’ü evre 1A, ikisi evre 3A, biri evre 2B dir.
5.
Histomorfolojik
olarak
39
MF
olgusunun
tamamında
(100,0%)
epidermotropizm, 11’inde (28,2%) Pautrier mikroabsesi, 18’inde (46,2%)
atipik lenfosit varlığı, altısında (15,4%) spongioz, 19’unda (48,7%) kollajen
artımı saptanmıştır. Pautrier mikroabsesi ve/veya atipik lenfosit içermeyen
olgularda epidermotropizm beraberinde spongiozun olmaması da tanısında
yardımcı bildirilmektedir. Ancak çalışmamızda spongioz içeren altı MF
olgusundan beşinde klonalite saptanması, spongioz varlığının MF’i verifiye
ettiremeyeceğini ortaya koymuştur.
6.
Kollajen artımının, MF ve kontrol grubu arasındaki ilişkisinin istatistiksel
olarak anlamlı bulunmaması bu bulgunun tanısal kriter olmaktan çok,
lezyonun süresi ile ilişkili bir bulgu olduğunu düşündürmüştür.CD4 yüzde
ortalaması, MF olgularında en yüksek (%43,3) değerde olup bu bulgu
istatistiksel olarak anlamlı bulunmuştur (p: 0,006). CD4 sayısının %26’nın
üzerinde olması MF için %82 duyarlılık ve %69 özgüllüktedir.
7.
CD8 yüzde ortalaması, üç grupta birbirine yakın değerlerde olup, bu sonuç
istatistiksel olarak anlamlı bulunmamıştır (p: 0,393). Bu bulgu, CD4 + T
lenfositlerden oluşan MF hastalığında, tümöre karşı immün cevabın bir
43
parçası olarak CD8 + T lenfositlerin reaksiyona katılması ve kısmen de CD8+
fenotipe sahip MF alt tipinin varlığı ile açıklanabilir.
8.
CD4/CD8 oranı ortalaması MF grubunda en yüksek değerde (3,9) olup, bu
bulgu istatistiksel olarak anlamlı bulunmuştur (p: 0,010). Bu oranın 0,65’in
üzerinde olması MF tanısı için %74 duyarlılık, %69 özgüllüktedir.
9.
Klonalite, MF olgularının %76,9’unda bulunmuş, klonalite varlığı üç grup
arasında anlamlı bulunmuştur (p: 0,000). Özellikle MF şüphesi grubu MF ile
karşılaştırıldığında, sonucun anlamlı çıkması, şüpheli olgulara MF tanısı
vermede PCR’ın yardımcı olabileceğini ortaya koymuştur.
10.
Bu araştırmada, histomorfolojik bulguların -tipik olduğunda- altın standart
tanı yöntemi olduğu görülmüştür. Ancak, özellikle erken lezyonlarda ve MF
şüphesi
olan
olgularda,
histomorfolojik
bulguların
yetersiz
kaldığı
durumlarda, immünofenotipik değerlendirme ve PCR ile TCR γ gen yeniden
düzenlenmesi ile klonalite saptanmasının, MF tanısına rutin kullanımda
yardımcı olacağı sonucuna varılmıştır.
44
KAYNAKLAR
1.
Willemze R.Cutaneous Tcell Lymphoma: Epidemiology,
Classification.
Leukemia& Lymphoma, 2003; 44 (3): 49-54.
2.
Williemze R, Jaffe ES, Burg G, Cerroni L, Berti E. WHO-EORTC classification
for cutaneous lymphomas. Blood, 2005; 105 (10): 3768-3785.
3.
Guitart J, Kennedy J, Ronan S, Chmiel JS, Hsiegh Y, Variakojis D. Histologic
criteria for the diagnosis of mycosis fungoides: proposal for a grading system to
standardize pathology reporting. Journal of Cutaneous Pathology, 2001; 28 (4):
174-183.
4.
LeBoit PE, McCalmont TH. Cutaneous Lymphomas and Leukemias. In: Elder
D. Lever’s Histopathology of the Skin. 8th Ed, New York: Lippincott-Raven, 1997:
805-846.
5.
Murphy GF. Histology of the Skin. In: Elder D. Lever’s Histopathology of the Skin.
8th Ed, New York: Lippincott-Raven, 1997: 5-50.
6.
Murphy GF, Mıhm MC. The Skin. In: Cotran RS, Kumar V, Collins T.
Pathologic Basis of Disease. 6th Ed, United States of America: W.B. Saunders
Company, 1999: 1170-1214.
7.
Rosai H. Rosai and Ackerman’s Surgical Pathology, 9th Ed, China: Mosby, 2004:
94-96.
8.
Isaacson PG, Norton AJ. Extranodal Lymphomas. 1st Ed, Hong Kong: Churchill
Livingstone, 1994: 131-192.
9.
Yu
JT.
Microanatomy
and
Histology
of
Skin.
(http://sprojects.mmi.mcgill.ca/dermatology/epidermis.htm) 2000. Erişim tarihi:
28.09.2006.
10.
Slomianka
L.
Blue
Histology-Integumentary
System.
(http://www.lab.anhb.uwa.edu.au/mb140/CorePages/Integumentary/Integum.htm)
23.08.06. Erişim tarihi: 28.09.2006.
11.
Girardi M, Heald PW, Wilson LD. The pathogenesis of Mycosis Fungoides. The
New England Journal of Medicine, 2004; 350: 1978-1988.
12.
Stevens SR, KE MS, Bırol A, Terhune MH, Parry EJ, Ross C, Mostow EN,
Gilliam AC, Cooper KD. A
simple clinical scoring system to improve the
sensitivity and standardization of the diagnosis of mycosis
fungoides type
cutaneous Tcell lymphoma: logistic regression of clinical and laboratory data. British
Journal of Dermatology, 2003; 149: 513-522.
13.
van Doorn R, van Haselen CW, van Voorst PC, Geerts ML, Heule F, de Rie M,
Steijlen PM, Dekker SK, van Vloten WA, Willemze R. Mycosis Fungoides:
disease evolution and prognosis of 309 Dutch patients. Arch Dermatol., 2000; 136:
504-510.
45
Etiology,
and
14.
Latkowski JA, Heald P. Cutaneous T cell lymphomas. In: Freebag IM, Eisen AZ,
Wolff K, Austen KF, Goldsmith LA, Katz SI. Fitzpatrick’s Dermatology in
General Medicine. 6th Ed, New York: McGraw Hill, 2003: 1537-1558.
15.
Vermeer MH, Gelen FAMJ, Kummer JA, Meijer CJ, Willemze R. Expression of
cytotoxic
proteins by neoplastic Tcells in mycosis fungoides is associated with
progression from plaque to tumor stage disease. Am J Pathol, 1999; 154: 12031210.
16.
Weedon D. Skin Pathology. 2nd Ed, China: Churchill Livingstone, 2002: 31-74, 97128, 1095-1139.
17.
University
of
Cincinnati,
The
Department
of
Dermatology.
(http://www.med.uc.edu/dermatologynew/subpages/ClinPhotos.htm) 2006. Erişim
tarihi: 28.09.2006.
18.
Santucci M, Biggeri A, Feller AC, Massi D, Burg G. Efficacy of Histologic
Criteria for Diagnosis Early Mycosis Fungoides. The American Journal of Surgical
Pathology, 2000; 24 (1): 40-50.
19.
Ackerman AB. Histologic Diagnosis of Inflammatory Skin Diseases: An
Algorithmic Method Based on Pattern Analysis. Baltimore: Williams and Wilkins,
1997.
20.
Klemke CD, Dippel E, Dembinski A, Pönitz A, Assaf C, Hummel M, Stein H,
Goerdt S. Clonal T cell receptor gamma-chain gene rearrangement by PCR-based
GeneScan analysis in the skin and blood of patients with parapsoriasis and earlystage mycosis fungoides. J Pathol, 2002; 197: 348–354.
21.
Lamberson C, Hutchinson RE, Shrimpton AE. A PCR Assay for Detecting Clonal
Rearrengement of the TCR-γ Gene. Molecular Diagnosis, 2001; 6 (2): 117-124.
22.
Immunology division Department of Pathology University of Cambridge .
(http://www.immunopath.com.ac.uk/immuno/part1/lec08/lec8_97.html) 15.11. 2001.
Erişim tarihi: 28.09.2006.
23.
Santucci M, Biggeri A, Feller AC, Massi D, Burg G. Accuracy, Concordance, and
Reproducibility of Histologic Diagnosis in Cutaneous Tcell Lymphoma: An EORTC
Cutaneous Lymphoma Project Group Study. In: Ming M, LeBoit PE. Arch
Dermatol, 2000; 136: 497-502.
24.
Smoller BR, Bishop K, Glusac E. Reassesment of histologic parameters in the
diagnosis of mycosis fungoides. The American Journal of Surgical Pathology,
1995; 19: 1423.
25.
Shapiro PE, Pinto FJ. The histologic spectrum of mycosis fungoides/Sezary
syndrome (cutaneous Tcell lymphoma). A review of 222 biopsies, including newly
described patterns and the pathologic changes. The American Journal of Surgical
Pathology.1994; 18: 645.
46
26.
Nickoloff BJ. Light microscopic assesment of 100 patients with patch/plaque stage
mycosis fungoides. Am J Dermatopathol. 1988; 10: 469.
27.
Sanchez JL, Ackerman AB. The patch stage of mycosis fungoides. Criteria for
histologic diagnosis. .Am J Dermatopathol. 1979; 1: 5.
28.
Smith NP. Histologic criteria for early diagnosis of cutaneous Tcell lymphoma.
Dermatol Clin. 1994; 12: 315.
29.
Ackerman AB, Troy JL, Rosen LR, Differential diagnosis in dermatopathology II.
Philadelphia: Lea and Febiger, 1988; 66.
30.
Ortonne N, Buyukbabani N, Delfau-Larue MH, Bagot M, Wechsler J. Value of
the CD8-CD3 Ratio for the Diagnosis of Mycosis Fungoides. Modern Pathology.
2003; 16 (9): 857-862.
31.
Nuckols JD, Shea CR, Horenstein MG, Burchette JL, Prieto VG. Quantitation of
intraepidermal Tcell subsets in formalin-fixed, parafin-embedded tissue helps in the
diagnosis of mycosis fungoides. Journal of Cutaneous Pathology, 1999; 26: 169-175.
32.
Bergman R, Faclieru D, Sahar D, Sander CA, Kerner H, Ben-Aryeh Y, Manov
L, Hertz E, Sabo E, Friedman-Birnbaum R. Immunophenotyping and Tcell
receptor γ gene rearrengement analysis as an adjunct to the histopathologic diagnosis
of mycosis fungoides. Journal of the American Academy of Dermatology. 1998; 39
(5): 54-59.
33.
Berti E, Tomasini D, Vermeer MH, Meijer CJLM, Alessi E, WillemzeR. Primary
cutaneous CD8-positive epidermotropic cytotoxic Tcell lymphoma: a distinct
clinicopathologic entity with an aggressive clinical behaviour. American Journal of
Pathology, 1999; 155: 483-492.
34.
Agnarsson BA, Vonderheid EC, Kadin ME. Cutaneous Tcell lymphoma with
supressor/cytotoxic (CD8) phenotype: identification of rapidly progressive and
cronic subtypes. J Am Acad Dermatol, 1990; 22: 569-577.
35.
Whittam LR, Calonje E, Orchard G, Fraser-Andrews EA, Woolfrod A, RussellJones R. CD-8 positive juvenil onset mycosis fungoides: an immünohistochemical
and genotypic analysis of six cases. Br J Dermatol, 2000; 143: 1199-1204.
36.
Ralfkier E. Controversies and discussion on early diagnosis of cutaneous Tcell
lymphoma: phenotyping. Dermatol Clin, 1994; 12: 329-334.
37.
Wood GS, Abel EA, Hoppe RT, Warnke RA. Leu-8 and Leu-9 antigen
phenotypes: immünologic criteria for the distinction of mycosis fungoides from
cutaneous inflamation. Journal of the American Academy of Dermatology. 1986; 14:
1006-1013.
38.
Wood GS, Hong SR, Sasaki DT, Abel EA, Hoppe RT, Warnke RA. Leu-8/CD7
antigen expression by CD3+ T cells: comperative analysis of skin and blood in
mycosis fungoides/sezary ssyndrome relative to normal blood values. Journal of the
American Academy of Dermatology. 1990; 22: 602-607.
47
39.
Smoller BR, Bishop K, Glusac EJ, Kim YH, Bhargava V, Warnke RA.
Reassesment of
lymphocyte immunophenotyping in the diagnosis of patch and
plaque stage lesions of mycosis fungoides. Appl Immunohistochem. 1995; 3: 32-36.
40.
Michie SA, Abel EA, Hoppe RT, Warnke RA, Wood GS. Discordant expression
antigens between intraepidermal and intradermal T cells in mycosis fungoides. Am J
Pathol, 1990; 137: 1447-1451.
41.
Smoller BR, Bishop K, Glusac EJ, Bhargava V, Kim YH, Warnke RA.
Lymphocyte antigen abnormalities in inflammatory dermatoses. Appl
Immunohistochem, 1995; 3: 127-131.
42.
Whittaker SJ, Smith NP, Russell Jones R, Luzzatto L. Analysis of β, γ and δ
Tcell receptor genes in mycosis fungoides and Sezary syndrome. Cancer, 1991; 68:
1572-1582.
43.
Zelickson BD, Peters M, Muller SA. Tcell receptor gene rearrengement analysis:
cutaneous T cell lymphoma, peripheral Tcell lymphoma, and premalignant and
benign cutaneous lymphoproliferative disorders. Journal of the American Academy
of Dermatology, 1991; 25: 787-796.
44.
Landa NG, Zelickson BD, Peters MS. Lymphoma vs. pseudolymphoma of the
skin: gene rearrengement study of 21 cases with clinicopathologic correlation.
Journal of the American Academy of Dermatology, 1993; 29: 945-953.
45.
Wolff-Sneedorff A, Ralfkiaer E, Thomsen K, Vejlsgaard GL. Analysis of Tcell
receptor β-chain genes by Southern blotting in known and suspected cutaneous Tcell
lymphoma. A study of 67 samples from 32 patients. Clin Exp Dermatol, 1995; 20:
115-122.
46.
Wood GS, Tung RM, Haeffner AC. Detection of clonal Tcell receptor γ gene
rearrengements in early mycosis fungoides/Sezary syndrome by polymerase chain
reaction and denaturing gradient gel electrophoresis (PCR/DGGE). J Invest
Dermatol, 1994; 103: 34-41.
47.
Algara P, Soria C, Martinez P. Value of PCR detection of TCR-γ gene
rearrengement in the diagnosis of cutaneous lymphocytic infiltrates. Diagn Mol
Pathol, 1994; 3: 275-282.
48.
Bachalez H, Bioul L, Flageul B. Detection of clonal T cell receptor γ gene
rearrengements with the use of the polymerase chain reaction in cutaneous lesions of
mycosis fungoides and Sezary syndrome. Arch Dermatol, 1995; 131: 1027-1031.
49.
Staib G, Sterry W. Use of polymerase chain reaction in the detection of clones in
lymphoproliferative diseases of the skin. Recent Results Cancer Res, 1995; 139: 239247.
50.
Menke MAOH, Tiemann M, Vogelsang D. Temperature gradient gel
electrophoresis for analysis of a polymerase chain reaction- based diagnostic
clonality assay in the early stages of cutaneous Tcell lymphomas. Electrophoresis,
1995; 16: 733-738.
48
51.
Volkenandt M, Wienecke R, Koch OM. Conformational polymorphisms of cRNA
of Tcell receptor genes as a clone-specific molecular marker for cutaneous
lymphoma. J Invest Dermatol, 1993; 101: 514-516.
52.
Bottaro M, Berti E, Biondi A. Heteroduplex analysis of Tcell receptor gamma gene
rearrengements for diagnosis and monitoring of cutaneous Tcell lymphomas. Blood,
1994; 11: 3271-3278.
53.
Ashton-Key M, Diss TC, Du MQ, Kirkham N, Wotherspoon A, Isaacson PG.
The Value of the Polymerase Chain Reaction in the Diagnosis of Cutaneous Tcell
Infiltrates. The American Journal of Surgical Pathology, 1997; 21 (7): 743-747.
54.
Curco N, Servitje O, Llucia M, Bertran J, Limon A, Carmona M, Romagosa V,
Peyri J. Genotypic analysis of cutaneous Tcell lymphoma: a comperative study of
Southern blot analysis with polymerase chain reaction amplification of the Tcell
receptor-γ gene. British Journal of Dermatology, 1997; 137: 673-679.
55.
Ponti R, Quaglino P, Novelli M, Fierro MT, Comessatti A, Peroni A, Bonello L,
Bernengo MG. Tcell receptor γ gene rearrengement by multiplex polymerase chain
reaction/heteroduplex analysis in patients with cutaneous Tcell lymphoma (mycosis
fungoides/Sezary syndrome) and benign inflammatory disease: correlation with
clinical, histological and immünophenotypical findings. Clinical and Laboratory
Investigations, 2005; 153: 565-573.
56.
Mielke V, Staib G, Boehncke WH. Clonal disease in early cutaneous Tcell
lymphoma. Dermatol Clin. 1994; 12: 351-60.
57.
Theodorou I, Delfau-Larue MH, Bigorgne C, Lahet C, Cochet G, Bagot M.
Cutaneous Tcell infiltrates: analysis of Tcell receptor γ gene rearrengement by
polymerase chain reaction and denaturing gradient gel electrophoresis. Blood, 1995;
86: 305-310.
58.
Liebmann RD, Anderson B, McCarthy KP, Chow JW. The polymerase chain
reaction in the diagnosis of early mycosis fungoides. J Pathol, 1997; 137: 673-679.
59.
Muche JM, Lukowsky A, Asadullah K, Gellrich S, Sterry W. Demonstration of
frequent occurence of clonal T cells in the peripheral blood of patients with primary
cutaneous Tcell lymphoma. Blood, 1997; 90: 1636-1642.
60.
Delfau-Laure MH, Petrella T, Lahet C. Value of clonality studies of cutaneous T
lymphocytes in the diagnosis and follow-up of patients with mycosis fungoides. J
Pathol, 1998; 184: 185-190.
61.
Delfau-Laure MH, Dalac S, Lepage E. Prognostic significance of a polymerase
chain reaction –detectable dominant Tlymphocyte clone in cutaneous lesions of
patients with mycosis fungoides. Blood, 1998; 92: 3376-3380.
62.
Scheller U, Muche JM, Sterry W, Lukowsky A. Detection of clonal T cells in
cutaneous T cell lymphoma by polymerase chain reaction: comparison of mutation
detection enhancemenTpolyacrylamide gel electrophoresis and fragment analysis of
sequencing gels. Electrophoresis, 1998; 19: 653-658.
49
63.
Guitart J, Kaul K. A new polymerase chain reaction-based method for the
detection of Tcell clonality in patients with possible cutaneous Tcell lymphoma.
Arch Dermatol, 1999; 135: 158-162.
64.
Delfau-Laure MH, Laroche L, Wechsler J. Diagnostic value of dominant Tcell
clones in peripheral blood in 363 patients presenting consecutively with a clinical
suspicion of cutaneous lymphoma. Blood, 2000; 96: 2987-2992.
65.
Kohler S, Jones CD, Warnke RA, Zehnder JL. PCR –heteroduplex analysis of
Tcell receptor gamma gene rearrengement in parafin embedded skin biopsies. Am J
Dermatopatol, 2000; 22: 321-327.
66.
Murphy M, Signoretti S, Kadin ME, Loda M. Detection of TCR-γ gene
rearrengements in early mycosis fungoides by non radioactive PCR-SSCP. J Cutan
Pathol, 2000; 27: 228-234.
67.
BeyloTBarry M, Sibaud V, Thiebaut R. Evidence that an identical T cell clone in
skin and peripheral blood lymphocytes is an independent prognostic factor in
primary cutaneous T cell lymphomas. J Invest Dermatol, 2001; 117: 920-926.
68.
Cherny S, Mraz S, Su L. Heteroduplex analysis of Tcell receptor gamma gene
rearrangement as an adjuvant diagnostic tool in skin biopsies for erythroderma. J
Cutan Pathol, 2001; 28: 351–355.
69.
Cordel N, Lenormand B, Courville P. Detection of clonal Tcell receptor gamma
gene rearrangement with the use of PCR-DGGE for diagnosis of erythroderma. Ann
Dermatol Venereol 2001; 128: 220–223.
70.
Li N, Bhawan J. New insights into the applicability of Tcell receptor gamma gene
rearrangement analysis in cutaneous Tcell lymphoma. J Cutan Pathol, 2001; 28:
412–418.
71.
Sandberg Y, Heule F, Lam K. Molecular immunoglobulin ⁄Tcell receptor clonality
analysis in cutaneous lymphoproliferations. Experience with the BIOMED-2
standardized polymerase chain reaction protocol. Haematologica , 2003; 88: 659–70.
72.
Costa C, Gallardo F, Pujol RM. Comparative analysis of TCR gamma gene
rearrangements by Genescan and polyacrylamide gel-electrophoresis in cutaneous
Tcell lymphoma. Acta Dermatol Venereol, 2004; 84: 6–11.
73.
Williemze R, Bakels V, van Oostveen JW, van der Putte SCJ, Meijer CJLM.
Immunophenotyping and gene rearrengement analysis provide additional criteria to
differentiate between cutaneous Tcell lymphomas and pseudo-Tcell lymphomas. J
Cutan Pathol, 1997; 24: 133.
74.
Bachalez H, Bioul L, Flageul B, Baccard M, MoulongueTMichau I, Verola O.
Detection of clonal Tcell receptor γ gene rearrengements with the use of the
polymerase chain reaction in cutaneous lesions of Mycosis Fungoides and Sezary
syndrome. Arch Dermatol, 1995; 131: 1027-1031.
50
ÖZGEÇMİŞ
Adı Soyadı
: Arbil Açıkalın
Doğum Tarih ve Yeri
: 1977- Dörtyol
Medeni Durumu
: Evli
Adres
: Turgut Özal Bulv. Yahyabeyoğlu Ap. No:139 K:2
D:3 Seyhan/ Adana
Telefon
: 0 322 2347449
Fax
:-
E-mail
: [email protected]
Mezun Olduğu Tıp fakültesi
: 2001- Çukurova Üniversitesi Tıp Fakültesi
Varsa Mezuniyet Derecesi
:-
Görev Yerleri
: 2002-2006 Çukurova Üniversitesi Tıp Fakültesi
Patoloji Anabilim Dalı
Dernek Üyelikleri
: Çukurova Patoloji Derneği
Alınan Burslar
:-
Yabancı Dil
: İngilizce
51