31
İ.Ü. Cerrahpaşa Tıp Fakültesi Sürekli Tıp Eğitimi Etkinlikleri
TOPLUMDAN EDİNİLMİŞ ENFEKSİYONLARA PRATİK YAKLAŞIMLAR
Sempozyum Dizisi No:61 ⋅Şubat 2008; s. 31-42
AKUT ATEŞLE GELEN HASTADA
LABORATUVARIN AKILCI KULLANIMI
Doç Dr Gökhan AYGÜN
İstanbul Üniversitesi, Cerrahpaşa Tıp Fakültesi
Mikrobiyoloji ve Klinik Mikrobiyoloji Anabilim Dalı
Ateş, başlıca enfeksiyon hastalıklarını gösterse de çok sayıda farklı hastalığın da
ateş yükselmesine neden olabileceği unutulmamalıdır. Ateşin enfeksiyonlar dışındaki başlıca nedenleri arasında bağ doku hastalıkları, maligniteler, ilaçlar, miyokardiyal ve pulmoner infarktüs, otoimmun hastalıklar sayılabilir. Ayrıca ateş, bazı ciddi enfeksiyonlarda gözlenmeyebilir. Bu durum özellikle yaşlı hastalarda ve immun
yetmezliği olanlarda önemli bir sorundur.
Bir diğer sorun hipertermi ile ateşin ayrımı olabilir. Hipertermi 41ºC üzerindeki
ölçümlerde akla gelmelidir. Hastalarda bilinç bozuklukları, otonom bulgular sıktır.
Önemli bir kısmında enfeksiyon da tabloya eklenebilir. Taşikardi, stabil olmayan
tansiyon izlenebilir. Tabloya artmış kas tonusu ve rabdomiyoliz eklenirse malign
nöroleptik sendrom adını alır. Klinik bakış açısı bu tabloda da en önemli yardımcı
olacaktır. Bu tablo sıcakta yoğun fiziksel aktivite gösteren kişiler, halojenli anestezik
kullanımı gibi nedenlerle ortaya çıkabilir.
Ateşin belirlenmesinde klasik yöntem civalı termometrelerdir. Bu yöntem yerine son yıllarda dijital kullanımlı termometreler kullanıma girmiştir. Timpanik membrandan, dış kulak yolundan yapılan ölçümler (infrared timpanik termometre: ITT)
özellikle kliniklerde sıklıkla kullanılmaya başlanan duyarlı yöntemlerdir. Tüm ölçümlerde uygulamaya yönelik temel noktalara dikkat edilmez ise yanıltıcı sonuçlar
alnacağı unutulmamalıdır. Ayrıca ne ateşin derecesi ne de ateş eğrisi ile hastalığın
etiyolojisi ve şiddeti arasında net bir ilişki kurulamamıştır. Ateşli hastalarda öykü
ve fizik muayene bulguları nedenin saptanmasında kilit öneme sahiptirler. Eğer
hastadan öykü alınması ve fizik muayenesinin yapılması zorsa ( örn; yaşlı hastalar,
genel durumu ileri derecede bozuk hastalar, ağır hastalar, uyumsuz hastalar ve dil
sorunu olan hastalar) akut ateşin değerlendirilmesi daha da zor olabilir. Bu durumda epidemiyolojik bilgiler, hastanın yakınlarından alınacak bilgiler ve dikkatli, sistemik bir muayene en önemli yaklaşımlar arasında sayılabilir.
32
Doç. Dr. Gökhan Aygün
Ateşi olan hastada laboratuvar kullanımı konusunda yaklaşımları üç başlıkta
ele alabiliriz:
I- Bir odak belirlenemeyen ateşli hastalarda laboratuvar
II- Ateş nedeni olarak ciddi enfeksiyonların ayrımı
III- Odak saptanan hastalarda laboratuvar
I- Bir odak belirlenemeyen ateşli hastalarda laboratuar
Bu olgularda laboratuvar kullanımı ateş nedeninin bir enfeksiyon olup olmadığını ve sonraki adımlarda ne yapılacağını belirlemek için yapılan incelemelerden
oluşur. Akut olarak ortaya çıkan ateşin bir enfeksiyon ile ilişkili olma olasılığı daha
yüksektir (Tablo 1). Uzun süredir devam eden ateş bulgusu olan hastalarda (nedeni bilinmeyen ateşler : NBA) enfeksiyonlar yanında enfeksiyon dışı nedenler saptanması olasılığı da yüksektir.
Tablo 1. Odak saptanamayan akut ateşli hastalıklar.
Tüm Hasta Grupları
İnfluenza
Viral enfeksiyonlar (CMV, HIV,…)
Sıtma
Primer bakteriyemi
(Meningokoksemi,
S.aureus bakteriyemisi, tifo, …)
Yaşlı/İmmunsuprese hastalar
Pnömoni
Genitoüriner enfeksiyon
Kolesistit/kolanjit
İlaç ateşi (beta laktamlar, sulfonamidler, prokainamid, hidralazin, interferon, fenitoin)
Transfüzyon
Akut ateşli hastalıklarda laboratuvar yönünden ilk adımlar; hemogram (mümkünse periferik yayma), sedimentasyon hızı, mümkünse kantitatif C-reaktif protein(CRP) ölçümü olarak belirlenebilir. Bu olgularda basit biyokimyasal incelemeler
(Transaminazlar), tam idrar tetkiki, klinik bulguları olan ya da yaşlı hastalarda akciğer filmi ilk adımda yapılabilecek incelemelerdir. Klinik bakteriyemi düşündürüyorsa bir set kan kültürü incelemeye dahil edilebilir.
Sıtma, bu durumda akla gelmesi gereken en önemli klinik tablolardan birisi olmalıdır. Özellikle endemik bölgelere seyahat hikayesi olan olgularda sıtma (özellikle P.falciparum sıtması) mutlaka akla gelmelidir. Unutulmamalıdır ki ilk incelemede etken gösterilemese bile sıtma olasılığı devam etmektedir ve P.falciparum olasılığı varsa mutlaka hasta kontrol altında tutulmalı hatta ampirik tedavi başlanmalıdır. Sıtma tanısını dışlamak yönünden en az 6-8 kez alınan periferik yaymaların incelenmesi, mümkünse hızlı testlerin kullanılması önerilmektedir.
Lökosit sayımı ve formül klinisyeni yönlendirmede en önemli yardımcı konumundadır. Lökositoz ve sola kayma (bakteri enfeksiyonlarının çoğu, organ tutulumu ile giden bazı virus enfeksiyonları (influenza pnömonisi, viral miyokardit,…),
steroid kullanımı, bazı romatizmal hastalıklarda (erişkinde Still hastalığı,…) görülebilir. Leptospiroz ve Rickettsia spp enfeksiyonlarında lökositoz olmadan nötrofili
Akut Ateşle Gelen Hastada Laboratuvarını Akılcı Kullanımı
gözlenebilir. Lökopeni (tifo, bruselloz gibi bazı bakteri enfeksiyonları, virüs enfeksiyonlarının çoğu) bazı enfeksiyonlarla birlikte olabileceği gibi lökopeni nedeni
olan tablolar nonspesifik enfeksiyonlar oluşturabilirler. Febril nötropenik ataklar bu
tabloda önemli yer tutarlar. Toplumdan gelen olgularda özellikle ilaç kullanımına
bağlı agranülositoz yüksek ateş ile başvurabilen acil bir klinik tablodur.
Lenfositoz/lenfomonositoz [enfeksiyoz mononukleoz, cytomegalovirus (CMV)
enfeksiyonu, akut retroviral sendrom (ARS), toksoplazmoz , Human Herpesvirus-6
(roseola), rubella virüs hepatitleri başta olmak üzere diğer viral enfeksiyonlar, bruselloz, tüberküloz, sifiliz] birçok klinik tabloda saptanabilen bir bulgudur. Solunum
bulguları ile birlikte lenfositoz boğmacayı akla getirmelidir. Ayrıca granülomatöz iltihap yaratan hastalıklarda (tüberküloz) da monositoz saptanabilmektedir. Özellikle tanı konulamayan, riskli lenfomonositoz olgularında HIV yönünden bir ay kadar sonra serolojik test yapılması önerilmektedir.
Lenfopeni (Çok ağır seyreden bakteri enfeksiyonları, ciddi endotoksemi, miliyer tüberküloz, bazı virus enfeksiyonları, histoplazmoz, kalaazar) bazı enfeksiyonlarda gözlenebilen bir bulgu iken asıl lenfopeni hastada hücresel bir immun yetersizlik (HIV/AIDS) olduğunun bir göstergesi olabilir. Bu durumda fırsatçı enfeksiyonlar da akla gelmelidir.
Eozinofili (trişinoz, viseral larva migrans, askaris, strongyloidozis enfeksiyonları gibi parazitlerde, bazı kronik enfeksiyonlarda ve akut bakteri enfeksiyonlarının
iyileşme devrinde; Chlamydia pnömonileri, kızılın geç devresi, toksik şok sendromu olgularında gözlenebilen bir bulgudur. İlaç ateşlerinde % 20-30 olguda olabilmektedir.
Anemi: Kanama veya yıkım sonucu akut anemi gelişebilir. Clostridium perfringens sepsisi, malaria, babesioz, bartonelloz, Mycoplasma pneumoniae pnömonisi,
enfeksiyöz mononukleoz ve sifilizde hemoliz etkisiyle; Parvovirus B19 enfeksiyonunda eritrosit öncü hücrelerinin tutulması sonucunda anemi gelişebilir. Kronik enfeksiyonlarda kronik hastalık anemisi gelişir; burada retiküloendotelyal sistemde
demir depoları normal veya artmış, plazma demiri ve total demir bağlama kapasitesi azalmıştır. Bu durum, ateşin aslında kronik bir tablonun yeni eklenen bir bulgusu olduğunu düşündürür.
Trombositopeni: Sepsise izole trombositopeni de eşlik edebilir. Rubella başta olmak üzere bazı viral enfeksiyonlarda trombositopeni gelişebilir. Dikkatle takip edilmesi gereken bir tablodur.
Eritrosit sedimentasyon hızı (ESH): Duyarlı bir test olup özgül değildir. Erişkinde 20 mm/saat üzeri patolojiktir. Yaşlılarda, kadınlarda, şişmanlarda 10 mm daha yüksektir. ESH, >100 mm/saat halinde enfeksiyon (miliyer tüberküloz, subakut
bakteri endokarditi, karın içi abse, osteomyelit), kollajenozlar/arterit (erişkin Still
hastalığı, dev hücreli arterit), maligniteler(karsinom, lenfoma, multipl myeloma)
olasılığı vardır.
C-reaktif protein (CRP): Karaciğerde sentez edilen globulin yapısındaki bu akut
faz reaktanı inflamasyon ve doku yıkımı halinde kısa sürede artıp, durum düzelince hızla azalır. Pratikte en sık kullanılan akut faz reaktanıdır. Kalitatif ölçümler(-, +,
++, +++, ++++) klinisyenin işine yaramaz, kantitatif sonuçlar değerlidir. CRP, infla-
33
34
Doç. Dr. Gökhan Aygün
masyon başlamasından dört-altı saat sonra yükselmeye başlar, 36-50 saatte zirve yapar, yarılanma ömrü 19 saattir. CRP, yüksekse irdelenecek bir sorun var demektir.
CRP, genel olarak invazif bakteriyel enfeksiyonlarda normale göre 15-40 kat artabilmektedir; viral enfeksiyonlarda genel olarak 3-5 kat artar, ama grip, CMV gibi viral
enfeksiyonlarda, miyokardit gibi doku tutulumlarında da 10 kattan fazla artış olabilmektedir. İnfeksiyon hastalıkları dışında CRP, sistemik vaskülitlerde, malignitelerde (özellikle lenfomalarda) 5-20 kat artmaktadır. CRP normal, ESH yüksek bir
durumda SLE’den şühelenilir. Genelde çok yüksek CRP değerlerinde aşağıdaki hastalıklar akla gelir: invazif bakteri enfeksiyonları, akut romatizmal ateş, romatoid artrit, juvenil romatoid artrit (Still hastalığı), rejiyonal ileit, ailevi Akdeniz ateşi, reaktif
artritler, vaskülitler, bazı lenfomalar, sekonder amiloidoz ve miyokard infarktüsü.
Uzun süreli ateşle başvuran ve odak belirlenemeyen olguları pratik olarak nedeni bilinmeyen ateş (NBA) olarak değerlendirmek ve o şekilde yaklaşmak faydalı
olacaktır. Bulgular ve her adımda elde edilecek veriler ile hastaya özgü bir yol çizilmesi en uygun yaklaşım olacaktır. Ülkemizde ilk adımda 2-3 set kan kültürü almak,
periferik yayma, Rose-Bengal ile bruselloz tanısını dışlamak temel testler arasında
düşünülmelidir. Sonrasında gerekebilceği için ilk dönemde alınacak bir serum örneğinin saklanması da faydalı bir yaklaşımdır.
II- Ateş nedeni olarak ciddi enfeksiyonların ayrımı
Aslında burada cevaplanması gereken sorular: Hastaların hastanede yatırılması
gerekiyor mu? Acil tedavi gereksinimi var mı ? sorularıdır. Daha basit bir ifadeyle
hastalar sepsis düşünülmesi gereken hastalar mıdır? Bu yaklaşımda ciddi enfeksiyon “ sepsis” olarak kabul edilerek ele alınmaya çalışılacaktır. Elbette ki bu değerlendirmede de klinik bulgular ve anamnez en önemli yardımcılardır fakat kesin karara ulaşmakta bazen laboratuvar belirleyici rol oynayabilir.
Ateşli hastalarda bakteriyel enfeksiyon bulunma olasılığı; ileri yaş, üriner kateter varlığı, bakımevinde/kronik bakım merkezinde kalması ve lökositoz ile tahmin
edilebilir. Bunlara ek olarak yüksek eritrosit sedimantasyon hızı ve diyabet varlığı
da ateşin bakteriyel enfeksiyonla ilişkisini belirtebilir.
Gallagher ve ark yaklaşık 600 erişkin hastalık grupta prospektif gözlemsel bir
çalışma yürütmüşler; acil cerrahi gerekenler, entübasyon uygulananlar, tedavi gerektiren hipotansiyon, bakteriyemi saptananlar ve ölümle sonlanan klinik tabloları
ağır hastalık olarak tanımlamışlardır. Ateşli hastaların % 12’sinde ciddi hastalık kriterleri saptamışlar ve bu durumun sadece ileri yaş (50 yaş) ve lökositoz
(>15.000/mm3) ile ilişkili olduğunu belirlemişlerdir. Yazarlar her iki parametreyi de
taşıyan erişkin hastaların yaklaşık üçte birinin ciddi hasta olacağı sonucuna ulaşmış buna karşın her iki parametrenin olmayışının anlamı olmadığı sonucuna ulaşmışlardır.
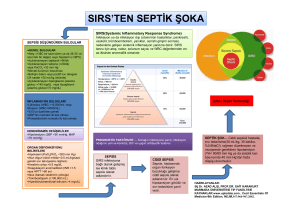
Ateşli olgularda sepsis tanımı oldukça karmaşıktır. Sistemik inflamatuar yanıt
sendromu (SİYS) kriterleri bir çok klinik tabloda ortaya çıkabileceği gibi sepsis çok
daha farklı bir klinik tablo ile ortaya çıkabilmektedir. Pankreatit, politravmalar, yanık, pulmoner emboli, miyokard infarktı, venöz tromboz, tiroid krizi, akut adrenal
yetmezlik,organ reddi, kan ürünleri ile tedavi, sitokin uygulamaları, malign hiper-
Akut Ateşle Gelen Hastada Laboratuvarını Akılcı Kullanımı
termi, tümör lizis sendrom, subaraknoid kanama sepsis ile karışabilecek tabloların
başlıcalarıdır. İşte bu durumda bazı klinik ve laboratuvar bulguları ile sepsis tanısı konulabilmesi ya da sepsis tanısının desteklenebilmesi üzerinde durulan bir konudur.
Nötrofil yanıtının ayrımda işe yaramadığı fakat prognoz yönünden faydalı olabileceği bulunmuştur. Nötrofil yanıtını belirlerken sadece sayım işe yaramamakta
dağılım ve periferik yayma ile sola kayma bulgusu aramak önerilmelidir. Sitokinlerin (özellikle IL-1, IL-6, TNF-alfa, IL-8) ve bunlarla ilişkili reseptörlerin artışı ile sepsis arasında ilişki tam olarak kurulamamış ve bu sitokinlerin sepsis dışı birçok hastalıkta ciddi olarak artış gösterdiği belirlenmiştir. Meningokoksemi gibi bazı ciddi
klinik tablolarda TNF-alfa düzeyleri yüksek ve mortalite ile ilişkili bulunmasına
karşın sitokin yanıtının dalgalanan bir süreci olduğu ve bazı sepsis formlarında ölçülemeyecek seviyelerde sitokin yanıtı oluştuğu gözlenmiştir. CRP ve prokalsitonin
seviyeleri bu amaçla en çok denenen maddeler olmuştur.
Travma, cerrahi girişim gibi tek bir uyaran sonrası yükselen CRP günler sonra
normal seviyelerine iner. Sepsis tanısında CRP kullanımını sorgulayan çalışmalarda
sınır değer olarak 50-100 mg/L üzeri değerler kullanılmış fakat kesin bir sınır-değer
tanımlanamamıştır. Sepsis tanısında duyarlılık %68-98.5 arasında, özgüllük % 40-78
arasında bulunmuş, tek bir ölçümle sepsis tanısı konulmasının güvenilir bir parametre olmadığı ve sepsis prognozu konusunda da yeterli bilgi vermediği sonucuna
varılmıştır. Geç dönemde gerçekleşen artışı nedeniyle sepsis gibi çok dinamik bir
süreçte faydalı olmayacağı, sepsis dışı bir çok nedende yükselebilmesi (travma, yanık, cerrahi, enfarktüs,...) nedeniyle özellikle karmaşık olgularda çok faydalı bir sepsis tanı testi olarak kullanılamayacağı sonucuna ulaşılmıştır.
Prokalsitonin (PKT), normalde tiroid C hücrelerinden salgılanan kalsitoninin
propeptididir. Normalde plazmada 5-50 pg/ml gibi çok düşük miktarlarda bulunur. Bakteriyel lipopolisakkarid uyarısı ile mononükleer hücrelerden ve TNF-alfa,
IL-6 uyarısı ile karaciğer hücrelerinden sentezlendiği sanılmaktadır. Uyarıdan 3-4
saat sonra artış başlar ve pik değere yaklaşık 6 saatte ulaşır. Yarılanma ömrü, 25-30
saattir. Böbrek yetmezliğinde bu süre % 30 kadar uzamaktadır. Viral enfeksiyonlar,
inflamatuar olaylar ve lokalize bakteriyel enfeksiyonlar hafif artışa yol açarken sistemik bakteriyel enfeksiyonda miktarında ciddi artış olduğu saptanmıştır. Sepsis
için tanı koydurucu sınır değer tam olarak oluşturulamamıştır. Hasta grupları ve sınır değer farklılıklarından dolayı yapılan çalışmalarda sepsis tanısında PKT duyarlılığı % 65-97 özgüllüğü % 48-94 arasında bulunmuştur. PKT > 2 ng/ml üzeri değerlerinin ağır sepsis, >11.6 ng/ml değerlerin septik şok tanımında faydalı olabileceği
belirtilmiştir. Yoğun bakımda, yenidoğan sepsisinde özellikle başarılı olduğu düşünülmektedir. Diğer bir avantajı hasta başında semikantitatif olarak PKT ölçümünü
sağlayan testlerin kullanımda bulunmasıdır.
Birçok çalışmada CRP ve PKT kıyaslandığında genelde PKT sepsis tanısı ve enfeksiyon kaynaklı olmayan SİYS ile sepsis ayrımında daha başarılı bulunsa da bu
konu tartışmalıdır. Sepsisin ağırlığı ve prognozu göstermek açısından PKT daha başarılı bir parametre olarak tanımlanmıştır. Simon ve ark. yaptıkları metaanaliz sonucunda hastaneye yatırılan hastalarda bakteriyel enfeksiyonların tanısında PKT seviyesi ölçümünü CRP ölçümüne kıyasla daha başarılı olduğu sonucuna ulaşmışlardır.
35
36
Doç. Dr. Gökhan Aygün
Endotoksin, gram negatif bakteri hücre duvarındaki lipopolisakkarid (LPS) yapısındaki hücre duvar kompenentidir ve mononükleer hücrelerin uyarısı ile sepsis
oluşumunda temel uyaran olarak belirlenmiştir. Tedavide kullanılan antibiyotiklerin de endotoksin salınımını uyardıkları saptanmıştır. Limulus lizat testi ile endotoksin ölçümü gram negatif bakteriyemi ve sepsislerde denenmiş, tanısal değerinin
düşük olduğu gösterilmiştir .
Neopterin, monosit-makrofaj sistemi uyarısının bir göstergesidir. Viral enfeksiyonların gösterilmesinde, HIV enfeksiyonunun ilerleyişinde ayrıca malinitelerde
(özellikle multiple miyelom), aktivasyon göstergesi olarak, kalp yetmezliği, organreddi, koroner arter hastalığında faydalı bir test olarak saptanmış ve sepsis olgularında prognoz yönünden fikir verici olabileceği belirtilmiştir.
Sepsis tanısı ya da sepsisin öngörülmesi konusunda yeni bir kavram olan PIRO
evrelendirmesinde P:predisposition (yatkınlık) kavramıda burada ele alınabilir.
Yatkınlık, altta yatan faktörler (alkol kullanımı, ateroskleroz,...) yanında genetik faktörlerle de ilişkili bulunmuş ve bazı genetik özelliklerin (Toll-like reseptör genleri
gibi) sepsise yatkınlık yönünden araştırılması gündeme gelmiştir.
Sepsis tanısı için uygun, standartize edilmiş bir tanı metodu bulunmamaktadır.
Sepsisin tek bir hastalık olmaması, kompleks birçok tablonun sepsis olarak ortaya
çıkabilmesi tek ve mükemmel bir tanı testini de imkansız kılmaktadır. Bugün bu
testlerden birkaçını kullanarak sepsis tanısına gidebilmek önerilmekte, fakat bu
yaklaşımın getirdiği maddi yük önemli bir sorun haline gelmektedir.
Böyle ciddi bir enfeksiyon olasılığı varlığında hastaların yatırılarak izlenmesi ya
da çok yakından takip edilmesi gerekir. Sepsis şüphesi olan her hastada kan kültürü alınmalıdır. Kan kültürü ateş ve titreme döneminde mümkün olduğunca çabuk
ve mutlaka antibiyoterapi öncesinde alınmalıdır. En az iki şişe alınması önemlidir.
Kateter varlığında kateter ve periferden eş zamanlı olarak alınarak laboratuvara
gönderilmeli ve alınış yerleri şişelerde belirtilmelidir. Kateter yok ise 15-30 dakika
arayla alınan iki kan kültürü ya da aynı anda farklı venlerden alınan kan kültürü
kullanılabilir ve mümkünse eş zamanlı kan kültürü tercih edilmelidir. En az 2 - 4 şişe alınması gerekli iken özellikle endokardit olasılığı ya da nadir patojenler düşünülüyorsa 6-8 şişe alınması önerilir. Rutin olarak daha fazla kan kültürü alınması sağlık çalışanları için artan yaralanma riski, maliyet oluşturduğundan önerilmez . Anaerobik enfeksiyon düşünülen durumlar varlığında anaerobik kan kültürü şişesi
kullanılabilirse de rutin uygulamada anaerob kültür alınması önerilmez. Bazı kaynaklar aynı anda alınan 20 ml kanın bir aerop bir anaerop şişeye 10 ml olarak bölünmesinin en uygun yaklaşım olarak sunmaktadır.
Hemokültürler, klinik tablo stabil olmayan, uygun olarak başlanan antibiyotik
tedavisine 48-72 saatte yanıt alınamayan ya da odak kontrolü sorunu olan her olguda tekrarlanmalıdır. Kandidemi olgularında ve dirençli bakteri enfeksiyonlarında
ve özellikle kromozomal beta laktamaz üreten gram negatif çomaklarla (P.aeruginosa, Serratia spp, Enterobacter spp, Citrobacter spp, ...gibi) oluşan ciddi enfeksiyonlarda kan kültürleri tekrarlanmalıdır. Ayrıca hemokültür odak belirlenen ciddi enfeksiyonlarda da ihmal edilmemelidir. Pnömoni, menenjit, piyelonefrit, ciddi der,yumuşak doku enfeksiyonlarında hemokültür alınması önerilmektedir. Ayrıca he-
Akut Ateşle Gelen Hastada Laboratuvarını Akılcı Kullanımı
mokültür febril nötropenik olguların ilk adım değerlendirilmesinde mutlaka yer
alan bir adımdır.
Nereden bakılırsa bakılsın kan kültürü sepsis düşünülen her hastada yaklaşımın
temel uygulamasıdır. Gerçek etkeni saptamak ve antimikrobiyal duyarlılık konusunda yol göstermek aşamasında tartışmasız gerekli olan kan kültürleri ne yazık ki
zaman gerektiren testlerdir. Son yıllarda kan kültüründeki üremelerin sonucunu
hızla belirleyen hatta kısmen antibiyotik duyarlılığı saptayan (şişeden mec A geni
ile stafilokok metisilin duyarlılığı saptanması) testler geliştirilmektedir. Şişede üreme varlığında spektroskopi ile etkeni tanımlamak yanında floresans yöntemler kullanarak hızlı hibridizasyon (FISH) ya da etken spesifik polimeraz zincir reaksiyonu
(PZR,PCR) yöntemleriyle hızlı tanı konulabilmektedir. Bu yöntemler günümüzde
standartize edilmemiş deneme aşamasında yöntemlerdir. Daha çabuk tanıyı sağlayacak bir yaklaşım ise direkt kandan PZR yöntemi ile etkeni araştırmayı amaçlamaktadır. Bu yönde yapılan klinik çalışmalarda % 54-100 arasında duyarlılık ve %
72-99 arasında özgüllük saptamışlardır. Bu testte maliyet, standartizasyon sorunu,
şu an antibiyotik duyarlılığı belirlemedeki yetersizlikleri yanında laboratuvar kontaminasyonu ve cansız mikroorganizmaları saptayabilmek gibi handikapları bulunmaktadır. Bu testlerin çok uzak olmayan bir gelecekte klinikte kullanım imkanı bulacağı düşünülmektedir .
III- Odak saptanan hastalarda laboratuvar
Klinik bulgular ile enfeksiyon odağı saptanabilirse sonraki aşamada laboratuvar
etkeni saptamak ve tedaviyi optimize etmek için önem kazanır. Burada unutulmaması gereken nokta; etkeni tanımlamak için en uygun yaklaşımın klinik-laboratuvar
arası etkili iletişim olduğudur. Yeni tekniklerin kullanılması, etkeni saptamak yönünden hangi örneğin nasıl, nereden alınacağı laboratuvar rehberliğinde planlanmalıdır.
Örneklerin gönderilmesi konusunda bir diğer önemli nokta zamandır. Unutulmaması gereken şey mikrobiyoloji laboratuvarında; enzim, kimyasallar, reaksiyonlar,… değil, doğrudan “yaşam” ölçülmektedir. Geciken örnekte ya çok sayıda bakteri üreyecek ve yanlış sonuçlara yol açacak ya da etken ölecek ve deneyden sonuç
alınamayacaktır. Eğer gecikme olacaksa uygun sıcaklıklarda veya taşıyıcı besiyerlerinde saklanmalıdır.
Örneklerin alınması ve gönderilmesi konusunda bazı temel ilkeler şöyle özetlenebilir:
• Tüm örnekler bulaşıcı enfeksiyon etkenleri içeriyor gibi davranılmalıdır. Bu
konuda örneği alan, hazırlayan, çalışan herkes özen göstermek zorundadır.
Örneği gönderen kişiler gerekli bilgiler yanında örneğin de güvenli bir şekilde laboratuvara ulaşmasını sağlamakla yükümlüdürler. Dışarı taşan, çevreye bulaşan, kırık kapta gelen örnekler enfeksiyon riski ve kontaminasyon
olasılığı nedeniyle çalışılmamalıdır.
• Hastaları örnek alma konusunda bilgilendirmek uygun ve kaliteli örnek elde etmek yönünden oldukça başarılı sonuçlar vermektedir. Tükrük içermeyen, pürülan balgam örneklerini göndermek konusunda bilgilendirilen has-
37
38
Doç. Dr. Gökhan Aygün
•
•
•
•
•
•
•
•
talar ve uygun örneği bilen servis çalışanlarının örnek kalitesini arttırdıkları
ve daha fazla tanı ile daha fiyat-etkin bir çalışma süreci yaşandığı belirlenmiştir. Özellikle orta akım idrar konusunda bilgilendirmek, üretra temizliği
önermek ve kadın hastalarda örnek alımında flora ile temas etmemenin önemini vurgulamak idrar kültürü kalitesini arttıran temel noktalardır.
Mikrobiyolojik inceleme, özellikle bakteri kültürü için örnekler antibiyotik
tedavisinden önce alınmalıdır. Eğer mümkün değilse laboratuvar kullanılan
antibiyotikler konusunda bilgilendirilmelidir. Antibiyotikler etkeni göstermeyi engelleyen en önemli sorun olmaktadır. Tedavi edici olamasalar bile
kültür sonuçlarını olumsuz etkileyebilirler.
Eğer örnek alınırken eküvyon (silgiç, “swab”) kullanılacaksa bazı noktalar
önem taşıyabilir. Genel olarak ağaç saplı eküvyonlar rutin mikrobiyoloji örnekleri için uygun değildir. Toksik ürünler taşıyabilmekte, özellikle herpes
simpleks virus ve üreaplazmaları inaktive edebilmektedir. Genelde plastik
saplı eküvyonlar rutin işlerde tercih edilir. Bu yüzden pek çok rutin etken
için uygun olan pamuk uçlu eküvyonlar Chlamydia cinsi bakteriler için uygun değildir. Dakron uçlu eküyonlar özellikle viral örnekler ve Streptococcus pyogenes için uygundur. Kalsiyum alginat uçlu eküvyonlar viruslar için
uygun değildir. Bu eküvyonlar, Chlamydia cinsi bakteriler için önerilir.
Yeni bir test uygulanacaksa ya da rutin dışı bir etken aranacaksa laboratuvardan bilgi alınması esastır. Özel etkenler özel besiyerleri, özel örnekler ve
özel taşıma şartları gerektirir.
Flora olan bölgelerden kültür alınırken flora ile temas etmemek, sadece lezyon bölgesinden örnek almak önemlidir. Floralı bölgelerden anerop örnek
almak uygun değildir. Çünkü florada aneroplar mutlaka bulunmaktadır.
Foley sonda ucu, kusma örneği, kolostomi içeriği, loşia kültürü yapılması
önerilmez. Gastrik aspirat da uygun bir örnek değildir, sadece tüberküloz
için özel durumlarda kullanılabilir.
Üzerinde etiket ve kimlik bilgileri olmayan örnekler, bulaşmış ya da delinmiş kaplarla gelen örnekler de çalışılmaz. Steril kaplarda gelmeyen örneklerden de çalışma yapılmaması önerilir. Aynı gün gelen kan gibi özel örnekler
dışındaki tekrarlanan örnekler, aynı anda gelen iki ayrı kaptaki aynı örnekten sadece birinin çalışılması uygundur. Uzun süre uygun olmayan ortamlarda bekletilmiş olduğu belirlenen örnekler de çalışılmazlar.
Enjektör ile örneklerin gönderilmesi kesici-delici alet yaralanma riski nedeniyle önerilmez, özel taşıyıcı sistemler önerilir. Fakat pratik uygulamada bu
devam edegelen bir uygulamadır. En azından iğnenin ucu açık olarak ya da
bükülerek örnek gönderilmemelidir.
Sinüzit için burun sürüntüsü, otitis media için kulak sürüntüsü uygun örnek
değildir, anlamlı sonuç vermez.
Farenjit/tonsillit olgularında hastaların çoğunun viral olduğu hatırlanmalıdır.
Membranöz tonsillit olgularında servikal lenf bezleri etkilenmiş ise Ebstein-Barr virus enfeksiyonu (Enfeksiyöz mononükleoz) akla gelmelidir. Bu olgularda lenfomo-
Akut Ateşle Gelen Hastada Laboratuvarını Akılcı Kullanımı
nositoz (olguların yaklaşık % 60-70’inde gözlenebilir), atipik hücreler (Downey hücreleri) tanı için faydalı testlerdir. Monotest ya da Paul-Bunnel testi heterofil antikorları (özellikle at eritrositlerine karşı antikorlar) ortaya çıkarmak için kullanılan testlerdir. Kesin tanı için anti-VCA-IgM önerilir ve klinik bulgular ile birlikte pozitif sonuç alınmaya başlar. Heterofil antikor-negatif olgularda tanıda kullanılabilecek bir
diğer test ise 3-4 hafta sonra belirginleşen anti-EBNA antikorları olabilir. Farenjit+konjunktuvit olgularında adenovirusu hatırlamak gereklidir. Tanı moleküler biyolojik testler ile yapılmaktadır. Eğer bakteriyel farenjit şüphesi var ise boğaz kültürü ve S.pyogenes antijen tayini önerilen testlerdir. Hızlı antijen testlerinin özgüllüğü çok yüksek ( > % 95) olduğundan pozitif sonuç kesin tanı olarak yorumlanabilir.
Bu testlerin duyarlılığı düşük olabildiği için aynı zamanda boğaz kültürü yapılması da önerilmektedir. Anti-streptolizin-O (ASO) farenjit tanısında önerilmez. Ancak
akut romatizmal ateş, glomerülonefrit olgularında yükselen titrelerin belirlenmesi
tanıya yardımcı olabilir. Farenjit olgularında özel etkenler düşünülüyorsa (gonokok, Yersinia enterocolitica,..) laboratuvar bilgilendirilmelidir. Ülkemizde tanı konulamayan ağrılı, membranöz farenjit olgularında tularemi akla gelmelidir. Tanıda
serolojik inceleme kullanılmaktadır. Boğazda membranlarla gelen, ateşi çok yükselmeyen olgularda difteri akla gelecek diğer bir hastalıktır. İlk adımda yapılacak
Gram- boyama difteri yaklaşımını belirleyebilir. Boğaz ağrısı, yüksek ateş ile gelen
ve boğazda ülsere lezyon gözlenen olgularda mutlaka hemogram yapılmalıdır. Agranülositoz bazen bu bulgu ile karşımıza çıkabilmektedir. Bu tür olgularda kan sayımı ile agranülositoz dışlanırsa Vincent anjini akla gelmelidir. Lezyondan yapılan
Gram-boyamada çok sayıda flora bakterisi ile fuziform ve spiroket bakterilerin görülmesi tanısaldır.
Toplumdan edinilen ağır pnömonilerde etkeni saptamak için iki kan kültürü ile
mümkünse balgam kültürü ve eğer bulunuyorsa plevra sıvısı incelemesi önerilir.
Balgam örneğinin Gram ve aside dirençli boyama ile incelenmesi çok önemli bir
aşamadır ve etkeni belirlemek aşamasında son derece faydalıdır. Gece boyunca solunum yoluna biriken salgıları toplamak amacıyla sabah balgamı işlenmek üzere
tercih edilir. Balgam alınmadan önce ağız temiz su ile üç kez çalkalanır. Hasta tükrük değil balgam vermesi için eğitilir. Hastanın verdiği balgamın tükrük değil pürülan materyelden oluştuğu sorumlu kişi tarafından görüldükten sonra 2 saat içinde laboratuvara gönderilmelidir. Tükrükle karışmamış olduğu gözlenmeden gönderilen balgam laboratuvarda yapılan kalite incelemesinde uygun bulunmazsa işlenmeyip hastadan yeniden örnek istenecek, böylece tanıda gecikme oluşacaktır.
Balgam, küçük büyütme ile incelendiğinde her alanda (10-20 alan taranır) ortalama
25 veya daha fazla lökosit, 10 dan az yassı epitel bulunması kaliteli örnek olduğunu gösterir. Nötropenik hastalarda balgamda lökosit az olabilir. Alınan örnekte silialı epitellerin görülmesi örneğin alt solunum yolarından geldiğinin işaretidir. Roson ve ark. yaptığı çalışmada hastaneye yatırılan toplum kaynaklı pnömonilerde
uygun balgam örneği sağlandığında, Gram-boyama ile pnömokok pnömonilerinde
% 57 duyarlılık, % 97 özgüllükle tanı konulabileceği, H.influenzae pnömonilerinde
ise duyarlılığın % 82, özgüllüğün % 99 olduğu belirlenmiştir.
Risk grubundaki hastalarda idrarda Legionella pneumuophilia antijeni bakılma-
39
40
Doç. Dr. Gökhan Aygün
sı mutlaka önerilmektedir. Eğer hasta entübe ediliyorsa entübe edilir edilmez endotrakeal aspirat (ETA) alınması ve örneğin Gram incelemesi ve kantitatif kültürü etkeni belirlemek yönünden çok değerlidir. İmmunsupresif konakta mantar, Pneumocystis carinii/jiroveci, tüberküloz-dışı mikobakteri ve nokardia gibi olasılıkları
da düşünmek ve mümkünse bronkoalveolar lavaj örneği almak uygun yaklaşım
olacaktır . Balgam eğer ideal örnek olarak sağlanabilirse Gram incelemede görülen
baskın bakteriler (pnömokok benzeri, Moraxella benzeri, stafilokok benzeri, Haemophilus benzeri...) etkeni tahmin ettirebilir. Özellikle yaşlı hastalarda, immunsupresif konakta kış sezonunda influenza pnmonisi de akla gelmelidir.
Menenjit şüphesinde yer kaplayan lezyon, kafaiçi basınç artışı bulguları yoksa
ilk olarak yapılması gereken şey lumbal ponksiyon ile beyin-omurilik sıvısı (BOS)
örneği alınmasıdır. Hasta yatar pozisyonda iken, alkol ve iyotlu bileşiklerle girilecek alan silindikten sonra steril çalışma şartlarına azami dikkat gösterek L3-L4, L4L5 vertebra aralığından özel ponksiyon iğneleriyle girilir, üç yarı tüpe BOS alınır ve
bu esnada bir manometre yardımıyla basınç ölçülür. Bakteri araştırması için 1 ml kadar BOS yeterlidir; ama mantar ve mikobakteri incelemelerinde daha büyük hacimler (her biri için en az 2 ml, tercihen 5-10 ml) alınır.
Alınan BOS’un görünüşü, rengi, hücre sayısı ve hücre tipi, glukoz, protein içeriği araştırılır. BOS mümkün olan en kısa sürede mikrobiyolojik olarak incelenir;
saklamak için buz dolabına konulmaz. Bekletilecekse etüvde bekletilir. Etken spektrumu düşünülünce olanak varsa hasta başında ekim yapılması tercih edilir. Gram,
EZN boyaması yanında Cryptococcus neoformans düşünüldüğünde çini mürekkebi ile ortamı boyayarak inceleme (duyarlılık:<%50) tanımda yararlıdır. Gram boyama ile H.influezae menenjitlerinde %80, N. meningitidis ve S.pneumoniae menejitlerinde ise biraz daha düşük oranda pozitif olarak etken bakteri görülebilir. BOS’tan
aerop (gerektiğinde anaerop: <%1) bakteri kültürleri, mikobakteri ve mantar araştırması yapılır.
S.agalactiae, E.coli K1, H.influenzae, N.meningitidis ve S.pneumoniae antijenleri lateks aglütinasyon veya ELISA ile aranarak kısa sürede tanı koymak mümkündür. Etkene göre değişmek üzere bu hızlı tanımla antijen arama duyarlılığı %50-80
arasındadır. Tedaviye rağmen antijen testleriyle pozitif sonuç elde etmek mümkündür. Cryptococcus neoformans düşünüldüğünde duyarlılık ve özgüllüğü çok yüksek polisakkarid kapsül antijeni araştırması yapılabilir.
Virus kültürü pratik olmamakla beraber enterovirusler (boğaz salgısı ve dışkıdan da izole edilir), kabakulak virusu (boğaz salgısı ve idrardan da izole edilir) ve
arboviruslerin tanımında etkeni belirlemek noktasında yararlıdır. BOS’tan enterovirusların polimeraz zincir reaksiyonu (PCR) ile tanımı kullanılabilen tanı testleridir.
Ansefalit olgularında en olası etken olarak HSV tip-1 akla gelmelidir. Temporal
bölgede tutulum ve BOSda eritrosit varlığı HSV düşündüren bulgular arasındadır.
BOS HSV-PCR testi en uygun tanı yaklaşımıdır.
Ateş ve ishal olgularında temel olarak yapılması gereken dışkının mikroskopik
incelemesidir. Bu incelemede lökositlerin varlığı etken konusunda yönlendirici olabilir. Tedavinin düzenlenmesinde yol gösterici olacaktır. Bol lökosit varlığı antibiyotik tedavisi endikasyonu olarak kabul edilse de Salmonella spp ishallerinde im-
Akut Ateşle Gelen Hastada Laboratuvarını Akılcı Kullanımı
munsupresyon, bakteriyemi şüphesi yoksa tedavi önerilmemektedir.
Noninflamatuar ishal (enterotoksin ya da adherens/yüzeyel invazyon): Sıklıkla proksimal ince barsak tutulumu saptanır. Sulu ishal ile gözlenir dışkıda lökosit
yoktur. Örnekleri: V.cholera, Enterotoksijenik E.coli (ETEC) bu gruba en temel örnekleri oluşturur. Rotavirus, Norovirus virus, giardia, Cryptosporidium spp, Enteropatojen E.coli (EPEC), Enteroagregatif E.coli (EaggEC) bu grupta sayılabilir.
İnflamatuar ishaller (invazyon, sitotoksin): Kolon tutulumu ve buna bağlı dizanteri tablosu izlenir. Dışkıda lökositler saptanır. Genelde ateş bulunur. Shigella
spp, Enteroinvazif E.coli (EİEC), Enterohemorajik E.coli (EHEC), Salmonella enteritidis, Vibrio parahaemolyticus, Campylobacter jejuni, Clostridium difficile, Entamoebea histolytica (amibin lökositleri yıkabileceği ve dışkıda lökosit bulunmayabileceği hatırlanmalıdır).
Üriner sistem enfeksiyonlarında sistit olgularında rutin tetkik istenmesi önerilmez. Piyelonefrit ve komplike üriner sistem enfeksiyonlarında ise idrar kültürü
mutlaka istenmelidir. Piyelonefrit ve ürosepsis olgularında ayrıca kan kültürü de
önerilir. Hatta bu olgularda Gram boyama ile etkeni hızlı saptamak uygun tedavi
yönünden faydalı olacaktır. Santrifüj edilmemiş idrar örneğinden yapılan Gram incelemede immersiyon incelemesinde her alanda lökosit anlamlı piyüri, her alanda
bakteri anlamlı bakteriüri olarak tanımlanabilir.
Sonuç olarak ateşli hastaya yaklaşımda temel noktalar anamnez ve iyi bir klinik
değerlendirmeye dayanmalıdır. Laboratuvar ancak bu aşamalardan sonra faydalı
olabilecektir. laboratuvarın yardımcı olabilmesi için uygun bir örneğe, iyi bir iletişime gerek olduğu unutulmamalıdır. Asıl unutulmaması gereken “ne aradığını bilmeyenlerin aradıklarını bulamayacakları” gerçeğidir.
123-
456789-
10-
KAYNAKLAR
Angus DC, Burgner D, Wunderink R, Mira JP, Gerlach H, Wiedermann CJ, Vincent JL. The PIRO concept : P is for predisposition. Critial Care 2003;7:248-251.
Aygün G. Klinik mikrobiyoloji laboratuvarında klinik ve laboratuvar iletişiminin önemi. Klinik Gelişim Dergisi 2007; 20(4): 48-52.
Berdowska A, Zwirska-Korczala K. Neopterin measurement in clinical diagnosis. J Clin Pharmacol
Ther 2001; 26: 319-329.
Brunkhorst FM, Wegsheider K, Korycki ZF, Brunkhorst R. Procalcitonin for early diagnosis, and differentiation of SIRS, sepsis, severe sepsis and septic schock. Intensive Care Med 2000; 26 : S148-152.
Carrol ED, Thomson APJ, Hart CA. Procalcitonin as a marker of sepsis. Int J Antimicrobial Agents
2002; 20: 1-9.
Chiesa C, Panero A, Rossi N, et al. Reliability of procalcitonin concentrations for the diagnosis of sepsis in critically ill neonates. Clin Infect Dis 1998;26:664-672.
Cohen J, Brun-Buisson C, Torres A, Jorgensen J. Diagnosis of infection in sepsis : an evidence-based
review. Crit Care Med 2004 ; 32(Suppl.) : S466-S494.
Forbes BA, Sahm DF, Weissfeld AS. Diagnostic Microbiology. Mosby Elsevier, 12.th eds, St Louis,
2007.
Gallagher EJ , Brooks F, Gennis P. Identification of serious ilness in febril adults. Am J Emerg Med
1994; 12: 129-133.
Hatherill M, Tibby SM, Turner C, Ratnavel N, Murdoch IA. Procalcitonin and cytokine levels: relationship to organ failure and mortality in pediatric septic shock. Crit Care Med 2000; 28: 2591-2594.
41
42
Doç. Dr. Gökhan Aygün
11-
12131415-
16-
171819202122232425262728-
Hurley JC. Concordance of endotoxemia with gram-negative bacteremia in patients with gram-negative sepsis: a meta-analysis. J Clin Microbiol 1994; 32: 2120-2127.
Isenberg HD. Clinical Microbiology Procedures Handbook. ASM Pres, 2.th eds Washington D.C. 2004.
Jaimes F, Arango C, Ruiz G , et al. Predicting bacteremia at the bedside. Clin Infect Dis 2004; 38:357362.
Llewelyn M, Cohen J. Diagnosis of infection in sepsis. Intensive Care Med 2001; 27 (Suppl 1) : S10S32.
Magadia RR, Weinstein MP. Laboratory diagnosis of bacteremia and fungemia. Infect Dis Clin North
America 2001; 15: 1009-1024.
Mermel LA, Farr BM, Sherertz RJ, et al. Guidelines for the management of intravascular catheter-related infections. Clin Infect Dis 2001; 32: 1249-1272.
Miller JM. A guide to specimen management in clinical microbiology. ASM Pres, Washington D.C.,
1999.
Mitaka C. Clinical laboratory differentiation of infectious versus non-infectious systemic inflammatory response syndrome. Clinica Chimica Acta 2005 351:17-29.
Öztürk R. İnfeksiyon Hastalıklarında Laboratuvar Tanı. Klinik Gelişim Dergisi 2007; 20 (4): 19-35.
Peters RP, van Agtmael MA, Danner SA, Savelkoul PHM, Vandenbroucke-Grauls CMJE. New developments in the diagnosis of bloodstream infections. Lancet Infect Dis 2004;4:751-760.
Raad I, Hanna HA, Alakech B, Chatzinikolaou I, Johnson MM, Tarrand J. Differential time to positivity : a useful method for diagnosing catheter-related bloodstream infections. Ann Intern Med 2004;
140:18-25.
Reimer LG, Wilson ML, Weinstein MP. Update on detection of bacteremia and fungemia. Clin Microbiol Rev 1997; 10: 444-465.
Roson B, Carratala J, Verdaguer R, Darca J, Manresa F, Gudiol F. Prospective study of the usefulness
of sputum Gram stain in the initial approach to community-acquired pneumonia requiring hospitalization. Clin Infect Dis 2000;31:869-74
Schröder NWJ, Schumann RR. Single nucleotid polymorphisms of Toll-like receptors and susceptibility infectious disease. Lancet Infect Dis 2005; 5:156-164.
Simon L, Gauvin F, Amre DK, Saint-Louis P, Lacroix J. Serum procalcitonin and C-rective protein levels as markers of bacterial infection: a systematic review and meta-analysis. Clin Infect Dis 2004;
39:206-217.
Vincent JL, Opal S, Torres A, Bonten M, Cohen J, Wunderink R. The PIRO concept : I is for infection.
Critical Care 2003;7:252-255.
Weinstein MP, Towns ML, Quartey SM, et al. The clinical significance of positive blood cultures in
the 1990’s: a prospective comprehensive evaluation of the microbiology, epidemiology , and outcome
of bacteremia and fungemia in adults. Clin Infect Dis 1997; 24:584-602.
York MK, Henry M, Gilligan P. Blood cultures: General detection and interpretation. In Isenberg HD
(ed). Clinical Microbiology Procedures Handbook. 2th ed, ASM Press, Washington D.C., 2004: 3. 4 .115.