HIV İnfeksiyonu ve AIDS
Dr. Recep ÖZTÜRK
İ.Ü. Cerrahpaşa Tıp Fakültesi
İnfeksiyon Hastalıkları ve Klinik Mikrobiyoloji Anabilim Dalı
[email protected]
Tarihçe
1981:Homoseksüel erkeklerde KS ve
PCP’ne neden olan “İmmun Yetersizlik
Sendromunun” tanınması
1982:İVDU’larda “İYS” tanımlandı
1983:HIV izole edildi (Robert Gallo&Luc
Montagnier)
1985: Virüsü saptayan testler bulundu
1987:Zidovudin
1995:İlk proteaz inhibitörü
1996:Birleşik tedaviler
1998:HIV aşısının klinik çalışmaları
Kongo’lu bir kişinin 1959’da alınmış kanından
HIV üretilmiş
• Zhu T et al. Science 1998; 391:594
• HIV-1 1930, HIV-2 1940 yıllarında şempanzelerden
insanlara bulaşmış? (Afrika?)
HIV-AIDS
spektrumu çok
geniş:
Enfeksiyon
Hastalıklarının
yan dal uzmanlığı
826 Sayfa
818 Sayfa
HIV-1 & HIV-2
Zarflı RNA(Tek iplikçikli ) virusu
Lentiviruslerin retrovirus alt
ailesinden
İkozahedral simetrili
Revers transkriptaz içerir
CD4 Pozitif hücrelere tropizm
HIV İnfeksiyonu
HIV-1 dünyada yaygın, HIV-2 Batı Afrika’da endemik
HIV-1 in iki ana genetik grubu var: M (main) ve O
(outlier)
Genetik grup M oldukça yaygındır ve 10
zarf(envelope) alt tipi var: A- J.
HIV-1 subtip B Avrupa ve Amerika’da yaygındır;
HIV-1 subtip C sahra altı Afrika’da yaygındır
İki alt tipin genetik materyelini kombine eden mozaik
formlar da vardır
HIV-2’nin 5 alt tipi(A-E) var, A ve B yaygındır
Seksüel yolla 3, vertikal yolla 10 kat az bulaşır
HIV Bulaşması
HIV hücrelerde iki yüzey proteinine bağlanır: CD4 (Th,
monosit, nöronlar) ve CXCR4 (fusin) veya CCR-5.
Virus, CD4 ve CXCR4 e bağlanabilir(T-tropik). T-tropik
virusler kan ve kan ürünleri yoluyla bulaşır. Bunlar
sinsityum oluşumunu indükler ve T hücrelerini infekte
eder
Virus, CD4 ve CCR-5 e bağlanabilir (M-tropik). M-tropik
virusler seksüel temasla bulaşır. Bunlar sinsityum
oluşumunu indüklemezler; makrofajlar ve T hücrelerini
infekte ederler
İmmunopatogenez
HIV ile Bağışıklık istemi arasında karmaşık
bir etkileşim var
HIV, bağışık cevabın orkestra şefi CD+4 T
hücrelerini infekte ederek, immun
sistemin “kontrolsüz aktivasyonuna” yol
açarak, kendi çoğalması yararına
kullanacağı sitokin yanıtını uyararak
bağışıklık sistemini altüst eder
İmmunopatogenez
Primer infeksiyonHumoral ve Hücresel
Bağışıklık Asemptomatik HIV enf Genel
semptomlar AIDS
HIV infeksiyonu sonuçta AIDS’e ilerler
Kronik ilerleyici hastalık
• İleri düzeyde bağışıklık baskılanması
– Fırsatçı enfeksiyonlar
– Latent enfeksiyonların reaktivasyonu
• Malinitelerde artma
• Parenkim bozuklukları
– Ensefalopati, nefropati, kardiyomyopati
İmmunopatogenez
İnfeksiyon ve hastalığa ilerleme konak ve
diğer faktörler tarafından etkilenir
Konak genetik yapısı
Virus genomu
Kofaktörler: diğer enfeksiyonlar vd
Konak bağışıklık cevabı
İmmunopatogenez
Virusun füzyon ve penetrasyonu gp120, CD4 ve
kemokin respetör bağlanması sayesindedir
Epitel dendritik hücrelerden Langerhans hücreleri
(vagen, rektum, tonsil, adenoid) yüksek kemokin
res. eksprese eder
Virusu lenf nodlarına taşır; T hücrelerine sunar
Lenf nodlarında kana göre 5-10 kat fazla VY var
Mukozal infeksiyondan 5(4-11) gün sonra viremi
başlayabilir
HIV özgül ab 2-3. haftada belirir; nötralizan
antikorlar birkaç ayda gelişir
Kişi HIV ile enfekte olduktan 2-3 hafta
sonra virüs replikasyona başlar ve ilk
ayda çok yüksek seviyelere çıkar.
Kişinin bağışıklık sistemi devreye girerek
HIV replikasyonunu yavaşlatır ve yaklaşık
6 ayda stabil bir noktaya getirir.
Bu safhada kişi HIV taşıyıcısı durumuna
geçer ve bu taşıyıcılık durumu 7 ila 10 yıl
sürer.
Bu 7 ila 10 yıl sürecinde kişi HIV taşıyıcısı
olarak günde 1 ila 10 milyar arasında HIV
üretir ve bunun sonucu olarak CD4 Thücreleri yavaş yavaş azalmaya başlar.
-Epidemiyoloji-
HIV Pandemisi 2005
40,3 milyon kişi infekte
Yeni olgu: 5 milyon; ölüm: 3,2 milyon
Sahra Altı Afrika:
Bütün olguların %64’u; Kadın olguların %74’ü
Epidemiyoloji
DSÖ( 2005 )
40,3 milyon kişi HIV’le infekte
30,9 milyon kişi (2005’de 3 ,17 milyon) ölmüş
Pandemik hastalık
Her gün 14.000 kişi (15 yaş 2000) (10 olgu/dak)
infekte oluyor
Erişkin olguların %45-50’si kadın (8 20 40)
Her gün 7-8 bin kişi ölüyor
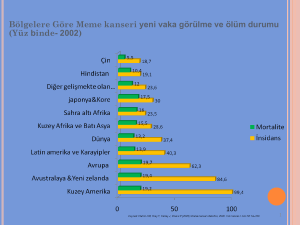
HIV Epidemiyolojisi
Olguların %95i gelişmekte olan ülkelerde, %85i
Sahra altı Afrika, Güney ve Güneydoğu Asya’da
1995 yılından sonra Kuzey Amerika ve Avrupa’da
yeni olgu sayısında artış durmuş iken;
Hindistan, Afrika, Tayland , Eski Doğu Bloku
ülkelerinde hızlı artış var
Moldova, Rusya , Ukrayna’da
Ukrayna’da olgu sayısı 1998 yılında 1994 yılının 70
katıdır.
TC Sağlık Bakanlığı
Haziran 2010
HIV/AIDS: 4177; HIV:2493; AIDS:682 (İstanbul:
1055; İzmir:257, Ankara: 158, Antalya:100)
2009’da hastalığa yeni yakalananların sayısı 598
iken bu rakam bu senenin ilk altı ayı itibariyle
249’dur. Ülkemizde en sık hastalığa tutulan yaş
grubu 30-34 yaş grubu olmasına rağmen tüm
yaş gruplarında hastalar vardır.
Ülkemizdeki en sık bulaş yolu korunmasız
heteroseksüel cinsel ilişkidir.
Korunmasız homoseksüel cinsel ilişki olguların
yaklaşık %9’undan, enfekte anneden çocuğa
geçen %1.5’undan sorumlu geçiş yoludur
Bulaşma yolları
Cinsel yolla bulaşma
İnjeksiyon yoluyla ilaç kullananlarda bulaşma
Perinatal bulaşma
Kan ve ürünlerinin transfüzyonu ile bulaşma
Sağlık çalışanlarında bulaşma
Çevresel bulaşma
Ana bulaş kaynağı
Cinsel ilişki artan sıklıkta bulaşmaya
neden olmakta
ABD’de 1985’de sıklığı <%5 iken, 1998’de
%21 , günümüzde %70-80
Perinatal bulaşma ve damar içi ilaç
bağımlılığı %5-10
2000 yılı öncesinde(ABD) bulaşmaların %50 kadarı
homoseksüel ilişki ve damar içi ilaç bağımlılığı
ilişkiliydi
Risk Altındaki Kişiler
Çok kişi ile cinsel ilişki kuranlar
Cinsel ilişkiyi kazanç yolu yapanlar
Korunmasız cinsel ilişkiye giren kişiler
Eşlik eden cinsel yolla bulaşıcı hastalık olması
Damar içi ilaç bağımlıları
Yurtdışında kendini AIDS’ten koruyamayanlar
Kan ve kan ürünleri ile tedavi gören hastalar
İnfeksiyonlu annelerin çocukları
Cinsel yolla bulaşma
Enfeksiyonun yayılımında en
etkin bulaşma yolu
Risk korunmasız anal ilişki
ile en fazla
İleri evre hastalıkta risk fazla
Bulaşma riskleri
Anne sütü:1/5-1/10
Geçiş
Risk
Cinsel aktivite
Anal seks
HIV+E
E/K
1/20-1/300
Vajinal seks
HIV+E
K
1/200-1/2000
Vajinal seks
HIV+K E
1/700-1/3000
Oral seks
-
????
Heteroseksüel ilişki ile bulaşma
riskini artıran faktörler
Birden fazla partner
Genital ülsere yol açan bir CYBH’ı olan bir partnerle
birliktelik
Anal ilişki
HIV enfeksiyonunun sık bulunduğu bölgede kuşkulu
cinsel ilişki
Genital travma
Adet döneminde ilişki
Sünnetsiz olma
Alkollü iken kuşkulu cinsel ilişki
Perinatal (Vertikal) bulaşma
Anneden bebeğe plasenta yoluyla, doğum
sırasında ve doğum sonrası (emzirme) bulaşma
olabilir
İnsidens ~%30 (Avrupa’da %14, ABD’de %20-30,
Afrika’da %45)
İleri evre hastalık ile risk artar
Sıklıkla (%65-80) doğum sırasında
Sezeryan ile risk azalır (~%50)
Sezeryan+AZT kullanımı ile risk %85
İnjeksiyon yoluyla ilaç
kullananlarda bulaşma
Enjektörlerin paylaşımına bağlı
Kan yoluyla geçen diğer etkenlerinde
geçişine neden olabilir (HBV, HCV)
Tek kullanımlık plastik enjektörleri kullanmalı
Kan ve ürünlerinin
transfüzyonu ile bulaşma
Günümüzde çok nadir
HIV + kan transfüzyonu ile bulaşma : %90
Test ile yanlış negatiflik : 26 / 1.000.000
Öneri : p24 antijeninin taranması (1 / 2.000.000)
Sağlık çalışanlarında bulaşma
Perkütan yaralanmalarla risk : % 0.3
Mukozal ve sağlam olmayan deriden
bulaşma ile risk : % 0.09
Sağlam deriden bulaşma riski : % 0
Çevresel bulaşma
Çok nadir
Laboratuvarlar
Kuruma ile bir kaç
saatte %90-99 azalır
Sinek-sivrisinek
Ev halkına bulaşma (cinsel
temas ve perkütan bulaşma
dışında) çok nadir.
Bulaşmadığı Durumlar
AIDS günlük yaşamdaki olağan davranışlarla
bulaşmaz
El sıkışma, deriye dokunma, okşama
Hastanın kullandığı çatal, bıçak, bardak, telefon kulaklığı
vb.
Tuvalet, duş,sauna, yüzme havuzu
Besinler
Sivrisinek, arı vd böcek sokması
Hava yolu
Ter…
Klinik
Primer HIV enfeksiyonu enfeksiyon=Akut
HIV enfeksiyonu=Akut retroviral sendrom
Asemptomatik HIV enfeksiyonu
Semptomatik HIV enfeksiyonu:AIDS
Erken
Geç
İlerlemiş HIV enfeksiyonu
Belirtiler
İnfeksiyon
Hastalıkları
Kanserler
Ateş 1 aydan uzun süreli
Kilo kaybı %10’dan fazla
İshal 1 aydan uzun süreli
Erişkin ve adolesanda HIV İnfeksiyonu ve AIDS’te sınıflama
(CDC,1993)
Klinik kategoriler
CD4+ T
Hücre
kategorisi
>500/L
Aa
Asemptomatik,
Akut (Primer)
HIV veya PGLb
A1
B
Septomatik
A veya C değil
C
AIDS-Göstergeci
durumlar
B1
C1
200-499/L
A2
B2
C2
<200/L
A3
B3
C3
aA3, B3, C1-3 AIDS dönemi
bPGL, progresif generalize enfadenopati.
Kaynak: Morb Mort Week Rep 42(No. RR-17), 1992.
Klinik Sınıflama CDC
Grup I
Akut infeksiyon (Akut HIV Sendromu)
Grup II
Asemptomatik infeksiyon
Grup III Persistan Jeneralize LAP
Grup IV Diğer hastalıklar
Konstitüsyonel hastalık
Nörolojik hastalık
Sekonder infeksiyon hastalıkları
Sekonder kanserler
Diğer durumlar
KATEGORİ A
Asemptomatik HIV enfeksiyonu
Sürekli - yaygın LAP
Akut retroviral sendrom
KATEGORİ B ( ESKİ ARC )
Basiller anjiomatozis
Kandidiyaz (oral veya tekrarlayan vajinal)
Servikal displazi
Konstitüsyonel yakınmalar(38.5oC ateş, bir aydan
uzun ishal)
Oral hairy lökoplaki
Herpes zoster
ITP
Listeriyoz
PID
Periferal nöropati
KATEGORİ C
(AİDS’i tanımlayıcı hastalıklar)
CD4 200 mm3
Kandidiyaz
(pulmoner veya özafagiyal)
Serviks kanseri
Kriptokokkoz
(Akciğer dışı)
Kriptosporoidoz
CMV retiniti
HIV ensefalopatisi
HSV ülserleri(1 ay)
Akc dışı histoplazmoz
İsosporiaz
Kaposi sarkomu
Lenfoma (beyin, Burkitt,
immunoblastik)
M. avium
M. kansasii
M. tuberculosis
PCP (P.jiroveci inf)
Progressif multifokal
ensefalopati
Salmonelloz(non-tifoid)
HIV erimesi (wasting)
sendromu
Toksoplazmoz (beyin)
Doğal seyir
HIV ile infekte olan tedavi edilmeyen bir
kişide ilk yıllarda %1-2/yıl, ondan sonra
%5/yıl AIDS gelişecektir.
İlk dekatta kümülatif risk %50’dir
HIV İnfeksiyonu Seyir
İlerleme Farklılıkları?
Kemokin reseptör polimorfizmi
CCR5 reseptör gen bölgesindeki 3p21 kromozomu
CCR5 geni 32. baz çiftinde delesyon için heterozigot
olanlarda hastalık ilerlemesi yavaş
Kısıtlı TCR repertuar mobilizasyonu hızlı
ilerleme(2-5 yıl); geniş repertuarda çoklu virus
özgül STL klonu uyarılmasında yavaş ilerleme
HLA
HLA B27, B57, B51 yavaş;
HLA A-23, B37 ve B49 hızlı
İlerleme Farklılıkları?
Primer infeksiyon sırasında VY durumu
yüksekse ilerleme hızlı
>14 gün süren primer infeksiyon
Klinik bulgu ve semptomların sayı fazlalığı
ve ağır olması
MSS tutulumu
TNF-:
Akut İnfeksiyon
Serokonversiyon
İnfeksiyöz mononükleoz benzeri tablo
1-6(2-8) hafta içinde %40-70 olguda
görülür , 10-15 gün sürer;
Asemptomatik olabilir
Antikorların ortaya çıkması 1 yıla kadar
uzayabilir
Serokonversiyon
(Akut HIV Sendromu)
Genel
Ateş
Farenjit
LAP
Baş ağrısı
Artralji/miyalji
Letarji
İştahsızlık/kilo kaybı
Bulantı/kusma/ishal
Nörolojik
Menenjit
Ensefalit
Miyelopati
Nöropati
Dermatolojik
Makulopapüler döküntü
Mukokutanöz ülser
Asemptomatik İnfeksiyon
HIV antikorları pozitiftir
Ortalama 3 yıl sürer
15 yıla kadar uzayan olgular vardır
CD 4 T lenfosit
400
Fırsatçı İnfeksiyonlar
H.zoster
Tüberküloz
300
200
100
50
Oral candida
PCP
Özafagial candida
Mukokutanöz herpes
Toxo, PML
Crpytococcosis
Crpytosporidium
, MAC,CMV
Çocukta Klinik Bulgular
Gelişme geriliği
Anemi
Rekürren bakteriyel infeksiyonlar
Persitan oral kandida infeksiyonu
İshal
Parotitis
İnterstisiyel pnömoni
Ensefalopati
LAP
Ateş
HIV enfeksiyonunda en sık semptom
Sık etyoloji
PCP,
M.avium-intracellulare
Bakteri pnömonileri
Sinuzit
Lenfoma
Kateter enfeksiyonu
İlaç ateş
CMV enfeksiyonu
Lenfadenopati
Diffuz lenfadenopati
aksiller, inguinal, servikal alanlarda sık
Genel LAP
Akute HIV enf
Mikobakteri, amntsr enf
Lenfoma
Kaposi sarkomu
Sifiliz, toxoplasmosis, Epstein-Barr virus
veya CMV
Kas iskelet sistemi
Septik artrit (insidens düşük): S.aureus
Reiter sendromu (GU veya
GIS infeksiyonu sonrası artrit,
uretrit/servisit, konjuktivit ve mukokutanöz lezyonlar)
Osteomyelit
Pyomyozit
Septik bursit
Solunum yolu belirti ve
bulguları
Bakterial sinuzit sık
Öksürük ve ateş :
A)CD4+ > 200 /l ve PA grafi:temiz : akut sinuzit, bronşit
B)CD4+ < 200 /l ve grafi:temiz : A+ PCP, tuberküloz, cryptococcosis,
CMV ve MAC infeksiyonu
C) PA grafi :infiltratlar(+):A+B+CAP
Dispne
PCP/PjP(en sık); bakteri pnömonisi, mantar veya mikobakteri infeksiyonu
• PjP-LDH, s-adenozilmetionin (Plazmada HPLC ile saptanır)
İnfeksiyon dışı: Akciğer lenfoması,AC Kaposi sarkomu, primer pulmoner
hipertansiyon, kardiomyopati
Pulmoner Belirti ve Bulgular
Öksürük
Nefes darlığı
Göğüs ağrısı
Ateş
Balgam çıkarma
Parankimal akciğer hastalığı
Diffüzyon kapasitesinde azalma
Bronkospazm
Plevral tutulum
Pulmoner İnfeksiyon
Fungus
Candida albicans
Coccidioides immitis
Cryptococcus
neoformans
Histoplasma capsulatum
Pneumocystis jiroveci
Virus
CMV
HIV
Bakteri
Mycobacterium
tuberculosis
Mycobacterium aviumintracellulare
S.pneumoniae
H.influenzae
L.pneumophila
Nocardia asteroides
AKCİĞER TUTULUMU:
RADYOGRAFİ
Normal
Hastalık yok
Pneumocystis carinii
pnömonisi
Dissemine fungal
infeksiyon
Fokal infiltrat
Pyojenik pnömoni
Tüberküloz
Cryptococcal pnömoni
P. carinii pnömonisi
Mediastinal adenopati
Tüberküloz/MAC
Lenfoma
İnterstisiyel infiltrat
Pyojenik pnömoni
Tüberküloz
Nonspesifik pnömonitis
Pleural effüzyon
Kaposi sarkomu
Pyojenik pnömoni
Tüberküloz
P.jiroveci(P. carinii)
P.jiroveci(P. carinii)
Candida+HSV
Kedi Tırmalaması
Hastalığı
Gastrointestinal belirti ve
bulgular
Oral ve farenks lezyonları
Pamukçuk: Candidia; ulserler:HSV, CMV; oral
hairy lekoplakia (dil epitelinin ağrısız
enfeksiyonu):EBV
Disfaji, odinofaji: Candidiasis, CMV
özofajiti(odinofaji+++, disfaji+)
Proktiti (CMV, Chlamydia, Sifiiliz)
Candida Özafajiti
İshal, Kilo Kaybı
Malabsorbsiyon
Mycobacterium
Isospora belli
Cryptosporidium
Herpes simplex virus
Cytomegalovirus
Enterik bakteriler
Microsporidia
Neoplazi
Hepatit ve Kolestaz
Mycobacterium
Cryptosporidium
Cytomegalovirus
Crytococcus neoformans
İlaca bağlı
Renal Tutulum
Akut renal yetmezlik
Nefrotik zedelenme
İskemik zedelenme
AIDS-ilişkili nefropati
Azotemi
Üremi
Hematolojik Sorunlar
Lenfopeni
Nötropeni
Trombositopeni
Anemi
Deri belirtileri
Makülopapular rash
molluscum contagiosum, sekonder sifiliz,
cryptococcosis, histoplasmosis, candidiasis, atipik
mikobakteri ve warts
Noduler
Basiller angiomatozis, MAC enf, Kaposi sarkomu
Vezikülopustuler lezyonlar
herpes simplex, varicella-zoster enf.
Enfeksiyon dışı: seboreik dermatit
Deri Tutulumu
Fungal
Tinea
cruris
pedis
diğer
Candida
genital
perianal
Bakteriyel
İmpetigo
Akneiform follikülit
Viral
HSV I-II
oral
genital
perianal
Varicella zoster
Human papilloma Virus
Molluscum contagiosum
Molluscum contagiosum
Herpes simpleks
Zona dermatomal dağılım
Angular chelitis
Seboreik dermatit
Eozinofilik dermatit
Kriptokokokoz
Ağız Bulguları
*
Diş absesi
Ülserasyon
Aftöz ülser*
Herpetik
Bakteriyel
Candidiasis**
Hairy lökoplaki
**
Hairy Cell Lökoplaki
Candida
HSV Dermatiti
Herpes Zoster
Herpes Zoster
Primer Sifiliz
Sekonder Sifiliz
Condylomata accuminata
Basiller Anjiomatozis
MSS belirtileri
Mental aktivite azalması
AIDS demans kompleksi(30-35%), depresyon,
erken PML
Değişmiş şuur seviyesi, bilinç bozukluğu
İlerlemiş AIDS demans kompleksi, cryptococcal
meninjit, Toxoplasma ensefaliti, CMV ensefaliti,
tuberkülz meninjiti ve HSV ensefaliti; ilaçalr,
hipoksemi, metabolik anormallikler
Santral Sinir Sistemi
Akut Ensefalit
Aseptik Menenjit
HIV-1 Başağrısı
AIDS Demansı
Asemptomatik İnfeksiyon
Fırsatçı İnfeksiyon
Primer SSS Lenfoması
Metastatik Lenfoma
Epileptik Nöbet
Periferik Sinir Sistemi
Akut Demiyelinizan Nöropati
Kronik Demiyelinizan Nöropati
Mononöropati
Mononöritis multipleks
Otonomik Nöropati
Sensoriyal Nöropati
Distal Sensoriyal Nöropati
Noninflamatuvar Miyopati
Polimiyozit
İntrakranial Kitle
Toxoplasma gondii
Progresif multifokal
lökoensefali
Nocardia astreoides
Cryptococcus
neoformans
Histoplasma
capsulatum
Candida albicans
Cytomegalovirus
HIV
HSV
Tümörler
Primer SSS tümörü
Kaposi sarkomu
Metastatik lenfoma
AIDS demans kompleksi: Bilateral periventriküler hiperintensite, subkortikal atrofi
Toxoplasma ensefaliti
Tokzoplazmozis
PML-Subkortikal beyaz cevherde yüksek sinyal
MSS Lenfoması
Cryptococcus neoformans
Göz
Molluscum Contagiosum
Herpes Zoster Oftalmikus
Herpes Simplex Keratiti
Bakteri Keratiti
Cytomegalovirus Retiniti ve optik nörit
Akut görme kaybı
CMV papilliti
VZV retiniti
Sekonder sifiliz
Cryptococcus meninjiti
Bakterial veya fungal endoftalmit
CMV Retiniti
HIV: Kanserler
Kaposi sarkomu
SSS non-Hodgkin lenfoma
Periferik non-Hodgkin lenfoma
Kaposi Sarkomu
Kaposi Sarkomu
Kaposi Sarkomu
Kaposi Sarkomu
Non-Hodgkin Lenfoma
HIV infeksiyonunda tanım
Özgül olmayan laboratuvar bulguları
Tam kan sayımı, lökosit formülü , ESH, CRP
CD4 hücre sayımı (N:750250/µl ; AIDS’te CD4+ <200
/µl veya total lenfositlerin %14 ‘ünden az, 200 altında
PCP riski artar )
RPR
Gecikmiş aşırı duyarlılığın kaybı
Radyoloji ve nükleer tıp çalışmaları
HIV TANI YÖNTEMLERİ
Spesifik HIV Antikor Tayini
HIV Antijen Tayini(p24)
Viral Genetik Maddenin Gösterilmesi
PCR, b-DNA…
ANTİ HIV ANTİKORLARIN
TESBİTİ
Tarama Testi
ELISA
Partikül Agglütinasyon testleri
Doğrulama Testi
Western Blot
Tarama ve Doğrulama Testi
İmmunofluorescent
Western Blot
-160
-120
env
p66
p55-
pol
-41
p31
p24-
gag
p18-
Nitroselüloz kağıda bağlanmış HIV’ e ait Antijenler
Western Blot & ELISA
Virüsle karşılaşma
ELISA
HIV-1/HIV-2
Tekrar
ELISA
Tarama
HIV-1/HIV-2
HIV-1
Western Blot
HIV-1 İnfeksiyonu
4-6 hafta sonra tekrar
HIV-2
ELISA
Klinik şüphe
varsa 3-6 ay
sonra test
Persistan infeksiyon
Bulaştırıcılık
HIV-2
Western Blot
HIV-2 İnfeksiyonu
Tedavi
Antiviral Tedavi Yararları
HIV ilişkili morbidite ve mortalitede azalma
Viral yükün uzun süreli baskılanması
Bağışıklık sistemi fonksiyonlarını koruma/yeniden
kazanma
Fırsatçı infeksiyonlarda azalma
Daha kaliteli yaşam
Yaşam süresinde uzama
Tedavinin amacı
CD4 T-hücreleri sayısını kan düzeyinde
200/μl üzerinde tutmak,
HIV viral replikasyonunu kan seviyesinde
ölçülemeyecek seviyeye getirmek
Fırsatçı enfeksiyonlara engel olmak
ART Sorunları
Çoklu ilaç tedavisi
Uzun süreli tedavi
Direnç sorunu
Antiretroviral ilaçların doz atlanmadan alınması
gerektiği hastaya çok iyi bir şekilde izah
edilmeden AIDS tedavisine başlanmamalıdır.
Gelişen direnç ömür boyu kalır
Yan etki
Pahalı
Antiretroviral İlaçlar
Nukleozid RT inhibitorleri
Zidovudine (ZDV,AZT) *
Didanosine (ddT)
Zalcitabine (ddC)*
Abacavir
Stavudine (d4T)
Lamivudine (3TC)
Non-nukleozid RT
inhibitorleri
Nevirapine ,
Efavirenz ,
Delavirdine
Loviride
Nukleotid RT inhibitor
Adefovir
Proteaz inhibitorleri
Saquinavir ,
Ritonavir,
İndinavir
Nelfinavir
Fuzyon inhibitorleri
Enfuvirtide
İntegraz inhibitörleri
Raltegravir
Maturasyon inhibitörleri
Bevirimat
HIV RNA & CD4+ T Hücre
düzeylerinin Tedavi Kararı için
Takibi
Akut HIV enfeksiyonu tanısı
Yeni tanı konan HIV enfeksiyonlu kişinin
değerlendirilmesi
Tedavisiz takip edilen hastanın her 3-4 ayda bir takibi
Başlangıç tedavisinden hemen önce
Başlangıç tedavisinden 2-8 hafta sonra
Tedavide olan hastada her 3-4 ayda bir
Klinik endikasyon durumları
Kombinasyon tedavisi
NNRTI veya PI veya Int I + ikili NRTI
Tercih:
• Efavirenz veya Atazanavir+Ritonavir/Darunavir+Ritonavir veya
Raltegravir + [Tenofovir+Emtrisitabin]
ART tedaviyi etileyecek durumlar:
lipid profili ,KC/böbrek hast, gebelik (efavirenz verilmez, D
grubu), HIV durumu( CD4:kadın >250, erkek>400 ise
nevirapin verme), ARR direnç durumu, ilaç etkileşimleri
Tedavi endikasyonları
CD4 T-hücre sayısı 350/μl’in altında
CD4 , 350-500 ve yıllık CD4 azalması 100’den fazla ise
Hastada semptomatik HIV enfeksiyonu varsa
Gebe kadın
HBV koenfeksiyonu(HBV tedavisi endikeyse)
HIV ilişkili nefropati; HIV ilişkili trombostopeni
“Nörokognitif” eksiklik; yüksek kardiyovasküler hastalık
riski
>50 yaş
Tedavi ertelenirse yakın takip( 3 ayda bir laboratuvar :CD4 ve klinik
değerlendirme: pamukçuk, kilo kaybı)
HIV negatif eşine bulaşmayı önlemek için
İnfeksiyonların Tedavisi
P.jiroveci(carinii )
T.gondii
C.neoformans
Candida spp.
H. simplex
H. zoster
CMV
Salmonella
Shigella
Cryptosporidium
TMP-SMZ, Pentamidin
Sulfadiazin + Primetamin
Amfoterisin B + Flusitozin
Amfoterisin B, Flukonazol,
Kaspofungin
Asiklovir
Asiklovir
Gansiklovir
Uygun antibiotik
Uygun antibiotik
Nitazoksanid, Paramomisin
Kemoprofilaksi
PCP (CD4< 200 mm3)
HSV
VZV
Tüberküloz
Toxoplasmosis
TMP-SMZ, Pentamidin (aerosol)
Asiklovir
VZIG (Temastan sonra 96 saat içinde)
İNH(9 ay)(PPD < 5mm veya aktif TB ile
temas)
TMP-SMZ
(CD4< 100 mm3)
MAC
(CD4 < 50 mm3)
Rifabutin, azitromisin
Korunma
“Bilmek en iyi korunma yoludur”
HIV dış şartlara duyarlıdır: hücreden yoksun bir
materyelde 56 °C’de kısa sürede ;hücreden zengin bir
materyelde ise 10-30 dakikada inaktive olur.
Virus kan ve sperm sıvısı içinde yuvalanmadıkça
çok çabuk ölür. Yiyecekler, tabak, kaşık, çatal vs
bulaşma aracı değildir.
1/10 sulandırılan sodyum hipoklorit, %50 alkol, %0.5
lysol veya formaldehyde, %0.3 H2O2 , gluter aldehid
etkili dezenfektan maddelerdir
Korunma
Tek eşlilik, aksi halde cinsel temasta
mutlaka
kondom kullanılması
IV ilaç bağımlıları ortak injektör kullanmamalı
Hastaya kullanılacak her türlü alet steril
olmalıdır: diş hekimi aletleri, endoskop, göz içi
basınç aletleri, bronkoskop
Manikür, pedikür aletleri, dövme yapmada,
kulak delmede vs. kulanılan aletler kuru ısıda
170 °C’de bir saat steril edilmeli
Hasta kanı veya vücut sıvıları ile, ör. sivilce
sızıntısı ile ancak eldivenle temas etmelidir.
HIV’ da RİSK
En yüksek risk
İğne ile geniş , derin delik oluşması
Alette görülebilir kan olması
İğnenin hastanın arter ya da venine uygulanmış
olması
Yüksek titrede HIV içeren kaynak
• İlerlemiş AIDS,
• Primer HIV enfeksiyonu,
• Yüksek veya artan viral yük veya düşük CD4 sayısı
HIV’ da RİSK
Artmış risk
Fazla miktarda kanla temas
HIV miktarı yüksek kanla temas
Artmamış risk
Ne fazla miktarda kanla
Ne de yüksek titrede HIV içeren kanla temas
(örn, asemptomatik HIV enfeksiyonlu hastaya
uygulanan iğneyle temas)
Temas sonrası HIV
profilaksisi
Temas durumu (EC:exposure code)
Bütünlüğü bozulmuş deri, mükoz membran: Küçük hacim
(EC1); Büyük hacim EC2
Perkütan: Az ciddi:EC2; Daha ciddi(pozitif hasta kanı
bulaşmış iğne batması):EC3
Kaynak durumu
Kaynak bilinmiyor, HIV negatif, HIV pozitif(düşük
titre:SC1; yüksek titre SC2)
Profilaksi , temas sonrası tercihen 2 saat, en geç 3672(?) saat içinde başlanır; 4 hafta verilir
Temas sonrası mesleki
maruziyet
EC
SC
Profilaksi
1
1
Temel rejim kullanılabilir
1
2
Temel rejim kullanılır
2
1
Temel rejim kullanılır
2
2
Genişletilmiş rejim kullanılır
3
1 veya 2
Genişletilmiş rejim kullanılır
1,2,3
Bilinmiyor Temas riskli ise temel rejim
kullanılabilir
Profilaksi rejimleri
Temel rejim:
Zidovudin+Lamivudin veya
Emtrisitabin+Tenofovir ;
Alternatif: Stavudin+Lamivudin
Genişletilmiş rejim:
Temel rejim+lopinavir/ritonavir;
Alternatif: atazanavir+ritonavir veya
fosamprenavir+ritonavir veya efavirenz
(gebeler hariç)