T.C
SAĞLIK BAKANLIĞI
ŞİŞLİ ETFAL EĞİTİM VE ARAŞTIRMA HASTANESİ
AİLE HEKİMLİĞİ KOORDİNATÖRLÜĞÜ
Koordinatör: Doç. Dr. Yüksel ALTUNTAŞ
ŞİŞLİ ETFAL EĞİTİM VE ARAŞTIRMA HASTANESİ'NDE
ÇALIŞAN KADIN SAĞLIK PERSONELİNİN
SERVİKS KANSERİNE İLİŞKİN BİLGİ DÜZEYİNİN VE
FARKINDALIĞININ ARAŞTIRILMASI
Uzmanlõk Tezi
Dr. Ali Galip Dönmez
İstanbul-2007
İÇİNDEKİLER
1) Teşekkür
2
2) Kõsaltmalar
3
3) Giriş ve Amaç
5
4) Genel Bilgiler
8
5) Gereç ve Yöntem
36
6) Bulgular
38
7) Tartõşma ve Sonuç
51
8) Özet
57
9) Kaynaklar
58
10) Anket Formu
65
1
TEŞEKKÜR
Aile Hekimliği dalõnda aldõğõm ihtisas eğitimim süresince Şişli Etfal Eğitim ve Araştõrma
Hastanesi’nde yaptõğõm rotasyonlarõmda kliniklerinde asistan olarak çalõşmaktan ve eğitim
almaktan gurur duyduğum, başta Aile Hekimliği Koordinatörü ve Endokrinoloji ve Metabolizma
Kliniği Şefi Doç. Dr. Yüksel ALTUNTAŞ olmak üzere, 1.Çocuk Kliniği Emekli Şefi Uzm. Dr.
Nimet KAYAALP, 2. Çocuk ve Yenidoğan Kliniği Şefi Prof. Dr. Asiye NUHOĞLU, 3. Çocuk
Kliniği Şefi Doç. Dr. Feyzullah ÇETİNKAYA, 4. Çocuk Kliniği Emekli Şefi Uzm. Dr. Tülay
OLGUN, 2. Kadõn Hastalõklarõ ve Doğum Kliniği Şefi Op. Dr. Naile İnci DAVAS, 2. Genel
Cerrahi Kliniği Emekli Şefi Prof. Dr. Adnan İŞGÖR ve Psikiyatri Kliniği Şefi Doç. Dr. Oğuz
KARAMUSTAFALIOĞLU’na; bu bölümlerde birlikte zevkle çalõştõğõm tüm meslektaşlarõma
ve yardõmcõ sağlõk personeline; tez çalõşmalarõmõ yaptõğõm Hipertansiyon ve Lipid
Metabolizmasõ Bozukluklarõ Polikliniği’ nde çok kõymetli yardõmlarõnõ ve sürekli desteğini
gördüğüm, çalõşma tarzõnõ örnek aldõğõm Uzm. Dr. Levent N. AYDIN’a ve bu ünitedeki diğer
dostlarõma; anket formunun oluşturulmasõnda ve tez boyunca yardõmõnõ esirgemeyen Op. Dr.
Ahmet VAROLAN’a; tez çalõşmalarõm esnasõnda geçirdiğim hastalõk boyunca ve tezimin
hazõrlanmasõ esnasõnda yardõmlarõnõ, desteklerini ve hatta evlerini benden esirgemeyen Uzm. Dr.
Alaattin KESİM ve eşi Uzm. Dr. Belgin Eroğlu KESİM’e; ihtisas eğitimimin son 1 yõlõnda
tanõdõğõm ve bundan onur duyduğum Uzm. Dr. Nedim POLAT ve Uzm. Dr. Mecdi Gürhan
BALCI’ya; gösterdikleri yakõnlõkla bir aile gibi kaynaşmamõzõ sağlayan değerli Aile Hekimliği
asistanõ arkadaşlarõma; duyduklarõ sevgi ve güveni tüm hayatõm boyunca hiç yorulmadan
hissettiren, bugünlere gelebilmemdeki en büyük etken olan canõm babama, sevgili anneme ve
biricik kardeşim Aslõ’ya teşekkür ederim.
Dr. Ali Galip Dönmez
2
KISALTMALAR
Pap Smear:
Papanicolaou Smear
HPV:
Human Papilloma Virus
T-zone:
Transformasyon bölgesi
SCJ:
Skuamo-kolumnar bileşke
(Squamo-columnar Junction)
CIN:
Servikal İntraepitelyal Neoplazi
Cervical Intraepithelial Neoplasia)
HIV:
(İnsan İmmün Yetmezlik Virüsü
(Human Immunodeficiency Virus)
DES:
Dietilstilbestrol
DNA:
Deoksiribonükleik Asit
ORF:
Açõk Okuma Kõsmõ
(Open Reading Frames)
FIGO:
Uluslararasõ Kadõn Doğum ve Jinekoloji Federasyonu
(International Federation of Gynecology and Obstetrics)
LEEP:
Loop Elektrocerrahi Eksizyon Prosedürü
(Loop Electrosurgical Excision Procedure)
ACOG:
Amerikan Obstetrik ve Jinekoloji Koleji
(American College of Obstetrics and Gynecology)
ABD:
Amerika Birleşik Devletleri
IUAC:
Kanser Karşõtõ Uluslar arasõ Birlik
(The International Union Against Cancer)
WHO:
Dünya Sağlõk Örgütü
(World Health Organisation)
ASCUS:
Önemi belirsiz atipik yassõ epitel hücreleri
(Atypical Squamous Cells of Undetermined Significance)
LGSIL:
Düşük derecede skuamöz intraepitelyal lezyon
(Low-Grade Squamous Intraepithelial Lesion)
3
HGSIL:
İleri derecede skuamöz intraepitelial lezyon
(High-Grade Squamous Intraepithelial Lesion)
AGUS:
Önemi bilinmeyen atipik glanduler hücreler
(Atypical Glandular Cells of Undetermined Significance)
FDA:
Merkezi İlaç Kurulu
(Federal Drug Administration)
ŞEEAH:
Şişli Etfal Eğitim ve Araştõrma Hastanesi
4
GİRİŞ VE AMAÇ
Jinekolojik kanserler kadõnõn genital organlarõnõn malign hastalõklarõdõr. Bu grupta
başlõca endometrium, serviks ve over kanserleri yer alõr. Serviks kanseri genital kanserler içinde
erken tanõsõ mümkün olan bir kanser türüdür. Predispozan faktörler ve risk faktörleri gayet iyi
bilindiği için tedavisi de büyük ölçüde mümkündür. Jinekolojik kanserler arasõnda tüm dünyada
ikinci, gelişmekte olan ülkelerde ise ilk sõrada yer alan serviks kanseri erken dönemde teşhis
edilmediği takdirde mortalitesi çok yüksek olan bir kanserdir (1).
Serviksin en sõk görülen kanseri skuamöz hücreli karsinomdur. Histolojik olarak büyük
hücreli keratinize, büyük hücreli non-keratinize ve küçük hücreli tipleri vardõr (2). Serviks
kanseri için ilk ilişki yaşõnõn küçük olmasõ (<16 yaş), multipl seksüel partner, sigara içimi, õrk,
yüksek parite ve düşük sosyo ekonomik düzey gibi birçok risk faktörü vardõr (3). Servikal kanser
tedavisinde cerrahi, radyoterapi ve kemoterapi uygulanmaktadõr. Prognozu belirleyen en önemli
faktör erken tanõdõr ve önerilen sõklõkta muayene yaptõrõldõğõ takdirde vakalarõn %90’õndan
fazlasõnõ erken dönemde yakalamak mümkündür (4).
İnvazif serviks kanseri görülme oranlarõ toplumlarda etken olan çeşitli faktörlere
bağlõdõr. Bu faktörlerden en önemlisi, o toplumda yeni tarama yöntemlerinin yaygõn bir şekilde
organize olmasõ ve halkõn bu yöntemleri benimseyip katõlmasõdõr. Zira birçok gelişmiş ülkede
dahi halkõn bazõ kesimleri bu yöntemleri benimsememekte ve uygulamaya katõlmamaktadõr (5).
ABD’de her yõl yaklaşõk 16.000 kadõna servikal kanser tanõsõ konulmakta ve yaklaşõk
4.800’ ü bu hastalõktan ölmektedir (6). ABD’de servikal kanser daha önceki yõllarda kadõnlarõn
kanserden ölüm nedeninin birinci sõrasõnda iken, şimdi 13. sõrada yer almaktadõr. ABD’de
servikal kanser mortalitesinin son 50 yõlda %70 oranõnda azalmasõ büyük ölçüde pap smear
testinin tanõtõlmasõna yorulabilir (7).
Avrupa Birliği’nde şu anda en yüksek servikal kanser insidansõ yüzbinde 19 kişi ile
Portekiz’de ve en düşük insidans ise yüzbinde 4 ile Lüksemburg’da görülmektedir. Mortalite
oranlarõ ise Danimarka, Avusturya ve Portekiz’de yüzbinde 6-7 kişi ile en yüksek, Lüksemburg
ve Finlandiya’da yüzbinde 1 kişi ile en düşüktür (8).
Türkiye’de ise Sağlõk Bakanlõğõ’nõn 1999 yõlõ verilerinde 25.942 kanser olgusunun
olduğu, bunlarõn yaklaşõk %30,38’ini kadõnlarõn oluşturduğu bildirilmiştir. Yine aynõ yõla ilişkin
5
verilerde, kadõnlarda en sõk görülen dört kanser meme, mide, deri, kolon kanseri, en sõk görülen
jinekolojik kanser ise serviks kanseridir (9).
Aydõn ve arkadaşlarõnõn yaptõklarõ çalõşmada ise toplam kanser olgularõnõn %46,16’sõnõn
kadõnlarda görüldüğü saptanmõştõr. Kadõn genital sistem kanserlerinin toplumdaki kanserlerin
%5,59’unu oluşturduğu, kadõnlardaki en sõk beş kanserin ise meme, deri, gastrointestinal sistem,
kadõn genital sistemi, hematopoetik sistem kanserleri olduğu gözlenmiştir. Bu çalõşmada kadõn
genital sisteminde en sõk görülen malign tümör korpus uteriye (%40,2) ait iken, serviks
kanserleri (%29,4) ikinci sõklõktadõr (10).
Papanicoloau’nun servikovajinal sitolojiden tanõda yararlanõlabileceğini göstermesinden
bu yana ve özellikle son 40 yõl içinde birçok ülkede tarama programlarõ geliştirilmiş, bu sayede
klinik olarak invazif servikal kanser insidansõnda önemli derecede azalma kaydedilmiştir. Pap
smear testiyle servikal kanser taramasõ, servikal intraepitelial neoplazi ile erken invazif hastalõk
tanõsõnõ artõrarak, servikal kanser insidansõnõ ve mortalitesini azaltmõştõr. Dünyanõn hiçbir yerinde
aktif bir tarayõcõ program olmadan servikal kanser insidansõ ve mortalitesi azalmamõştõr (1,11).
Avrupa’da yõllar içinde serviks kanseri ölümleri bir düşüş eğilimi göstermektedir (10).
Milli organize servikal tarama programlarõ İsviçre, Finlandiya, Danimarka, Hollanda ve Birleşik
Krallõk’ta bulunmaktadõr. Eğer bütün kadõnlar servikal tarama programlarõna katõlõrsa ve bütün
bulunan lezyonlar yeterince takip edilirse, her 3 yõlda bir yapõlan pap smearin populasyonda
servikal kanseri %90 önleyeceği kabul edilmektedir. Bu yüzden tarama programlarõnõn yüksek
oranda kabulü ve organizasyonu bu sonuçlara ulaşmak için gereklidir (8).
ABD’de invazif serviks kanseri oranõ erken tanõ yöntemleri sayesinde son 45 yõlda
yüzbinde 23’den yüzbinde 9’a, serviks kanserine bağlõ mortalite de yüzbinde 15’den yüzbinde
3’e düşmüştür. Bu süre zarfõnda in situ serviks kanseri oranõ yüzbinde 1’lerden yüzbinde 29’a
çõkmõştõr (5).
Türkiye’de ise toplum düzeyinde pap smear tarama programõ mevcut değildir (1).
Hastane ve dispanserlerin Kadõn Doğum polikliniklerine veya muayenehanelere çeşitli
nedenlerle başvuran kadõnlar içinde, hastayõ gören doktorun insiyatifine göre, görünen lezyonu
olan veya risk grubu sayõlabilecek kadõnlardan, daha seyrek olarak da hiçbir gözüken sorunu
olmadõğõ halde, kontrol amacõyla pap smear alõnmaktadõr. Daha nadir olarak kadõn kendisi,
duyduklarõnõn ve okuduklarõnõn etkisinde kalarak vaginal smear aldõrmak üzere hekime
başvurmaktadõr (5).
6
Eskişehir Osmangazi Üniversitesi’nde Kadõn Hastalõklarõ ve Doğum Anabilim Dalõ
polikliniğine 2 Ocak 2002- 1 Şubat 2002 tarihleri arasõnda başvuran 205 kadõn üzerinde yapõlan
bir çalõşmada, kadõnlarõn %72,2’si Pap smearõ duyduklarõnõ ve yaptõrdõklarõnõ, %2,9’u
duyduklarõnõ ama yaptõrmadõklarõnõ belirtirken, %24,9’u ise duymadõklarõnõ bildirmiştir.
Araştõrmaya göre pap smearõ duyma ve yaptõrmõş olma durumu yaş, öğrenim, il merkezinde
yaşama, evlilik süresi ve gebelik sayõsõ ile artmaktadõr (1).
Toplumda yaygõn olarak görülen serviks kanserine bağlõ kadõn ölümleri kadõnlarõn
bilinçlendirilmesiyle azaltõlabilir. Bununla birlikte, bir toplumdaki kadõn popülasyonu içinde
serviks kanseri hakkõnda bilgi düzeyi en yüksek ve en bilinçli kesimin kadõn sağlõk çalõşanlarõnõn
olmasõ beklenebilir. Fakat, Tarwireyi ve arkadaslarõnõn 2003 yõlõnda yaptõklarõ bir çalõşmada
elde ettikleri veriler bunun aksini göstermektedir. Bu çalõşmada sağlõk çalõsanlarõnõn serviks
kanserleri konusundaki bilgi, inanç ve Pap smear testi yaptõrma davranõslarõ incelenmiş, sonuç
olarak sağlõk çalõsanlarõnõn serviks kanserleri ile ilgili risk faktörlerine yönelik bilgilerinin
yetersiz oldugu ve çalõşanlarõn % 86.6’sõnõn HPV’nin (Human Papilloma Virus) serviks
kanserleri için risk faktörü oldugunu bilmedikleri saptanmõstõr. Aynõ çalõsmada, sağlõk
çalõsanlarõnõn %81.7’sinin ise Pap smear testi yaptõrmadõklarõ belirlenmistir (12).
Biz bu çalõşmada Şişli Etfal Eğitim ve Araştõrma Hastanesi’nde çalõşan kadõn sağlõk
personelinin serviks kanseri, serviks kanserinin risk faktörleri ve serviks kanserinden korunma
yöntemleri ile ilgili bilgi düzeylerini; bu kanser türünden korunmada ve erken teşhiste hayati
önemi olup, rutin olarak önerilen jinekolojik muayene ve pap smear konusundaki tavõr ve
alõşkanlõklarõnõ sorgulamayõ amaçladõk.
7
GENEL BİLGİLER
SERVİKS KANSERİ
Serviksin klinik değerlendirmeye açõk bir internal genital organ olmasõ sebebiyle
servikal maligniteler gerek tarama yöntemleri ve gerekse anormal belirtilerin erken dönemde
incelenmesi ile kolaylõkla tanõnõrlar. Erken tanõ ve tedavi şansõ başka hiçbir kanserde serviks
kanserinde olduğu kadar yüksek değildir (13).
Serviks kanseri vajina yüzeyini döşeyen dokuyla serviksin iç yüzeyini döşeyen dokunun
kesiştiği transformasyon zonu (değişim bölgesi) adõ verilen bölgede başlayan bir kanser türüdür.
Serviksin premalign ve malign yassõ epitel lezyonlarõnõn %80-85’i transformasyon bölgesinden
(T-zone) kaynaklanõr. Diğerleri T-zone dõşõnda orijinal yassõ epitelden köken alõr (13).
Endoserviks mukus salgõlayan hücrelerden zengin stroma üzerinde yer alan tek katlõ
silindirik epitel ile, ektoserviks ise yoğun fibröz stroma üzerinde yer alan çok katlõ yassõ epitel ile
örtülüdür. Bu iki epitelin karşõlaştõğõ sõnõrda histolojik bir geçiş bölgesi vardõr (5). Bu sõnõra
"squamo-columnar junction" (SCJ) adõ verilmektedir. Buraya transformasyon (değişim) bölgesi
adõ verilmesinin nedeni bu bölgede birbirinden farklõ bu iki hücre türünün komşu olmasõ ve
değişik yapõlarõ nedeniyle sürekli birbirleriyle geçimsiz olmalarõdõr (14).
Üreme çağõndaki kişide SCJ daha çok ekzoservikal olup gözle görülebilmesine karşõn,
lokalizasyonu hayat boyu değişime uğrayabilir (15). Bu bölge statik anatomik bir yer değildir
(16). Aksine bu bileşke; puberte, hamilelik, menapoz ve hormonal uyarõlma olaylarõna yanõt
veren dinamik bir noktadõr (17). Kadõn genital traktusunun alt kõsmõ Müller Kanalõnõn füzyonu
ile oluşur ve ürogenital sinüs ile birleşir. Füzyona uğrayan Müller Kanalõ vajen üst kõsmõ ve
serviksi oluşturur. Serviks silindirik epitelle örtülürken, vajen alt kõsmõ skuamoz epitel ile
örtülüdür. Fetal hayatõn 4. ayõnda, çok katlõ epitel vajen üst kõsmõ ile eksoservikste silindirik
epitelin yerini alõr. İntrauterin dietilstilbestrol ile karşõlaşanlarda ise bu değişim olmamaktadõr
(16).
Matür bir dokunun yerini başka bir matür dokunun almasõna “metaplazi” denir (5).
Servikste squamoz epitel, silindirik epitelin üzerini örtmeye eğilimlidir. Böylece silindirik
epitelin üzerini örten veya yerini alan bu yeni epitele "skuamöz metaplazi" adõ verilir. Bu
8
bölgeye "normal transformasyon zonu" denir ve genellikle silindirik epitel vajen asidik ortamõna
maruz kaldõğõnda ortaya çõkar (13). Reprodüktif çağda sõk görülen bu metaplazi, intrauterin
hayatta, menarştan sonra ve ilk gebelikten sonra çok hõzlõdõr (16).
Transformasyon zonu mitotik aktivitesi çok fazla olduğu için mutajenik ve karsiyojenik
etkilere çok hassastõr (5). Bazen bu bölgede HPV enfeksiyonlarõ, servikal intraepitelyal neoplazi
(CIN) ve invazif kanser gelişebilmektedir. Patolojik olay varsa zon "anormal transformasyon
zonu " adõnõ alõr (15). Metaplazi dõş çevre faktörlerinin kötü olduğu durumlarda (karsinojenik
faktörler) normal gelişme sürecinden saptõrõlõrsa atipik metaplazi ortaya çõkar. Organizmanõn
savunma reaksiyonlarõ yeterli ise atipi daha ileri devrelerine ulaşamaz. Atipik metaplaziye
organizmanõn savunma reaksiyonlarõ yetersiz kalõrsa öncü kanser lezyonlarõ ortaya çõkar, bundan
sonra invaziv kansere dönüşme kolaylaşõr (5, 17, 18).
Değişim bölgesinde her iki hücre türü de sõnõrlarõnõ genişletme çabasõndadõr ve bu
nedenle bu kesişim bölgesinde adeta "savaş" halindedirler. Bölgede sürekli bir yõkõm-yenilenme
söz konusudur. Bu esnada sürekli olarak bazõ hücreler atõlõr ve yenisiyle değiştirilir. İşte pap
smear incelemesi bölgedeki hücrelerin buradan muayene esnasõnda alõnõp mikroskop altõnda
incelenmesidir. Serviks kanseri sõklõkla ilk önce değişim bölgesinden başladõğõndan bu bölgeden
toplanan hücrelerin mikroskopla incelenmesi bize değerli bilgiler verir. Buradan toplanan
hücrelerin mikroskop altõndaki yapõsal özelliklerine bakarak hücrelerin normal yenilenme
sürecinde mi olduğu, hücrelerde kanserleşme eğilimi olup olmadõğõ belirlenebilir ve ileri
durumlarda kanserleşmiş hücrelerin kendisi gözlenebilir (5).
1) SERVİKS KANSERİNİN RİSK FAKTÖRLERİ
Yõllardõr serviks kanserinin risk faktörleri araştõrõlmaktadõr. Bakirelerde servikal
neoplazinin gözlenmemesi etiyolojik ajanõn koitus ile geçen bir etken olabileceğini
düşündürmektedir (13). Epidemiyolojik çalõşmalar da serviks kanserinin cinsel yolla geçen bir
hastalõk türü olduğunu göstermektedir (14). Serviks kanserinin cinsel yolla bulaşan bir hastalõk
olduğunu ilk defa, rahibelerde serviks kanseri oluşmadõğõnõ gözleyen Rigoni-Stern 1842’de öne
sürmüştür (5). E. Novak bir rahibede ilk defa serviks kanseri teşhis ettiğinde son derece
şaşõrdõğõnõ, fakat daha sonra bu kõzõn manastõra gelmeden önceki yaşamõnõn çok farklõ olduğunu
öğrendiğini anlatmaktadõr (5).
9
Monogamik yaşamõn ağõr bastõğõ müslüman ülkelerde, Yahudiler’de ve düzenli dini
eğitim yapan Katoliklerde serviks kanseri daha az görülmektedir (5).
Müslümanlarda ve Yahudilerde insidansõn düşük oluşu sünnet ve aile bütünlüğü
kavramõnõ düşündürmektedir (15).
Epidemiyolojik bilgilere göre adölesanlar risk altõndadõr. Bunun nedeni adölesanlardaki
aktif metaplazi olabilir. Servikal glandular epitelin yassõ hücreli epitele dönüşümü sõrasõnda
karsinojenin serviksle etkileşim riski artmaktadõr. Metaplazi tamamlandõğõnda serviks artõk risk
altõnda değildir (19). Bundan dolayõ, ilk cinsel ilişki yaşõ azaldõkça ileriki yaşlarda bu kansere
yakalanma olasõlõğõ artmaktadõr. Partner sayõsõ altõ ve altõnõn üstünde olduğunda veya 15
yaşõndan önce cinsel aktiviteye başlandõğõnda risk 10 kat artmaktadõr (20, 21, 22). Ayrõca
kadõnõn eşinin birlikte olduğu kadõn sayõsõnõn fazla olmasõ da enfeksiyon riskini artõrdõğõ için
önemli bir risk faktörüdür(13). Daha önce servikal kanserli bir kadõnla evli olan erkeklerin
eşlerinde neoplazi gelişme riski yüksektir. Kadõnõn eşi evlilik dõşõnda 15 veya daha fazla partnere
sahipse kadõnda risk 7,8 kat artmaktadõr (16). Bu, kocalarõn kaptõğõ enfeksiyöz ajanla ve
hanõmõnõn bu ajana maruziyet süresiyle ilişkili olabilir (19). Bu da cinsel yolla bulaşan
enfeksiyonlarla daha uzun süre temasa bağlõdõr. Cinsel geçişli enfeksiyonlardan en popüler olanõ
HPV’dir . Yapõlan çalõşmalar eşi dõşõnda özellikle hayat kadõnlarõ ile birlikte olan erkeklerin
eşlerinde serviks kanseri riskinin arttõğõnõ göstermektedir (20, 21, 23).
Cinsel aktivite serviks kanserine ait risk faktörleri arasõnda en önde yer almaktadõr.
Çünkü hastalõk evli kadõnlarda, genç yaşta evlenenlerde ve çok fazla cinsel ilişkide bulunanlarda
fazla görülmektedir. Kamaluddin'in 1999 yõlõnda serviks kanserli kadõnlar arasõnda yaptõğõ
retrospektif çalõşmada hastalarõn %64’ünün 20 yaşõndan önce evlendiği ve % 58’ inin 4' ten fazla
gebeliğinin olduğu tespit edilmiştir (26). Türkdemir 2003 yõlõnda yaptõgõ araştõrmada kadõnlarõn
birden fazla partnerinin olmasõnõn serviks kanseri risk puanõnõ anlamlõ düzeyde artõrdõğõnõ
saptamõştõr (27).Özellikle 20 yaşõndan önce ilk cinsel ilişkinin önemli bir risk faktörü olduğu ve
birden fazla kişi ile cinsel ilişkinin belli bir oranda serviks kanserlerinin oluşumuna katkõda
bulunduğu yapõlan araştõrmalarla ortaya konmuştur (20, 21, 24, 25). İlk cinsel temasõnõ 18
yaşõndan önce yapan kadõnlar, ilk cinsel temaslarõnõ 22 yaşõndan sonra yapan kadõnlar ile
kõyaslandõğõnda CIN 1-2’ye yakalanma riskleri 2,3 ve CIN 3’e yakalanma riskleri 2,4 misli
artmaktadõr (5).
10
Serviks kanserinde etkili risk faktörleri arasõnda hayat kadõnlarõ, çok eş değiştiren
kadõnlar, kötü hijyenli kadõnlar ve düşük sosyoekonomik seviye bulunmaktadõr. Gelişmekte olan
ülkelerde serviks kanserlerinin düşük sosyoekonomik durumla ilişkili olduğu, bu nedenle
hastalõğõn gelir düzeyi düşük kadõnlarda daha fazla görüldüğü bildirilmektedir. Sosyo-ekonomik
durumun kötü olmasõnõn bireylerin hijyene ilişkin davranõşlarõnõ olumsuz etkilediği kadar sağlõk
kurumlarõna gitme alõşkanlõğõnõ da olumsuz yönde etkilediği belirtilmektedir (20, 22, 28). Ayrõca
kişinin sosyal güvencesinin olmamasõ koruyucu sağlõk hizmetlerinden yararlanmasõnõ ve tarama
testlerini yaptõrmasõnõ olumsuz yönde etkileyerek serviks kanserleri görülme sõklõğõnõ
arttõrabileceği belirtilmektedir (29, 30).
Carrasquillo ve Pati 2004 yõlõnda Amerika Birleşik Devletleri’nde yaşayan 18-70 yaş
arasõ 3.622 göçmen kadõn ile yaptõklarõ çalõşmada kadõnlarõn sağlõk güvencesi olmamasõnõn Pap
smear testi yaptõrmayõ etkileyen önemli bir değişken olduğunu saptamõşlardõr (29).
Yaş ile hastalõğõn derecesi arasõnda da ilişki vardõr. Serviks kanseri görülme yaşõ genel
olarak 20-80 yaş gibi geniş bir yelpazeye yayõlõr. Displaziler 20-34 yaş grubunda, karsinoma in
situ ise en sõk 25-40 yaş grubunda görülür. Mikroinvazif kanserler 45-54 yaşlarõ arasõnda, klinik
kanserler ise sõklõkla 65-69 yaşlarõ arasõnda görülür (5).
Servikal kanser insidansõ siyahlarda beyazlara oranla 2 kat daha fazladõr ve mortalite
oranõ yaklaşõk 2,4 defa artmõştõr. Koyu esmerlerden Amerikalõ Kõzõlderililerde ve Havai
toplumlarõnda servikal kanser oranlarõnõn yükseldiği gözlenmektedir (31).
İmmünsüpresyon servikal kanser riskini büyük ölçüde artõran bir durumdur.
İmmünsüpresif ilaç kullanan renal transport hastalarõ ve HIV pozitif tüm hastalar bu gruba
dahildir (32, 33). Özellikle son yõllarda ciddi bir sorun haline gelen HIV (Human
Immunodeficiency Virus) serviks kanserinin etiyolojisinde tartõşõlmaktadõr. HIV pozitif
olgularda patolojik sitolojik bulgu 10 misli daha fazla bulunmuştur. Risk hastadaki
immunosüpresyonun derecesine bağlõdõr (5).
Multiparlarda serviks kanseri riskinin arttõğõnõ bildiren çalõşmalar bulunmaktadõr. Çok
doğum yapan kadõnlarda hipertrofiye olmuş serviksin silindirik epitelinin portioya dönmesi ve
erken yassõ epitel metaplazisi gelişmesinin, risk artõşõnda sorumlu olabileceği öne sürülmektedir
(5).
Daha az sõklõkta görülen; anne karnõnda iken dietilstilbestrole (DES) maruz kalma
sonucunda oluşan hücre tipleri de servikal kanserle ilişkilendirilmiştir (14).
11
Sigara içmek, pelvik radyasyon, immün yetmezlik, oral kontraseptifler, diyette betakaroten eksikliği ve C vitaminin az alõnmasõnõn da serviks kanseri riskini artõrdõğõ
bildirilmektedir (5, 14). Sood 1991 yõlõnda yaptõğõ araştõrmada serviks kanserleri ve sigara içme
alõşkanlõğõ arasõndaki ilişkiyi belirlemek amacõ ile 1977-1990 yõllarõnda yayõnlanan olgu kontrol
araştõrmalarõnõ incelemiş, sigara içen kadõnlar arasõnda serviks kanserlerinin %42-46 arttõğõnõ
belirlemiştir (34). Sigara içimine bağlõ serviks kanseri riskinin kontrol grubuna göre 2-3 kat
arttõğõ çalõşmalarla gösterilmiştir (35). Sigara içimi ve HPV enfeksiyonu birlikteliğinin CIN II-III
gelişiminde birbirlerinin etkilerini arttõrdõğõ düşünülmektedir.
Oral kontraseptif kullananlarda serviks kanseri riskinin arttõğõnõ, artmadõğõnõ ve oral
kontraseptif kullanõmõnõn sõkça yapõlan kontroller sayesinde yakalanma oranõnõ arttõrdõğõnõ
savunan çalõşmalar vardõr (19). Oral kontraseptiflerin özellikle servikal adenokanser oluşumunda
risk faktörü olabileceği iddia edilmiştir (5).
Vitamin eksikliğinin servikal kanseri de içine alan bazõ malignitelerde rolü olduğu
düşünülmektedir. Butterworth 294 displazili hasta ve 170 kişilik kontrol grubuna sitolojik ve
kolposkopik değerlendirme yapmõştõr. Kandaki 12 nutrisyonel faktör ve servikal neoplazinin
diğer risk faktörleri incelenmiştir. Plazmadaki besin düzeyleri risklerle ilişkili değildir fakat
eritrositlerdeki 660 nmol/l' nin altõndaki folat düzeyleri HPV-16 enfeksiyonu ile ilişkilidir (19).
Meykens ve arkadaşlarõnõn yaptõğõ çalõşma vitamin A'nõn serviks kanserini önlemede rolünü
göstermektedir.
2) SERVİKS KANSERİNDE HPV' NİN ROLÜ
HPV, parvovirüs ailesinden DNA virüsüdür. DNA’larõ 8000 baz çiftinden oluşur ve çift
sarmallõdõr.
Viral DNA’nõn 7 erken (Early; E1-E7) ve iki geç (Late; L1-L2) açõk okuma kõsõmlarõ
vardõr (Open Reading Frames; ORFs). İnsan keratinosit hücre kültürleri ve tümör hücre serileri,
HPV E6 ve E7 proteinlerinin ölümsüzleştirme ve transformasyon işlemlerinde rol aldõğõnõ
göstermiştir (36). E6 ve E7 onkoproteinlerinin önemli bir özelliği, tümör supresör gen ürünleri
ile biyokimyasal etkileşime girmeleridir. HPV 16 ve 18’in E6 proteini bu etkiyle, bir tümör
supresör protein olan p53’ü invitro olarak bağlayabilir. Tümör supresör proteinlerin
inaktivasyonu veya mutasyonu, hücresel proliferasyonun kontrolünü bozar (37). HPV 18 ile
12
ilişkili kanserlerin hepsinde, HPV 16 ile ilişkili kanserlerin ise %75’inde, HPV genomu konakçõ
kromozomuna fiziksel olarak yapõşõr. Böylece E6-E7 ekspresyonu sonucu hücreler kontrolsüz
çoğalõr.
Çok sayõda araştõrmacõ tarafõndan HPV 16 ve 18’in HSIL ve invaziv karsinom ile sõkõ
ilişkisi gösterilmiş, buna karşõlõk HPV 6 ve 11 daha çok kondilomlar ve düşük gradeli
displazilerde bulunmuştur.
HPV enfeksiyonu serviks kanserinin en ciddi risk faktörüdür ve bu enfeksiyon var olan
servikal neoplaziden önce onu belirleme olanağõ verir. Enfekte olup normal sitolojiye sahip
kadõnlarõn birkaç yõl içinde CIN veya serviks kanseri geliştirme riskleri belirgin şekilde artmõştõr
(38, 39). Enfekte olan kadõnlarõn küçük bir kõsmõnda enfeksiyon dirençlidir ve bu durum,
konağõn immün yapõsõ ile ilişkilidir. Yine sigara içimi, oral kontraseptif kullanõmõ, multiparite ve
diğer cinsel geçişli enfeksiyonlar direnç gelişimini önemli derecede etkiler (40, 41).
HPV enfeksiyonunun genç kadõnlarda insidansõ %10-20’dir. Enfekte kadõnlarõn %510’unda HPV direnç gösterir ki; bu direnç yaşla artar. Karsinojenik hale geçiş süresi yaklaşõk 13
yõldõr. Bütün bu risk faktörlerinin dõşõnda servikal kanser için en büyük risk, hiç Pap smear
yaptõrmamak veya onun sõk olarak kullanõlmamasõdõr. Dünyada servikal kanser ve ondan ölüm
oranõ insidanslarõnõn azaldõğõ her yerde aktif bir tarama programõ mevcuttur (19).
3) SERVİKS KANSERİNDE KORUNMA YÖNTEMLERİ VE HPV AŞISI
Serviks ve penis arasõnda engel oluşturan kontraseptif yöntemlerin (kondom, diafragma)
serviks kanseri riskini azalttõğõ bildirilmektedir (5, 33). Ayrõca, Son yõllarda HPV enfeksiyonuna
karşõ aşõ geliştirilmesi ile ilgili bir çok çalõşma yapõlmõştõr (42). Bu çalõşmalarõn sonucunda
rekombinant DNA teknolojisi ile quadrivalan (Tip 6, 11, 16, 18) HPV aşõsõ geliştirilmiştir. Bu
aşõnõn halen 9-26 yaş arasõndaki kõz ve kadõnlara yapõlmasõ önerilmektedir. Aşõ 3 ayrõ doz
şeklinde intramüsküler olarak uygulanmalõdõr ve ilk dozdan 2 ay sonra ikinci doz, 6 ay sonra ise
üçüncü doz uygulanmalõdõr. Klinik çalõşmalarda etkinlik 1 yõllõk dönemde 3 dozun tümünü almõş
bireylerde gösterilmiştir. Alternatif aşõlama takvimi gerekirse, ikinci dozun ilk dozdan en az 1 ay
sonra, üçüncü dozun ise ikinci dozdan en az 3 ay sonra uygulanmasõ önerilmektedir. Aşõ sadece
HPV tip 6, 11, 16 ve 18’den kaynaklanan hastalõklara karşõ koruma sağlar. Bununla beraber aşõ,
rutin servikal taramanõn yerini tutmayacağõ için rutin servikal taramada önerilen takvime aşõ
13
uygulansõn uygulanmasõn uyulmasõ gerekmektedir. HPV aşõsõnõn koruyuculuğunun 5 yõl süreyle
sürdüğü gösterilmiş olup, daha uzun süreli etkinlik açõsõndan henüz bir çalõşma yapõlmamõştõr.
4) SERVİKS KANSERİNİN BELİRTİLERİ
Prekanseröz lezyonlar olan Servikal Intraepitelial Neoplazilerin (CIN) klinik semptomu
yoktur. CIN için ortalama yaş, serviks invazif kanseri yaşõndan (45-50 yaşlarõ), yaklaşõk 10 yõl
daha öncedir. Hücrelerdeki bozukluklar, serviks ülserasyonuna yol açmadõğõndan, hastalarda
anormal uterus kanamalarõna genellikle rastlanmaz. Bazõlarõnda ise, lezyonun, epiteli, temasla
kanamaya yol açabilecek şekilde zayõflatmasõ sonucunda, vajinal duş, muayene veya koitus
sonrasõ lekelenme görülebilir. Karsinoma in situ vakalarõnõn %60’õ tamamen asemptomatiktir ve
rutin muayene sõrasõnda lezyon sõklõkla gözlenmemektedir (43, 44).
İnvazif serviks kanseri belirtileri ise intermenstrüel kanlõ akõntõ, postkoital kanama,
bazen postmenapozal kanama; ileri evrelerde kötü kokulu vaginal akõntõ, uyluk ağrõsõ (pelvik
duvara yayõlma), yan ağrõsõ (üreteral yayõlma), kilo kaybõ, obstrüktif üropati, rektal kanama, bir
veya iki ekstremitede birden ödem; preterminal dönemdeyse masif kanama ve üremi belirtileri
şeklinde ortaya çõkar (45, 46, 47).
5) SERVİKS KANSERİNİN EVRELERİ
Serviks kanserinin gelişimi oldukça yavaştõr ve büyük bir kõsmõ displazik değişikliklerle
başlar, karsinoma gelişimi için ortalama 10-15 yõl arasõnda bir süre gerekir (17, 45). Henüz insitu
karsinom olarak tanõmlanmayan, fakat atipi özellikleri gösteren serviksin çok katlõ örtücü
epitelinin değişiklikleri displazi olarak tanõmlanõr. Serviksin bu intraepitelyal lezyonlarõ CIN adõ
altõnda incelenmektedir. CIN, bir ucunda hafif displazi ile başlayan ve sonunda invaziv kanserle
biten intraepitelyal değişme spektrumudur (43).
Serviks epitelindeki atipik değişikliklerin derecesine göre displaziler sõnõflandõrõlõrlar.
CIN’in displazilerle olan ilişkisi şu şekilde yorumlanabilir (43):
CIN “grade” 1: Hafif derecede displazi
CIN “grade” 2: Orta derecede displazi
CIN “grade” 3: Ağõr displazi- Karsinoma Insitu.
14
Servikal kanser öncü lezyonlarõ, kesin ayrõmlõ alt gruplar yapmaksõzõn, bir olay
devamlõlõğõ gösterirler. Değişik “grade”lerin sõklõkla birbirinin yanõ sõra bulunduğu ve bir evrenin
diğerine karõştõğõ bilinmektedir (43).
Bütün invaziv kanserlerin klinik olarak evrelenmesi zorunludur. Servikal kanserler için
en yaygõn kullanõlan evreleme sistemi International Federation of Gynecology and Obstetrics
(FIGO) tarafõndan geliştirilmiştir (Tablo 1). Sistem temelde tümör büyüklüğü ve hastalõğõn
pelvisteki yayõlõmõnõ esas alan bir klinik evreleme sistemidir. Kanserin büyüklüğü ve yaygõnlõğõ
klinik olarak bir çok inceleme ile değerlendirilerek, hastalõk evreleri I’den IV’e kadar kategorize
edilmiştir. Evre I servikste sõnõrlõ büyümeyi temsil ederken, evre IV kanserin metastaz ile uzak
organlara yayõlõmõnõ belirtir (51).
Tablo 1. Serviks Kanserinin FIGO Klinik Sõnõflandõrõlmasõ
Evre I: Tümör kesinlikle servikste sõnõrlõdõr. Evre IA1 ve IA2 tanõsõ tercihen
konizasyonla çõkarõlan, tüm lezyonu kapsayan dokunun mikroskopik incelemesiyle konur.
Evre IA: Tümör sadece mikroskopik olarak görülebilir.
Evre IA1: Stromal yayõlõm 3 mm den küçük ve tümör 7 mm den geniş değildir.
Evre IA2: Stromal yayõlõm 3-5 mm arasõnda ve tümör 7 mm den geniş değildir.
Evre IB: Servikse sõnõrlõ klinik lezyonlar veya Evre IA’dan büyük preklinik lezyonlar.
Bütün belirgin lezyonlar yüzeyel yayõlõm olsa dahi Evre IB kanserlerdir.
Evre IB1: 4 cm den büyük olmayan klinik lezyonlar.
Evre IB2: 4 cm den büyük klinik lezyonlar.
Evre II: Tümör serviksi aşmõş, fakat pelvis duvarõna ulaşmamõştõr. Vajen tutulumu
olabilir ancak alt 1/3’e ulaşmamõştõr.
Evre IIA: Belirgin parametrial tutulum yok. Vajenin üst 2/3’üne kadar tutulum vardõr.
Evre IIB: Belirgin parametrial tutulum vardõr, ancak pelvis yan duvarõna ulaşmamõştõr.
Evre III: Tümör pelvik duvara kadar ulaşmõştõr. Rektal muayenede tümörle pelvis
duvarõ arasõnda serbest aralõk yoktur. Tümör vajen alt 1/3’ünü tutmuştur. Bütün hidronefroz
ve/veya böbrek yetmezliği hastalarõ bu evreye dahil edilir.
Evre IIIA: Tümör pelvik duvara uzanmamõştõr fakat vajen alt 1/3'ü tutulmuştur.
15
Evre IIIB: Tümör pelvis duvarõna ulaşmõş veya hidronefroz veya nonfonksiyone
böbrek vardõr.
Evre IV: Tümör gerçek pelvisi aşmõş veya klinik olarak mesane ve/veya rektum
mukozasõ tutulumu vardõr.
Evre IVA: Tümörün komşu pelvik organlara yayõlõmõ vardõr.
Evre IVB: Uzak organlara yayõlõm mevcuttur (51).
6) SERVİKS KANSERİNİN PROGNOZU
CIN’in ilerleyip invaziv kansere dönüşmesi birçok araştõrmada incelenmiş ve karsinoma
insitunun tedavi edilmediği takdirde, büyük bir olasõlõkla invaziv kansere dönüştüğü
saptanmõştõr. Yapõlan çalõşmalarda displazi olgularõnõn %6,4’ünün her yõl invaziv kansere
dönüştüğü görülürken, %32 olguda ise regresyon görülmektedir. Daha önce normal pap smearõ
olan olguda displazi olma olasõlõğõ binde 0,04’tür. Daha önce displazi olanlarda ise bu oran
yüzde 4’tür (16).
Erken evredeki servikal kanser vakalarõnda, prognoz çok iyidir. Evre 0 lezyonlarõ için,
%100 iyileşme beklenebilir. İyileşme oranlarõ, evre IB’de %85, evre IIA’da %70-75, evre IIB’de
%60-65, evre IIIB’de %25-40 ve evre IVB’de %5-10’dur. Lezyon ne kadar erken tanõnõp tedavi
edilirse, prognoz o kadar iyidir (43).
Servikal kanserde, tekrarlarõn %90’õ tedavinin 24 ayõ içinde görülür. Pelvis, periaortik
düğümler, karaciğer ve akciğerler bu neoplazmõn en sõk tekrarladõğõ bölgelerdir. Tedaviden
sonra, izleme kapsamõnda, periodik pap smearlerin yanõ sõra, pelvis, abdomen ve göğüsün
periodik muayenesi gereklidir. Servikal kanser, üremi, enfeksiyon veya hemoraji ile ölüme
neden olur. Üreminin nedeni, kanser ve fibröz dokunun üreteri sõkõştõrarak hidronefroz ve
pyelonefrite yol açmasõdõr. Bu en sõk rastlanan ölüm nedenidir (tedavi edilmemiş servikal kanser
vakalarõnda %60, tedavi edilmiş hastalarda %50). Enfeksiyon, bir lokal pelvis apsesi olabilir
veya peritona/kan akõmõna yayõlarak, bakteriel endotoksin şokuyla ölüme yol açar. Enfeksiyon,
ölümlerin, yaklaşõk %40’õndan sorumludur. Kontrol edilemeyen kanama, vakalarõn yaklaşõk %27sinde ölüm sebebidir (43).
16
7) SERVİKS KANSERİNİN TANI YÖNTEMLERİ
Serviksin preklinik lezyonlarõ sitolojik ve histolojik olarak kolaylõkla, güvenle ve
ekonomik olarak tespit edilebilirler (48). Sitoloji, kolposkopi ve biyopsi ile tanõ alõrlar (45).
a. Sitoloji: Servikal veya vajinal smear adõ verilen bu tanõ metodu, genital kanaldan dökülen
hücrelerin bir lam üzerine yayõlarak fikse edilip boyandõktan sonra mikroskobik olarak
incelenmesidir (45).
b. Kolposkopi: Serviksin 6 ile 40 kez büyütülerek õşõk altõnda incelenmesi işlemidir. Vajinaya
spekulum tatbik edildikten sonra servikal mukus silinir, önce direkt muayene yapõlõr.
Transformasyon zonu (SCJ), atipik damar yapõsõnõn olup olmadõğõ yönünde incelenir. Serviksten
pap smear için örnek alõnõr. Daha sonra servikse %3-5’lik asetik asit uygulanõr. Asetik asit epitel
hücre proteinlerini geçici olarak denatüre ederek normal ve anormal kolposkopik bulgularõn
ayrõmõnõ sağlar. Eğer hücrede premalign veya malign gelişme olup aşõrõ protein varsa epitel opak
beyaz bir renk alõr (acetowhite epitel). Yüzey damarlarõnda nokta görünümü “punctuation” veya
“mozaik” görünümü varsa bunlar atipi kriterleridir. Ayrõca HPV enfeksiyonlarõ dikensi
mikronkondilomatöz lezyonlar şeklinde görülebilir. Kolposkopik bulgular saat kadranõ
istikametinde tespit edilerek form üzerine işaretlenir. Kolposkopi sadece anormalliği gösterir
kesin tanõ patolojik doku incelenmesiyle konur (44, 45, 49, 50).
c. Servikal Biopsi: Eğer sitoloji class III ve üzeri gelmiş ise kolposkopik olarak patolojik bulgular
varsa biopsi yapõlõr. Biopsi kolposkop altõnda patolojik bölgelerden alõnõr. Eğer kolposkopi
imkanõ yok ise saat 3-6-9-12 hizalarõndan dört kadrandan biopsi alõnõr (45).
d. Konizasyon: Schiller testi ile sõnõrlarõ saptanan alanõn koni şeklinde çõkartõlmasõdõr. İşlem
öncesinde %2’lik iyot solüsyonu portio yüzeyine uygulanõr. İyotla koyu renge boyanan bölgeler
Schiller Negatif (iyot pozitif), iodla boyanmayan (renk almayan) bölgeler ise Schiller Pozitif
(iyot negatif) olarak değerlendirilir (Schiller testi) (49). Koninin tepesi servikal kanalõn yukarõ
kõsõmlarõna kadar ulaşõr. Serviks kanseri multisantrik geliştiğinden, alõnan biopsi CIN III gelmiş
ise başka bir alana invaziv kanser gelişimi olabilir. Yani ne kadar doku gönderilirse o kadar net
bilgi sahibi olunur. Bu yüzden özellikle çocuk arzusunda bulunan ve genç yaşta olan hastalarda
önce konizasyon biopsi tercih edilir (45).
17
8) SERVİKS KANSERİNİN TEDAVİSİ
CIN tedavisinde belirli standartlar yoktur. Tedavi planlanõrken lezyonun yaygõnlõk
derecesi, hastanõn yaşõ ve çocuk arzusu gibi birçok faktör gözönüne alõnmaktadõr. Buna göre
aşağõdaki tedavilerden biri tercih edilebilir (16,45):
a. Elektrokoterizasyon: Hasta genç ve lezyon yaygõn değilse serviks koterize edilebilir. Schiller
Testi ile lezyon sõnõrlarõ kesin belirlendikten sonra kolposkop altõnda koterizasyon yapõlõr (45).
Elektrokoterizasyon çok derine uygulanõrsa ağrõlõ bir işlemdir (44).
b. Kriyoterapi: Lezyonun dondurularak tedavi edilmesidir. Isõnõn ani düşmesine bağlõ olarak
intrasellüler sõvõ kristalize olur, hücre membranõ ve organeller parçalanõr. Kriyoterapi için en çok
karbondioksit veya nitröz oksit kullanõlõr. Lezyon suda çözünür bir jelle kaplanõr ve servikse
uygun prob uygulandõktan sonra prob etrafõnda ani bir kartopu oluşur. Bunun 4-5 mm’ye
yayõlmasõ beklenir (ortalama 3-4 dakika). Daha sonra donuk bölge erimeye bõrakõlõp işlem ikinci
kez tekrarlanõr. Kriyoterapide komplikasyon nadirdir (16, 49).
c. Laser vaporizasyonu: Laser õşõğõ, içinde sõvõ bulunan ortamlarca bol miktarda absorbe edilir.
Lezyon sõnõrlarõ tesbit edildikten sonra 7-10 mm derinliğe kadar olan bölge silindir şeklinde
vaporize edilir. Lezyon yok olup geriye bir krater kalõr. Bu krater en geç 45 gün içinde epitelize
olur. Kriyoterapiye göre oldukça ağrõlõdõr. Tüm lezyonlarõn, özellikle de küçük lezyonlarõn
tahribatõ uzun zaman alõr (44, 45).
d. Laser konizasyonu: Lezyon sõnõrlarõ tespit edildikten sonra laser õşõnõ yardõmõ ile serviksten
konik şekilde bir parçanõn çõkarõlmasõdõr. Özellikle CIN III veya mikroinvaziv kanser tespit
edilen vakalarda, tüm dokunun histopatolojik tetkikine imkan sağlar (45).
e. Sõcak konizasyon: Elektrokoterin serviks için hazõrlanmõş özel kesici tel ucu tarafõndan
gerçekleştirilir. Kanamanõn daha az ve postop serviks anatomisinin daha iyi oluşu soğuk
konizasyona tercih sebebidir (45).
f. Soğuk konizasyon: Bistüri yardõmõyla gerçekleştirilen klasik konizasyondur. Cerrahi sõnõrlarõn
bozulmayõp histopatolojik tetkike engel olmayõşõ diğer konizasyonlara üstünlüğüdür. Operasyon
sonrasõ serviks konfigürasyonunun diğerlerine göre daha olumsuz oluşu dezavantajõdõr (45).
g. Loop Elektrocerrahi Eksizyon Prosedürü (LEEP): Kolposkopi altõnda tüm transformasyon
zonu görülebiliyorsa lokal anestezi altõnda düşük voltaj diatermi loop’u ile eksize edilebilir.
Lokal anestetik 10 ml’den daha az kullanõlõr, kan kaybõnõ azaltmak için de epinefrin veya
18
vazopressin saat 3, 6, 9 ve 12 hizalarõndan servikse enjekte edilir. Yaklaşõk 3-5 dakika sonra da
tüm lezyonu eksize edebilecek büyüklükte bir loop ile eksizyon yapõlõr. Bu tekniğin, inceleme
için doku elde edilmesi ile tanõ ve tedavi aynõ seansta yapõlabilmesi gibi pek çok avantajõ vardõr.
Bugüne kadar yapõlan çalõşmalarda kolposkopik inceleme sõrasõnda saptanamayan erken invaziv
lezyonlarõn LEEP ile saptandõğõ görülmüştür. Bundan dolayõ tahrip edici tekniklere göre
avantajlõdõr. Başlõca yan etkisi kanamadõr. Birçok doktor, serviksin büyük bölümü alõndõğõndan
dolayõ genç ve çocuk sahibi olmayan hastalarda LEEP yapmamaktadõr (44).
h. Histerektomi: CIN’in tüm tedavi metodlarõ arasõnda en yüksek başarõ oranõna sahiptir çünkü
intraepitelyal veya invaziv kanser rekürrensi %1’den azdõr. Histerektomi, çocuk isteği olmayan,
kalõcõ kontrasepsiyon isteyen, düzenli kontrollere istekli olmayan ve histerektomi gerektiren ek
patolojisi olan CIN’li olgularda uygun tedavi şeklidir. Birçok alternatif tedavi seçeneği
olduğundan tek başõna CIN histerektomi endikasyonu değildir. Tedavi kararõ hasta, hastanõn
ailesi ve doktor tarafõndan birlikte verilmelidir. İnvaziv hastalõk rekürrens riski az olmasõna
rağmen rekürrens görülebilir, bu yüzden hastalar sürekli takip altõnda tutulmalõdõr (16, 44).
Tüm tedavi yöntemlerinde %10’ a ulaşan rekürrens riski olduğundan hastanõn bir yõl
içinde her 3-4 ayda bir Pap smear takibi gereklidir (52).
9) GEBELİKTE SERVİKAL NEOPLAZİ
Gebelikte CIN 3 sõklõğõ yediyüzellide birdir. Bütün hamile kadõnlardan ilk antenatal
kontrolleri sõrasõnda Pap smear alõnmalõ, şüpheli lezyonlardan biyopsi yapõlmalõdõr (46).
Hamilelik esnasõnda olan kanamalar genellikle hamileliğe bağlandõğõndan, serviks kanserinin
teşhisinde gecikme olmaktadõr. Gebelikte 100 kadõnõn 10-15’inde anormal Pap smear saptanõr
(49). Gebelerde yapõlan pap smear incelemeleri, asemptomatik lezyonlarõn saptanmasõna ve
nadir olarak “karsinoma in situ” nun bulunmasõna yol açmaktadõr. Pozitif Pap smear sonucu
alõndõğõnda, invaziv hastalõktan şüphe edildiği takdirde, kolposkopi ve yönlendirilmiş biyopsi
endikedir. Eğer pap smearde invaziv kanser hücreleri görülürse ve invaziv kanserin tanõsõ
kolposkop ve biyopsi ile konulamõyorsa tanõsal konizasyon gereklidir. Konizasyon hem anneyi
hem bebeği komplikasyonlara maruz bõrakacağõndan ancak 2. trimesterde, pap smearda
invazyonu gösteren kesin bulgular varsa ve kolposkop uygun olarak yapõlamõyorsa
uygulanmalõdõr. İlk trimesterde yapõlan konizasyonda %33 abortus riski vardõr (46).
19
CIN’in her derecesinde, hastanõn sonuna kadar gebeliği yürütmesi ve vajinal doğum
yapmasõ mümkündür. Kesin tedaviye, postpartum dönemde, hastanõn durumunun yeniden
değerlendirilmesi sonrasõnda karar verilir (43).
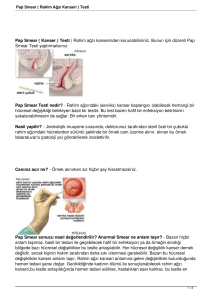
10) SERVİKS KANSERİNDE TARAMA TESTİ: PAP SMEAR
Pap smear ilk olarak 1943’te Papa Nicolaou ve Traut ile jinekolojide kullanõlmaya
başlamõştõr (18, 45). Pap smear jinekolojide genital kanser taramasõnda (özellikle serviks
kanseri),
hormonal
durumun
değerlendirilmesinde,
vajinal
ve
servikal
iltihaplarõn
değerlendirilmesinde, genital kanserlerin tedavisi sõrasõnda ve sonrasõnda tedavi sonuçlarõnõn
değerlendirilmesinde kullanõlõr (18). Pap smear incelemesinde ek olarak bakteri (bakteriyel
vajinozis), protozoa (trikomonas), mantar (candida) ve virüs enfeksiyonlarõna (HPV enfeksiyonu
ya da genital siğil) da dolaylõ olarak tanõ konabilmektedir. HPV enfeksiyonu hiç bir belirti
vermese de pap smearda HPV tarafõndan enfekte olmuş hücrelerin (koilosit hücreleri)
görülmesiyle ortaya çõkarõlabilmektedir. HPV enfeksiyonuyla serviks kanseri arasõndaki yakõn
ilişki nedeniyle bu tanõ önemlidir. Pap smear bazõ durumlarda vajina ve endometrium kanseri
hakkõnda da dolaylõ bilgiler verebilir (13).
Serviks kanserinin en ucuz standart tarama metodu pap smeardir. Tanõmlanan bir
populasyonda, tanõmlanan intervallerle sistematik olarak uygulanan medikal bir prosedür olan
tarama, diagnostik prosedürden tamamen farklõdõr. Diagnostik prosedür, genellikle hasta şikayeti
veya semptomu ortaya çõktõğõnda uygulanõr. Bir tarama testi hastalõğõn tedavisinin daha kolay
olduğu preklinik evrelerini tanõmlayabilmelidir (53). Pap smear taramasõnõn amacõ invaziv
kanserli bireyi değil, intraepiteliyal lezyonlarõ olan bireyi tanõmaktõr. İnvaziv kanseri olan kişiler
muhtemelen semptomatik olacaklardõr ve semptomlar araştõrõlõrken tanõ konacaktõr (44).
Pap smear testi serviks kanserinin kontrol altõna alõnabilmesini sağlayabilecek
niteliktedir. Bu tanõ metodunun önemi, son kõrk yõl içinde, hastalõğa ilişkin olarak kaydedilen
tüm terapötik gelişmelerin ötesindedir (43).
20
10.1. Pap Smear Tarama Sõklõğõ
Bütün kadõnlar pap smear ile taranmalõdõr. Ancak maliyeti olan bu işlemin kapsamõna
tüm kadõnlarõ almak ve hepsini aynõ sõklõkta taramak finansman ve organizasyon ile belirli bir iş
hacmi gerektirecektir ve gerektiğinden daha sõk tarama yapmanõn da anlamõ ve yararõ yoktur. Bu
sebeple genel yaklaşõm kadõnlarõ serviks kanseri açõsõndan yüksek ve düşük risk gruplarõ olarak
ayõrõp, pap smear tarama sõklõğõnõ buna göre belirlemektir (5).
Servikal kanser taramada pap smear testinin başlanma zamanõ, tarama sõklõğõ ve
sonlandõrõlma zamanõ ile ilgili tartõşmalar devam etmektedir. Amerikan Kanser Derneği ve
Amerikan Obstetrik ve Jinekoloji Koleji (ACOG) cinsel ilişki başlangõcõndan itibaren ilk 3 yõl
içinde veya en geç 21 yaşõnda taramaya başlanmasõ gerektiğini önermektedirler (8, 54).
Amerikan Aile Hekimleri Akademisi, Kanada Koruyucu Sağlõk Görev Gücü, Amerikan
Koruyucu Tõp Koleji ve ABD Koruyucu Hizmetler Görev Gücü taramanõn kadõnda cinsel
aktivite başladõğõnda başlatõlmasõ görüşündedirler. Amerikan Koruyucu Tõp Koleji ve ABD
Koruyucu Hizmetler Görev Gücü eğer kadõnõn cinsel geçmişi bilinmiyorsa veya bildirilen öykü
inandõrõcõ gelmiyorsa taramanõn 18 yaşõnda başlayabileceğini ifade etmektedirler (8, 55). Serviks
kanseri hõzlarõ düşük çoğu Avrupa ülkesinde cinsel yönden aktif ergen veya genç kadõnlar
taranmaktadõr. Örneğin Birleşik Krallõk Ulusal Sağlõk Servisi tarama yaşõnõ 21 olarak
önermektedir (55).
Servikal taramamanõn başlamasõndan sonra konvansiyonel servikal sitolojik smear ile
yõllõk veya sõvõ bazlõ sitoloji (thin prep) kullanarak her 2 yõlda bir tarama gerçekleştirilmelidir.
Otuz yaş sonrasõ arka arkaya 3 normal veya negatif sitoloji sonucunda tarama 3 yõlda bir tarama
yapõlmalõdõr (anamnezinde uterusta DES’e maruz kalanlar, HIV pozitif olanlar, immünsüprese
olanlar, kemoterapi alanlar veya kronik kortikosteroid ilaç kullananlar hariç) (7, 56).
1988’ den beri A.B.D.' de profesyonel tõbbi derneklerin çoğu ortalama kadõnlar için
yõllõk pap smear taramasõnõn gerekli olmadõğõnõ kabul etmiştir. American College of Physicians
ortalama riskteki kadõnlarõn her 3 yõlda bir taranmasõnõ ve ABD Koruyucu Hizmetler Görev
Gücü bir kadõnõn risk faktörlerine bağlõ olarak 3 yõldan fazla arayla tarama tavsiye etmektedir
(31, 56).
21
1995’te ACOG tarama önerilerini bildirmiştir (53,56):
1. Halen veya geçmişte seksüel yönden aktif olan veya 18 yaşõnda olan bütün kadõnlar yõllõk pap
smear aldõrmalõ ve pelvik muayene yaptõrmalõdõrlar. İlk tarama yaşa bakõlmaksõzõn seksüel aktif
kadõnlarõn hepsinde veya 18 yaşõnda başlanmalõ,
2. Belirli yüksek risk faktörleri servikal kanser ve servikal intraepitelyal neoplazinin gelişmesiyle
ilişkilendirilmiştir. Yüksek riskli kişiler (şimdiki veya önceki HPV infeksiyonu veya
kondilomata, şimdiki veya önceki HSV infeksiyonu, HIV ile enfekte olan kadõn, cinsel yolla
bulaşan hastalõk hikayesi, immünsuprese kadõnlar, servikal displazi, servikal kanser, endometrial,
vaginal veya vulvar kanser öyküsü, düşük sosyoekonomik seviye) yõllõk veya daha sõk taranmalõ,
3. Arka arkaya 3 veya daha fazla normal smearõ olan ve memnun edici normal muayene
bulgularõ olan kadõnlar düşük riskli kadõnlardõr ve bunlarda pap smear hekimin tavsiyesine göre
daha seyrek olarak tekrarlanabilir.
4. Uterusta DES’e maruz kalmõş hastalarda tarama menarşta veya 14 yaşõnda semptomlarla
birlikte başlanõr ve her 6 ayda veya 1 yõlda tekrarlanõr.
5. Histerektomi sonrasõ vajinal sitoloji en az 3-5 yõl aralõklarla yapõlmalõdõr.
6. Preinvazif serviks hastalõklarõnõn tedavisi sonrasõ tarama 2 yõlda bir yapõlmalõdõr.
7. İnvazif serviks kanseri tedavisi sonrasõ tarama 2 yõl için 3 ay aralõklarla ve sonra 6
ay aralõklarla yapõlmalõdõr.
Gebelere pap smear taramasõ yapõlmalõdõr ve anormal sonuçlar gebe olmayan
kadõnlardaki gibi değerlendirilmelidir (57).
Benign nedenlerden histerektomi olan (serviksi de alõnan) kadõnlarda anormal kanser
hücresi hikayesi yoksa rutin pap smear alõnmayabilir. Ancak CIN 2 veya CIN 3 hikayesi varsa
ardarda üç negatif pap smear sonucu alõnõncaya kadar her yõl tarama yapõlmalõdõr (54). Bugünkü
kurallar süresince subtotal histerektomi olan kadõnlarda servikal kanser tarama devam etmelidir
(7).
The International Union Against Cancer (IUAC) 1990’da, 25-60 yaşgrubunda 3-5 yõl
intervallerle tarama yapõlmasõnõn maksimum etkiyi sağladõğõnõ ifade etmiştir (53).
Servikal kanser insidansõ hem geçmiş riski hem de önceki yõllardaki tarama
aktivitelerini yansõtõr. Taranmamõş bir populasyonda servikal kanser insidansõ 50 yaş civarõnda
maksimum seviyeye ulaşmaktadõr. Taranmõş populasyonlarda ise insidansõn 60 yaş üzeri
kadõnlar için en yüksek seviyede olduğu görülmektedir (8).
22
Menapozdan sonra düşük estrojen seviyesine bağlõ olarak fizyolojik değişiklikler hem
smear alõmõnõ hem de yorumunu zorlaştõrõr. Pek çok menapoz sonrasõ kadõn süreci daha rahatsõz
edici bulur. Serviksi açõğa vurma zordur, squamocolomnar junctionõ örneklendirmek daha
zordur, yüzey epiteli kolaylõkla zarar görebilir. Menapoz sonrasõ taranmamõş kadõnlar CIN ve
kanser riskine daha çok sahipken, üretken yõllarõnda düzenli normal smear geçmişine sahip
kadõnlarõn servikal neoplasia geliştirmeleri yüksek olasõlõkla mümkün değildir (58).
ABD Koruyucu Hizmetler Görev Gücü 65 yaşõna kadar düzenli taramasõ yapõlmõş ve
sürekli normal sonuçlar alõnmõş kadõnlarda taramanõn sona erdirilmesini önermesine rağmen,
çoğu grup taramanõn sona erdirilmesi konusunda herhangi bir yaş belirtmemektedir. Kanada
Görev Gücü bu kadõnlarda taramalarõnõn 69 yaşõnda sona erdirilmesi gerektiğini belirtmiştir.
Amerikan Koruyucu Tõp Koleji 65 yaşõna kadar düzenli şekilde taramasõ yapõlmõş ve son 9 yõl
içinde daima normal sonuçlar alõnmõş kadõnlarda taramanõn sona erdirilmesini önermiştir (55).
Yetmiş yaşõndan önceki 10 yõl içinde belgelenmiş artarda 3 veya daha fazla tatmin edici
normal veya negatif Pap smear sonucu olan 70 ve daha yaşlõ kadõnlarda servikal kanser tarama
durdurulabilir. Önceki Pap smearõ olmayan, önceki taramasõ hakkõnda bilgi olmayan ve son
taramasõ normal olmayan kadõnlar için tarama tavsiye edilir. Servikal kanser hikayesi olan,
uterusta dietilstilbestrole maruz kalan ve/veya immünsüprese olan kadõnlar için tarama devam
etmelidir. HPV DNA pozitif olan 70 ve daha yaşlõ kadõnlar taranmaya devam edilmelidir (7).
Amerikan Kanser Derneği selim nedenlerden dolayõ histerektomi olan kadõnlarda ve 70
yaşõndan büyük kadõnlar için taramanõn durdurulabileceğini önermektedir (59).
Her toplumun risk faktörleri, sağlõk problemleri, koruyucu hekimlik programlarõ farklõ
olmasõna karşõn, bugün dünyada kabul edilen her yõl Pap smear ile serviks kanseri taramasõ
yapõlmasõdõr. Hatta bazõ otoriteler 6 ayda bir yapõlacak Pap smear ile daha erken lezyonlarõn
tanõnabileceğini savunmaktadõrlar (16). Tüm kõlavuzlar artarda üç normal Pap smear sonucu
alõnmõşsa, testler arasõndaki sürenin 3 yõla kadar uzatõlabileceğini ifade etmektedir. Bununla
birlikte bazõ kõlavuzlar risk faktörleri taşõyan kadõnlarda sürekli yõllõk tarama yapõlmasõ
gerektiğini belirtmektedir (55).
23
10.2 Pap Smearõn Alõnõp Hazõrlanmasõ
Pap smear basit, uygulamasõ çok kolay, ucuz, emin ve tekrarlanabilir bir yöntemdir (60).
Örnek almak kolaydõr ve hastayõ rahatsõz etmez (43). Serviks kanseri tarama amacõyla Pap smear
almak için son adet kanamasõnõn başlangõcõndan sonraki 10.-20. günler arasõ en uygun zamandõr
(18, 57).
Pap smear alõnõrken vajinadaki dökülen hücrelerin bütünlüğünün bozulmadan alõnmasõ
gerekir. Bunun için pap smear alõnmadan önce vaginal muayene yapõlmaz, lavaj veya herhangi
bir solüsyon kullanõlmaz ve kuru spekulumlar tercih edilir (18). Aksi takdirde morfolojide
bozulmalar olmaktadõr (4, 43). Hasta Pap smear testinden 48 saat önce tampon, kontraseptif
köpük, jel, veya diğer vaginal kremlerden kullanmamõş olmalõ, vaginal lavaj yapmamalõ ve
koitusta bulunmamalõdõr (7, 57). Kanama çok miktarda olmadõğõ sürece pap smear alõnabilir
(18). Menstruasyon döneminde olan, 48 saat içerisinde vaginal muayene veya vaginal
kontraseptif kullanõmõ öyküsü bulunan kadõnlardan Pap smear alõnmamasõ önerilmektedir (61).
Genital yollarda iltihap varsa önce iltihap giderilmelidir (52).
Pap smear bimanuel muayeneden önce alõnõr. Muayeneden önce kuru ve temiz bir
spekulum takõlõr (18). Kullanõlan spekulum antiseptik solüsyonlu olmamalõ, suyla õslatõlmõş veya
kuru olmalõdõr (52). Uygun bir smear almak için serviksin ve vaginanõn üst bölümünün tam
olarak görülmesi gerekmektedir (62). Vaginal yayma alõnmadan önce serviks inspekte edilir.
Epitel rengi ve yüzeyin özellikleri not edilir (5). Kanamayõ önlemek için çok fazla
manipülasyondan kaçõnõlmalõdõr. Pap smearden yeterli örnekleme için servikal kanserlerin
çoğunun orijin aldõğõ squamocolumnar junction veya transformasyon zonundan örnek alõnmalõdõr
(50). Pap smear materyalinin endoservikal glandular hücreleri içermesi transformasyon zonunun
yeterli örneklendiğini göstermektedir (57, 63). En iyi sonuç için, sitolojik açõdan önemli üç ayrõ
bölgeden üç ayrõ smear alõnmalõdõr: Posterior vaginal forniks, squamocolumnar junctionendoservikal kanal. Önce eksternal osa endoservikal fõrça sokulur ve 180 derece çevrilerek
endoserviksten sürtme veya aspirasyon tekniği ile örnek alõnõr (62). Sonra plastik spatula
eksternal osa sokulur ve etrafõnda 360 derece çevrilerek kazõma tekniği ile smear alõnõr (18, 33).
Yanlõş negatif Pap smearlarõn en azõndan üçte birinin örnekleme konularõ ile ilgili olduğu tahmin
edilmektedir.
24
Amerikan Kanser Topluluğu endoservikal fõrça ile endoservikal örneklemeden önce
ektoservikal hücrelerin genişletilmiş uçlu spatula ile toplanmasõnõ tavsiye etmektedir. Fakat
rastgele yapõlmõş klinik bir çalõşma endoservikal örnekleme ilk yapõldõğõnda yüksek oranda
yeterli smear elde edildiğini bulmuştur (63). Ayrõca uterusta iken dietilstilbestrole (DES) maruz
kalan kadõnlarda vajinal karsinomanõn belirlenmesi için vajinal örnek alõnmasõ tavsiye
edilmektedir (7).
Alõnan materyal hemen lama ince bir şekilde yayõlmalõdõr. Yayma sõrasõnda üç ayrõ
örnek üç ayrõ lama yayõlabileceği gibi bir lam üzerinde üç ayrõ bölgeye de yayõlabilir. İkinci
uygulamada her bir örneğin yayõldõğõ bölge sabit olmalõ, hem smear alan hem de değerlendiren
kişi tarafõndan bilinmelidir. Bunun için şu yöntem kullanõlabilir: Lamõn işaretli kenarõna yakõn
kõsma posterior forniks (V), orta kõsma ektoserviks (C), diğer ucuna da endoserviks (E) materyali
yayõlõr. Materyal yayõlõr yayõlmaz hemen fikse edilmelidir. Pap smear materyalinin alõnõp lama
fikse edilmesi geleneksel (konvansiyonel) smear alma tekniğidir (62).
Fiksasyonda en önemli nokta lam üzerine ince bir tabaka halinde yayõlmõş olan
materyalin, yayma yapõlõr yapõlmaz kurumadan hemen fikse edilmesidir. Fiksasyondaki gecikme
selüler şekillerin bozulmasõna ve kurumasõna yol açar. Fiksasyon solüsyonu olarak, genellikle
eşit miktarlarda %95’lik etil alkol ve eter karõşõmõ kullanõlõr. Genital sistemden alõnan yayma
preperatõn bu solüsyonda fiksasyonu için en az 15 dakika gereklidir, lamlar fiksatif içinde 7-10
gün kadar bozulmadan kalabilmektedir. Ayrõca fiksasyon için ticari spreyler de (etil alkol vb.)
vardõr. Fiksasyon için özel solüsyon olmadõğõ takdirde saç spreyleri de bu amaçla
kullanõlabilmektedir (18, 45, 50).
Smear preperatlarõna ve istek formlarõna hastanõn isminin açõk bir şekilde yazõlmasõ
ciddi karõşõklõklarõn önlenmesi açõsõndan çok önemlidir. Ayrõca hastanõn yaşõ, son adet tarihi,
gebelik, önceki veya şimdiki hormon tedavisi, varsa daha önceki patolojik smear sonucu ve buna
ilişkin tedavisi, lezyon varlõğõ, radyoterapi veya kemoterapi hikayesi, histerektomi öyküsü gibi
bilgilerin bulunmasõ sitolog veya patoloğun tanõsõnõ kolaylaştõrõr ve şüphede kaldõğõ durumlarda
daha kolay karar vermesine yardõmcõ olur (18, 57, 61).Patolog kendisine gelen preperatõ boyar ve
õşõk mikroskopu altõnda inceleyerek tanõsõnõ koyar. Papanicolaou boyama yöntemi genital sistem
patolojisiyle uğraşanlar tarafõndan diğer yöntemleri dõşlayacak şekilde kabul edilmiştir.
25
Papanicolaou yönteminde, Haris Hematoksileni, Orange G6 ve EA50 ile boyama
yapõlõr. Bugün birçok sitoloji laboratuarõnda kullanõlmakta olan bu teknik 1942 yõlõnda
Papanicolaou tarafõndan tanõmlanmõştõr (18).
10.3 Pap Smearõn Değerlendirilmesi
Servikovajinal smear preparatlarõnda hastanõn hücresel durumu, hormonal durumu ve
mikrobiyolojik durumu değerlendirilebilir. Pap smear preparatlarõnda servikal ve vajinal
hücreler, bakteriler, trikomanonas, kandida gibi vajinal enfeksiyon etkenleri, kan elemanlarõ ve
spermler bulunabilir. Servikal ve vajinal hücrelerin yapõsõ kanser ve kanser öncülü lezyonlar
hakkõnda bilgi verirken, bu hücre türlerinin sayõsõ hormonal durumu yansõtõr. Dolayõsõ ile üreme
çağõndaki ve menopoz dönemindeki kadõnlardan alõnan pap smear görüntüleri birbirlerinden
farklõdõr (18).
Pap smear sonuçlarõnõn değerlendirilmesinde en sõk Papanicolaou sõnõflamasõ kullanõlõr
(5). Papanicolaou 1954 yõlõnda sitolojik örneklerin raporlarõnõn kolay anlaşõlabilmesi için,
yaymalarõ kanser hücreleri açõsõndan 5 kategoride değerlendiren bir sõnõflama önermiştir (18, 33,
45):
Class I (Negatif I): Tamamen normal yayma görünümü.
Class II (Negatif II): Anormal fakat kesinlikle selim tipte hücreler ve tam iltihabi
yayma görünümü.
Class III (Şüpheli): Anormal hücrelerin bulunuşu. Bu gruptaki hücreler normalden
sapmõş olduklarõ ve kuşku uyandõrdõklarõ halde habis tanõmõna uyacak kadar da
anormal değildirler.
Class IV (Zayõf pozitif) : Birkaç habis hücre.
Class V (Kuvvetli pozitif ): Çok sayõda habis hücre. Kanser hücreleri vardõr.
İlk defa displazi 1953 yõlõnda Reagan tarafõndan tarif edilmiştir. Bu tarihe kadar
süperfisiyel kanser tanõmõ kullanõlmõştõr. Uluslararasõ histolojik adlandõrma komitesi 1962
yõlõnda in situ kansere varan bütün değişikliklere displazi denmesini önermiştir. Richart ve
arkadaşlarõ 1967 yõlõnda başlattõklarõ çalõşmalarõn sonunda, 1970’li yõllarõn başõnda displaziyi
CIN olarak adlandõrdõlar ve şiddet derecelerine göre üç grupta topladõlar. Günümüzde
intraepitelyal lezyonlar Dünya Sağlõk Teşkilatõ (WHO) ve Uluslararasõ Jinekolojik Patologlar
26
Derneği’nin tavsiyeleri doğrultusunda CIN 1 (hafif displazi), CIN 2 (orta derecede displazi) ve
CIN 3 (ağõr displazi, carcinoma in situ )olarak değerlendirilirler (5).
Klinisyen ile sitoloğun anlaşmasõnda ve histolojik terminoloji ile uyum sağlamada
Papanicolaou sõnõflamasõnõn yetersiz kalmaya başladõğõ fark edildikten sonra Bethesda Sistemi
geliştirilmiştir. ABD’ de, Bethesda’ da 12-13 Aralõk 1988 tarihinde National Cancer Institute’ un
önderliği altõnda, uzman konsültanlar, ünlü sitopatologlar ve çeşitli tõbbi dernek temsilcilerinden
oluşan bir komite toplanarak yeni ve deskriptif bir rapor sistemi hazõrladõlar (5). Bu sistem
servikal smearlarda görülen sitomorfolojik değişikliklerin temeline dayanõr ve klinik bilgi ile
morfolojik bulgularõn karõşõmõnõ yansõtõr (52).
Bethesda sõnõflamasõna göre üç tipte bulgu tanõmlanõr (49):
1- Normal sõnõrlarda
2- Önemi belirsiz atipik yassõ epitel hücreleri (Atypical Squamous Cells of
Undetermined Significance=ASCUS)
3- a. Düşük derecede squamoz intraepitelial lezyonu düşündüren hücresel
değişiklikler (Low-Grade Squamous Intraepithelial Lesion =LGSIL)
b. İleri derecede squamoz intraepitelial lezyonu düşündüren hücresel
değişiklikler (High-Grade Squamous Intraepithelial Lesion=HGSIL).
En son 2001 yõlõnda revize edilen Bethesda Sisteminde yaklaşõk 30 tanõ grubu yer
almaktadõr (Tablo 2.). Smear preperatõ ilk önce yeterlilik açõsõndan değerlendirilmektedir. Bunun
için gönderilen materyalin kimliğinin tesbiti, yeterli klinik bilginin varlõğõ yanõsõra preperatõn
teknik ve hücresel açõdan yeterliliği önemlidir. Yeterli bir smear, sitolojik inceleme yapan kişiye
hastalõğõn varlõğõnõ ya da olmadõğõnõ kesin bir doğrulukta saptamasõnõ sağlayacak materyal içeren
smeardir. Bunun için pap smearde servikal transformasyon hattõndan örnek alõndõğõna ilişkin
bulgunun gözlenmesi gerekir. Pap smearde endoservikal hücrelerin olmasõ geleneksel olarak
transformasyon hattõndan örnek alõndõğõnõn bir kanõtõ olarak değerlendirilmektedir (64). Pap
smearõnda endoservikal hücreleri eksik olan kadõnlar için farklõ yönetim stratejileri üzerine
bilimsel bir çalõşma yoktur. Klinik Sistemleri Geliştirme Enstitüsü ve diğerleri pap smearõn 4’ten
6 aya kadar tekrar edilmesini önermektedir. Servikal örnekte devamlõ endoservikal hücrelerin
eksikliği görülülüyorsa, pap smear normal olarak değerlendirilmeli ve standart tavsiyelerden
daha sõk tekrarlanmalõdõr (63).
27
Pap smear preperatlarõ yeterli bulunduktan sonra epitelyal hücre anomalisi varlõğõ
yönünden değerlendirilir. Bu aşamada epitelyal hücre anomalisi bulunmayan olgular negatif
intraepitelyal lezyon tanõmlamasõ altõnda bulunan çeşitli organizmalarõn varlõğõ, enflamasyon,
enflamatuar değişiklikler, atrofi gibi benign hücresel değişiklikler açõsõndan araştõrõlarak rapor
edilir. Epitelyal hücre anomalileri bulunan smear preperatlarõ ise skuamöz hücre ve diğer malign
neoplazm gruplarõnda yer alan tanõ kategorilerine ayrõlõrlar (32).
Tablo 2. Bethesda Sistemi (2001 revizyonu) (61)
Değerlendirme için Yeterlilik
-Yeterli
-Yetersiz
Negatif intraepitelyal lezyon (benign hücresel değişiklikler)
-Organizmalar (Trichomonas, Candida, HSV, Aktinomiçes, Gardnerella, vs.)
-Diğer non-neoplastik olaylar (enflamasyon, reaktif değişiklikler, atrofi vs)
-Histerektomi sonrasõ glandüler hücreler
-40 yaş üzeri endometrial hücre
Epitel hücre anomalisi
Skuamoz hücre anormallikleri
-ASCUS (önemi bilinmeyen atipik hücreler)
-LGSIL (düşük dereceli lezyon)
-HGSIL (yüksek dereceli lezyon)
Glandular hücre anormallikleri
-AGUS (önemi bilinmeyen atipik glanduler hücreler)
-Adenokarsinoma in situ
-Adenokarsinom
Diğer malign neoplazmlar (sarkom, lenfoma, metastaz)
Yorumlar, öneriler (opsiyonel)
28
10.4 Pap Smearõn Güvenilirliği
Sitolojik preperata ne kadar uzman bakarsa baksõn belli bir oranda yanõlma payõ vardõr
(18, 44). Yanlõş pozitif ve yanlõş negatif değerlendirmeler pap smear değerlendirmesinde önemli
bir sorundur. Yanlõş negatif; histolojik olarak habis tümör olduğu halde, sitolojinin negatif
çõkmasõdõr. Bu olgularda mevcut patoloji tanõnmamõş ve hasta açõsõndan çok önemli zaman
kaybõna yol açõlmõştõr. Pap smearda yanlõş negatiflik oranõ yaklaşõk %20’ dir ancak bu oran ideal
koşullarda %5’ e indirilebilir. En sõk nedenleri ise; yetersiz ve yanlõş yerden alõnan materyal,
yanlõş yayma tekniği, yetersiz boyama ve sitoloğun deneyimsizliğidir. Yanlõş pozitif ise
histolojik olarak habis tümör bulunmadõğõ halde sitolojik bulgunun pozitif çõkmasõdõr. Kõsa süreli
sitolojik kontrollere ve hatta histolojik kontrole yol açtõğõ için daha çabuk ortaya çõkmaktadõr.
Buna yol açan en önemli neden genital sistemin iltihaplarõdõr. Özellikle trikomonas vaginitis
yanlõş pozitifliğe yol açan önemli bir etkendir. Ayrõca atrofi, matür olmayan metaplazi,
radyasyon, gebelik, havada kurutma ve fiksasyon hatalarõ da yanlõş pozitifliğe neden
olabilmektedir (5, 18).
Günümüzde sitolojik tanõnõn sensitivitesi (patolojiyi doğru olarak gösterme) %80,
spesifitesi ise (sağlamlarõ doğru olarak gösterme) %99 olarak kabul edilmektedir (5). Tek bir pap
smear örneğinin duyarlõlõğõ %60-80 arasõnda olduğundan zaman içinde tekrar edilerek
duyarlõlõğõn %95’ lerin üzerine çõkmasõ sağlanmalõdõr. Teorik olarak 3 smearõn hatalõ negatif
olma ihtimali %1’ den azdõr. Yine de pap smeari negatif olan kadõnlarda 1 sene içerisinde kanser
teşhisinin konulduğu rapor edilmiştir. Bazõ çalõşmalar pap smeari negatif olduğu halde daha
sonra serviks kanseri tanõsõ konulan hastalarõn smearlerini yeniden muayene etmişler ve %50
örnek yine negatif olarak değerlendirildiği halde kalan %50’ sinin yarõsõnõn yetersiz örnek
olduğu, diğer yarõsõnda ise hatalõ okumaya bağlõ negatif değerlendirme yapõldõğõ düşünülmüştür
(4).
İstanbul Tõp Fakültesi Kadõn Hastalõklarõ ve Doğum Anabilim Dalõ Polikliniği' ne 1986
yõlõnda çeşitli jinekolojik şikayetlerle başvuran 430 hastaya serviks kanserinin erken tanõsõ
amacõyla vajinal smear ve servikal biyopsi yapõlmõş, 71 vakada vajinal smear ile, 89 vakada
servikal biyopsi ile çeşitli derecelerde displazi tespit edilmiş ve sitoloji ile patoloji arasõnda
%79,8 oranõnda bir uygunluk görülmüştür (48).
29
10.5. Anormal Pap Smearda Yaklaşõm
Anormal pap smearõn sebepleri arasõnda invaziv kanser, CIN, atrofik değişiklikler, yassõ
kondülom, inflamasyon (özellikle de trikomoniazis ve kronik servisit), zedelenme sonrasõnda
rejenerasyon (metaplazi), vajinal kanser, vulvar kanser, üst genital traktus kanseri (endometrium,
fallop tüpleri, overler) öncesinde radyasyon tedavisi almak bulunmaktadõr (43, 44).
a. Önemi Belirsiz Atipik Skuamöz Hücreler-(ASCUS): Pap smear sonucu ASCUS olarak rapor
edilen hastalarda eşit etkinlikteki 3 yaklaşõmdan herhangi biri imkanlar ve klinik tecrübeye bağlõ
olmak üzere seçilebilir (32):
-Tekrar pap smear ile izlem: Hastalar 4 ve 6 aylõk aralar ile en az iki ardõşõk negatif
sonuç alõnana kadar pap smear ile takip edilirler. Takip sonunda pap smear sonucu negatif olan
hastalar rutin izleme alõnõrken, sonucu tekrar ASCUS veya daha ileri bir patoloji olan hastalara
da kolposkopi yapõlõr (32, 44).
-HPV testi: Pap smear sonucu ASCUS olarak rapor edilen hastalarda HPV-DNA testi ile
olgularõn % 31-60’ õnda yüksek riskli HPV enfeksiyonu tespit edilir. Kullanõmõ giderek artan
thin-prep gibi sõvõ bazlõ sistemler ile yapõlan pap smear testleri HPV-DNA testini günümüzde
önemli bir alternatif haline getirmiştir. Bu sistemlerde yayma yapõldõktan sonra artan sõvõ HPVDNA testi (reflex test) için kullanõlabilir (32).
-Kolposkopi: Pap smear sonucu ASCUS olarak gelen hastalarda direkt olarak
kolposkopi yapõlabilir. Kolposkopik incelemesi normal olan hastalar 12 aylõk periyotlar ile
izlenebilir. Eğer anormal kolposkopik muayene bulgularõ varsa yönlendirilmiş biyopsi
sonuçlarõna göre değerlendirme yapõlõr (32).
Pap smearde ASCUS tespit edilen olgularda standart yaklaşõma istisna olan iki durum
vardõr. Bunlar “postmenapozal kadõnlar” ve “immünsupresyon” durumlarõdõr.
-Postmenapozal kadõnlar: Postmenapozal estrojen eksikliği sonucu estrojene duyarlõ
hücrelerin atrofisinin morfolojik deformasyona sebep olabileceği düşünülmektedir. Bu nedenle
klinik olarak atrofi tespit edilen postmenapozal hastalarda yaklaşõk 1 aylõk intravajinal estrojen
tedavisinin bitiminden 1 hafta sonra pap smearõn tekrar edilmesi önerilen bir alternatiftir.
Tedavinin ardõndan pap smear testi intraepitelyal lezyon açõsõndan negatif değil ise kolposkopi
yapõlõr. Eğer pap smear sonucu normal olarak rapor edilirse hasta tekrar pap smear ile izlenebilir
(32, 44).
30
-İmmünsupresyon:
ASCUS
tespit
edilen
immünsüprese
hastalara
kolposkopi
yapõlmalõdõr. Kolposkopide şüpheli alanlardan biyopsi yapõlarak histolojik sonuca göre tedavi
planlanmalõdõr (32).
Gebelikte ASCUS tanõsõnda, gebelik haftasõndan bağõmsõz olarak gebe olmayan hastalar
gibi değerlendirme yapõlmalõdõr (32).
b. Düşük Dereceli Skuamöz İntraepitelyal Lezyon (LGSIL): Tüm pap smear örneklerinin %1-2’ini
LGSIL oluşturmakta ve LGSIL tanõsõ alan hastalarõn %15-30’ unda biyopside CIN 2-3
saptanmaktadõr (32).
LGSIL tanõsõ alan hastalarda tercih edilen ilk yöntem kolposkopidir. Postmenapozal ve
adölesan hastalar bu yaklaşõma istisnadõr. Kolposkopik muayenenin yetersiz olmasõ veya
kolposkopide bir lezyon saptanamamasõ halinde endoservikal örnekleme tercih edilir. Bu
işlemler sonucunda CIN veya kanser saptanmamõş ise hastalar tekrar 6-12 ay ara ile sitoloji veya
12 ay ara ile HPV-DNA testi ile takip edilebilir. Eğer sitolojide ASCUS veya daha ileri bir
epitelyal anormallik rapor edilirse veya hastada HPV-DNA pozitif ise hasta tekrar kolposkopi ile
değerlendirilir (32).
-Postmenapozal kadõnlar: Özellikle klinik veya sitolojik atrofi bulgularõ olan hastalarda
intravajinal estrojen tedavisinden sonra tekrar sitolojik inceleme yapõlabilir. Bu hastalarda takip
sitolojide ASCUS veya daha ileri bir epitelyal anormallik saptanõrsa hasta kolposkopiye
sevkedilir. Eğer sonuç negatif ise bir kez daha 4-6 ay aralõklõ pap smear sonrasõnda hastalar rutin
normal izleme dönebilir. HPV-DNA testi ile izlem diğer bir alternatif yaklaşõmdõr. HPV pozitif
hastalar kolposkopiye gönderilirken negatif olan hastalar sitoloji ile takip edilirler (32).
-Adölesanlar: Adölesan dönemde LGSIL rapor edilen hastalarda kolposkopi, tekrar
sitoloji veya HPV testinden oluşan üç yaklaşõmdan biri kullanõlabilir. Adölesanlarda başlangõç
olarak tüm hastalarda kolposkopik inceleme ile başlayõp rutin LGSIL protokolü uygulanabilir.
Bunun yanõnda tekrar sitoloji veya HPV-DNA testleri ile hangi hastalarõn tekrar kolposkopiye
sevk edileceği şeklinde seçim yapõlabilir. Tekrar sitoloji 6 ay sonra yapõlõr ve ASCUS veya daha
ileri bir anormal sonuç durumunda hasta kolposkopiye sevk edilir. Eğer tekrar sitoloji negatif ise
bir kez daha 6 ay ara ile pap smear yapõldõktan sonra hasta rutin normal izleme dönebilir. HPVDNA testi 12 ay sonra yapõlõr ve pozitif ise hastalar kolposkopiye sevk edilir. Negatif ise rutin
normal takibe dönülebilir (32).
31
-Gebeler: Gebelikte LGSIL tesbit edilen hastalara yaklaşõm gebe olmayan hastalar
gibidir (32).
c. Yüksek Dereceli Skuamöz İntraepitelyal Lezyon (HGSIL): HGSIL tümsitoloji sonuçlarõnõn
%0,5’ ini oluşturmasõ nedeniyle nispeten nadir ama sonuçlarõ itibariyle çok önemli bir tanõdõr.
Sitolojik inceleme sonrasõnda HGSIL rapor edilen kadõnlarda %70-75 oranõnda CIN 2-3, %1-2
oranõnda ise invaziv kansere rastlanmaktadõr (32).
Bütün HGSIL tanõsõ alan hastalarda kolposkopik inceleme ve endoservikal örnekleme
en iyi yaklaşõm olarak kabul edilmektedir. Bu yaklaşõm sonucu histolojik olarak CIN teşhis
edilen olgularda uygun tedavi yapõlõr. Ancak kolposkopide herhangi bir lezyon tespit edilemeyen
olgularda sitoloji, kolposkopi ve histolojik değerlendirmenin tekrar gözden geçirilmesi önerilir.
Bu gözden geçirmeye rağmen sitoloji HGSIL ve kolposkopide lezyon yoksa konizasyon veya
LEEP gibi tanõsal eksizyonel prosedür önerilir. Tanõsal eksizyonel prosedür yapõlacak hastalarda
endoservikal küretaj (ECC) yapõlmayabilir (32).
Sitolojide HGSIL tesbit edilen olgularda kolposkopiyi takiben LEEP yapõlmasõna “gör
ve tedavi et” yaklaşõmõ adõ verilir. Tek bir vizite tanõ ve tedavinin yapõlabilmesi nedeniyle
maliyet etkin bir yaklaşõmdõr. Ancak belli bir hasta grubunda CIN olmamasõna rağmen
uygulamanõn yapõlmasõ maliyet ve morbidite açõsõndan dezavantajlõdõr. Takibe gelemeyecek
veya yaşlõ hastalarda tercih edilir (32).
-Reprodüktif dönemdeki genç hastalar: Çok genç yaştaki hastalarda servikal konizasyon
veya diğer eksizyonel prosedürlerin morbiditesinden kaçõnmak için izlem şeklinde bir yaklaşõm
tercih edilebilir. Sitolojisi HGSIL rapor edilmiş genç hastalarda ancak kolposkopik inceleme
yeterli ve lezyon yok, endoservikal değerlendirme normal yani herhangi bir CIN lezyonunun
mevcut olmadõğõ durumda hastanõn da kabul etmesi ile 4-6 aylõk aralõklarla 1 yõla kadar takip
edilebilir. Bu takipte 1 yõl sonunda HGSIL tanõsõ sebat ederse veya kolposkopik bulgular
kötüleşirse tanõsal eksizyonel prosedür önerilir (32).
-Gebeler: Sitoloji sonucu HGSIL olarak rapor edilen gebe hastalarda kolposkopik
inceleme bu konuda deneyimli doktorlar tarafõndan yapõlmalõdõr. Kolposkopi altõnda
lezyonlardan biyopsi yapõlabilir. Ancak servikal küretaj gebelik sõrasõnda önerilmez. Gebelik
sõrasõnda ortaya çõkan fizyolojik değişiklikler nedeni ile kolposkopi hemen her zaman
tatminkardõr. İntraepitelyal neoplazi tedavisi doğum sonrasõ 6. haftaya bõrakõlõr. Gebelik
sõrasõnda tanõsal eksizyonel prosedür sadece invazyon şüphesi varlõğõnda yapõlmalõdõr (32).
32
d. Atipik Glandüler Hücreler (AGC): AGC tanõsõ alan hastalarda ilk yaklaşõm kolposkopiye ek
olarak endoservikal örnekleme yapõlmasõdõr. Özellikle 35 yaş üzerindeki hastalarda kaynak
genellikle endometriumdur. Bu nedenle 35 yaş üzerindeki hastalarda kolposkopi ile birlikte
endometrial örnekleme yapõlmalõdõr. Daha genç hastalarda ise açõklanamayan vajinal kanama
olmasõ durumunda veya sitolojide atipik endometrial hücrelerin saptanmasõ durumunda
endometrial örnekleme önerilmektedir. AGC hastalarõnda neoplazi riski yüksek olduğu için eğer
kolposkopi ve endometrial örnekleme ile sonuç alõnamazsa sitoloji ve biyopsi sonuçlarõ tekrar
gözden geçirilmelidir (32).
10.6. Pap Smear Teknolojisindeki Gelişmeler
Pap smeardeki doğruluk oranõnõn %100 olmadõğõ bilinmektedir (44). Son yõllarda özellikle
sitolojik taramalardaki yalancõ negatif sonuçlarõ azaltmaya yönelik yeni teknolojiler
geliştirilmeye başlanmõştõr. Ayrõca sitoloji ile konan servikal kanser tanõsõnõn getirdiği medikolegal sorunlarõn giderek artmasõ da, bu yönde yeni tekniklerin geliştirilmesini teşvik etmiştir. Bu
alanda halen başlõca dört yeni yöntem bazõ merkezlerde uygulamaya girmiştir:
-İnce preperat yöntemi
-PAPNET yöntemi
-Otopap yöntemi
-Roche görüntü analiz sistemi (18, 44).
a. İnce preparat yöntemi (Thin Prep): Sitoloğun daha iyi değerlendirme yapmasõ ve
tarama hatalarõnõn azaltõlmasõ için uniform, hücrelerin kan, mukus ya da inflamatuar oluşumlarla
yapõsõnõn bozulma oranõnõn azaltõldõğõ, hücrelerin tabakada iyi bir şekilde dağõldõğõ, sõvõ içinde,
ince yayma preperatlar geliştirilmiştir. Toplama aygõtõ lama yayõlmak yerine, bir sõvõ solüsyonla
tamponlanmõş bir düzenekte yõkanõr. Hücre süspansiyonu, kan ve debrisin ayrõştõrõldõğõ bir filtre
sistemine konur ve hücre örnekleri 20 mm çapõndaki bir lamele yayõlõr. Bu preperat normalde
görünene oranla çok daha temizdir. Daha sonra lamlar klasik yöntemle sitoteknolog ve patolog
tarafõndan incelenir. Bu teknik FDA tarafõndan onaylanmõştõr (7, 44).
İnce yayma yönteminde tanõsal hüre gruplarõ bozulmamakta, hücreler arasõ bağlar
yõkõlmamaktadõr. Papanicoloau smearde anormal hücreler, kan ve iltihabi elemanlar arasõnda
gizli kalabilmekte ve hücre dağõlõmõnõn uniform olmayõşõ yüzünden hücre gruplarõ bu anormal
33
hücreleri gölgeleyebilmektedir. İnce yayma smearde sitopatolog belli bir alana homojen dağõlan
hücreleri incelediğinden inceleme işlemi daha az zaman almakta ve inceleme alanõ tümüyle
değerlendirilebilmektedir (65). İnce yayma yönteminin diğer bir avantajõ da özel sõvõ solüsyonu
sayesinde tanõ koydurucu hücreleri uzun süre koruyarak, anormal hücreler saptandõğõnda, ileri
testlerin (örneğin HPV-DNA gibi) yapõlmasõna olanak vermesidir (5, 32, 63).
Amerikan Kanser Derneği konvansiyonel yöntem kullanõlõyorsa rutin pap smearõn yõllõk
olmasõnõ fakat sõvõ bazlõ sitoloji kullanõlõyorsa her iki yõlda bir yapõlmasõnõ tavsiye eder.
Amerikan Obstetrik ve Jinekoloji Koleji ise sõvõ bazlõ pap testin konvansiyonel sitolojiye göre az
da olsa üstün olduğunu belirtmekte fakat kullanõlan sitolojik metoda dayalõ taramada herhangi
bir farklõlõk belirtmemektedir (63).
b. PAPNET Bilgisayarlõ Yeniden Tarama Yöntemi: Daha önce mikroskopla taranmõş
negatif sitolojik smearlerin (konvansiyonel pap smearler), bilgisayarlõ bir mikroskop ve renkli
kamera ile yeniden taranmasõna dayanan bir sistemdir. Amaç, yanlõş negatiflik oranõnõ
minimuma indirmektir. Yeterli bir pap smear 50.000-300.000 kadar hücre içerir. Bazen bu kadar
hücre içinde sadece 10- 12 anormal veya atipik hücreye rastlanõr (18). Bunlar konvansiyonel
taramalarda kolayca gözden kaçabilir, bazen de yanlõş değerlendirilebilir. İşte bu network
donanõmlõ PAPNET Bilgisayar sistemi sayesinde lam üzerindeki en kötü görünümlü 128 alan
patoloğun yeniden incelemesine sunulmaktadõr. Bu hücreler anormal olarak değerlendirilirse
patolog, smearõ yeniden sõnõflamakta, normal kabul edilirse ilk tanõ değiştirilmemektedir.
Deneyimli bir sitopatoloğun bu 128 görüntüyü incelemesi 1,5-2 dakikasõnõ alõr. Yaymada
anormal, şüpheli veya tartõşmalõ hücreler saptandõğõnda ikinci kez mikroskopik inceleme yapõlõr
(18, 44).
Bu yöntem sayesinde klasik mikroskopik tarama ile gözden kaçmõş birçok anormalliğin
ortaya çõkarõlabildiğini gösteren araştõrmalarõn sayõsõ giderek artmaktadõr. Ancak büyük bir
aşama gibi görülmekle birlikte, PAPNET sisteminin bütün olgularda anormal hücreleri
yakalamasõ da beklenemez; fakat yine de gerek hekim, gerekse hasta için bir kalite kontrol aracõ
olarak yeni bir emniyet sağladõğõ da kabul edilmektedir (5).
c. Oto Pap 300 QC- Otomatik Pap Tarama Sistemi: Bu bilgisayarlõ yeniden taranma
sistemi ile, yanlõş negatif preperatlarõn saptanmasõna yardõmcõ olmak amaçlamaktadõr. Bu
sistemde smearlerin yaklaşõk %25’ i makine tarafõndan ekarte edilmekte olup, normal sõnõrlarda
ve yeterli kabul edilen tüm smearleri yeniden tarayarak anormal hücreler içerme olasõlõğõ
34
bulunan lamlarõ ayõrõr. Kalan %75’ i sitopatologlara ikinci inceleme için gönderilmektedir.
Bunlar yeniden manuel olarak taranõr (4).
Bu bilgisayarlõ sistem, yüksek tarama hõzlõ bir video mikroskobu, bir alan görüntüleyici
bilgisayar (alandaki sitolojik görüntüleri hõzla yorumlayan) ve uygun görüntü yorumlayõcõ bir
yazõlõm içerir. Hergün çok sayõda yayma preperatõn tarandõğõ merkezlerin tarama programlarõnda
kural olarak randomize seçilmiş %10 preperat ikinci kez taranmaktadõr. Bu işlem Oto Pap
sistemine yaptõrõldõğõnda, yanlõş negatiflik oranõnõn 5-7 kat daha düşük olduğu gösterilmiştir
(4, 66).
d. Roche görüntü analiz sistemi: Yakõn zamanlarda klinik araştõrmalara giren bu sistem,
sõvõya dayalõ ince tabaka sistemi (Cytorich) ile otomatize yeniden tarama sistemini (AUTOcyte)
birleştirmektedir. Bu sistemin konvansiyonel yeniden tarama yönteminin yerini almasõ
planlanmaktadõr. Ancak henüz araştõrma aşamasõnda olan bu donanõm piyasaya sürülmemiştir (5,
18).
Bu işlemler bir yanda taramanõn duyarlõlõğõnõ artõrõrken bir yandan da serviks kanseri
tarama maliyetlerini de artõrmaktadõr. Bu yöntemlerle maliyet-etkinlik, kullanõldõğõ şekle bağlõ
olmaktadõr. Her üç senede bir taramanõn yapõldõğõ bir program dahilinde maliyet-etkin
olabilmektedirler; yõllõk taramanõn duyarlõlõğõnõ geliştirmek amacõyla kullanõlõyorsa kurtarõlan
her yõlõn maliyeti çok yüksektir. Yeni tarama yöntemleri testlerinin duyarlõlõğõ görece düşük olan
laboratuarlarda gerçekleştirildiğinde, daha fazla maliyet-etkin olacaktõr. Pap yayma sonuçlarõnõ
daha önceden büyük
bir
kesinlikle değerlendirmiş
olan
laboratuarlarca
bu
durum
benimsendiğinde, maliyet-etkinlikten söz edilemez (55).
ABD Koruyucu Hizmetler Görev Gücü servikal kanseri taramak için yeni teknolojilerin
rutin kullanõlmasõnõn lehine veya aleyhine yeterli kanõtõ bulamamõştõr (63).
Bu tekniklerden herhangi birinin invaziv servikal kanser insidansõnõ azaltõp
azaltmadõğõna ya da sağ kalõm oranlarõnõ artõrõp artõrmadõğõna dair geniş popülasyonlu herhangi
bir
prospektif çalõşma
yapõlmamõştõr.
Bu
sebeple günümüzde standart
uygulamaya
girmemişlerdir (44).
35
GEREÇ VE YÖNTEM
Bu çalõşma, Şişli Etfal Eğitim ve Araştõrma Hastanesi’nde çalõşan kadõn sağlõk
personelinin serviks kanserine ilişkin bilgi düzeyinin ve farkõndalõğõnõn değerlendirilmesi
amacõyla planlanan kesitsel tipte bir araştõrmadõr. Araştõrmada örneklem yapõlmaksõzõn Şişli
Etfal Eğitim ve Araştõrma Hastanesi’nde çalõşan tüm kadõn sağlõk personeline ulaşõlmasõ
hedeflenmiştir. Bu amaçla, hastanenin tüm klinik ve polikliniklerine ulaşõlmõş ve toplam 612
kadõn personelden anket formunu doldurmayõ kabul eden 366 (%59,8) kadõn personel çalõşmaya
dahil edilmiştir.
Araştõrmanõn verileri, araştõrmacõ tarafõndan hazõrlanan anket formlarõnõn yüz yüze
görüşme tekniği kullanõlarak doldurulmasõyla toplanmõştõr. Çalõşmada veri toplama aracõ olarak,
kadõn sağlõk personelinin serviks kanserinin risk faktörleri ve serviks kanserinden korunmada
etkili yöntemler ile ilgili bilgilerinin sorgulandõğõ; düzenli jinekolojik muayene ve Pap smear
testi yaptõrma durumlarõnõn değerlendirildiği bir anket formu kullanõlmõştõr (EK-1).
Çalõşmada kullanõlan anket genel bilgiler ve serviks kanserinde farkõndalõk adlõ iki
bölümden oluşmaktadõr. Anketin genel bilgiler bölümünde katõlõmcõlarõn doğum tarihi, mesleği,
eğitim durumu, medeni durumu, menarş ve varsa menopozla ilgili bilgileri, mens düzeni ve varsa
gebelik bilgileri sorgulanmõştõr. Ankette bu bilgileri değerlendirmeye yönelik 10 soru yer
almaktadõr. İkinci bölümde ise katõlõmcõlarõn serviks kanseri, serviks kanserinden korunma
yöntemleri ve serviks kanserinin risk faktörleriyle ilgili bilgilerini sorgulamaya; jinekolojik
muayene ve Pap smear yaptõrma durumlarõnõ irdelemeye yönelik 15 soru sorulmuştur.
Elde edilen veriler õşõğõnda, eğitim düzeyine, meslek grubuna, medeni duruma ve varsa
gebelik bilgilerine göre serviks kanserine ilişkin risk faktörleriyle ilgili sorulara verilen cevaplar
ve dolayõsõyla çeşitli gruplarõn bilgi düzeyleri irdelenmiştir. Farklõ meslek gruplarõnda Pap smear
ve jinekolojik muayene yaptõrma oranlarõ karşõlaştõrõlmõştõr. Eğitim durumuna göre kadõn sağlõk
personelinin Pap smear ve jinekolojik muayene yaptõrma durumlarõ incelenmiştir. Evlenmiş olup
olmamakla, Pap smear ve jinekolojik muayene yaptõrma durumu arasõnda anlamlõ fark olup
olmadõğõ araştõrõlmõştõr. Katõlõmcõlardan Pap smear ve jinekolojik muayenenin ne zaman ve ne
sõklõkta yapõlmasõ gerektiğini, Pap smear yaptõrmaya ne zaman başlanmasõ gerektiğini bilenlerin
ve bilmeyenlerin, smear yaptõrma durumlarõ karşõlaştõrõlmõştõr. Menopoza giren katõlõmcõlarla,
36
girmeyen katõlõmcõlar arasõnda Pap smear yaptõrma açõsõndan fark olup olmadõğõ irdelenmiştir.
Katõlõmcõlar, mensin düzenli olup olmamasõna göre Pap smear ve jinekolojik muayene yaptõrma
durumlarõ açõsõndan incelenmiştir.
Elde edilen verilerin istatistiksel analizleri Statistical Package for Social Sciences
(SPSS) for Windows 13.0 programõyla yapõlmõştõr. Çalõşma verilerinin tanõmlayõcõ istatistiksel
sonuçlarõ aritmetik ortalama ± standart sapma olarak ifade edilmiştir. Gruplar değerlendirilirken
katõlõmcõlarõn gruplara dağõlõmlarõ frekanslar şeklinde verilmiştir. Niceliksel verilerin
karşõlaştõrõlmasõnda ve gruplara göre dağõlõmõn incelenmesinde Pearson ki-kare testi, MannWhitney U testi veya Fisher kesin olasõlõk hesabõ kullanõlmõştõr. Uygulanan istatistiksel testlerden
elde edilen sonuçlarda, %95 güvenlik aralõğõ ile p değerinin 0,05’in altõnda olmasõ anlamlõ olarak
kabul edilmiştir.
37
BULGULAR
Şişli Etfal Eğitim ve Araştõrma Hastanesi'nde (ŞEEAH) çalõşan 612 kadõn sağlõk
personelinden bu çalõşmaya katõlmayõ kabul eden 366'sõnõn (%59,8) demografik bilgileri
aşağõdaki tablolarda verilmiştir.
Çalõşmaya katõlan kadõn sağlõk personelinin 45’i (%12,2) hizmetli, 106’sõ (%29,0)
doktor, 48’i (%13,1) yardõmcõ sağlõk personeli (laborant, teknisyen v.b.), 113’ü (%30,9) hemşire
ve 54’ü (%14,8) bilgi işlem elemanõ olup, katõlõmcõlarõn meslek grubuna göre dağõlõmõ Tablo 3’te
verilmiştir.
Tablo 3. ŞEEAH Kadõn Sağlõk Personelinin Meslek Grubuna Göre Dağõlõmõ
Meslek
N(Sayõ)
Frekans(%)
Hizmetli
45
12,2
Doktor
106
29,0
Yrd. Sağlõk Personeli
48
13,1
Hemşire
113
30,9
Bilgi İşlem Elemanõ
54
14,8
Toplam
366
100,0
Çalõşmaya dahil edilen 366 personelden 5’inin (%1,4) okuma yazmasõ yokken, 9’u
(%2,5) okur-yazar, 18’i (%4,9) ilkokul mezunu, 6’sõ (%1,6) ortaokul mezunu, 134’ü (%36,6) lise
mezunu ve 194’ü (%53,0) üniversite mezunu olup, katõlõmcõlarõn eğitim durumuna göre dağõlõmõ
Tablo 4’te gösterilmiştir.
Tablo 4. ŞEEAH Kadõn Sağlõk Personelinin Eğitim Durumuna Göre Dağõlõmõ
Eğitim durumu
N(Sayõ)
Frekans(%)
Okur-yazar Değil
5
1,4
Okur-yazar
9
2,5
İlkokul Mezunu
18
4,9
Ortaokul Mezunu
6
1,6
Lise Mezunu
134
36,6
Üniversite Mezunu
194
53,0
Toplam
366
100,0
38
Katõlõmcõlardan 171’i (%46,7) evli, 185’i (%50,5) bekar ve 10’u (%2,8) dul olup,
medeni durumlarõna göre dağõlõmlarõ Tablo 5’te verilmektedir.
Tablo 5. Medeni Duruma Göre ŞEEAH Kadõn Sağlõk Personelinin Dağõlõmõ
Medeni Durum
N(Sayõ)
Frekans(%)
Evli
171
46,7
Bekar
185
50,5
Dul
10
2,8
Toplam
366
100,0
Çalõşmaya katõlanlarõn yaşlarõ 18 ila 61 arasõnda değişmekte olup, ortalama (ort.)
31,4±8,1 idi. Katõlõmcõlarõn menarş yaşlarõ 10 ila 16 arasõnda değişirken, ortalama menarş yaşõ
12,88±1,20 idi. Çalõşmaya katõlmayõ kabul eden kadõn sağlõk personelinin 21'inin (%5,7)
menopoza girmiş olduğu görüldü. Menopoza girenlerin menopoz yaşõ 36 ila 52 arasõnda
değişmekte olup, ortalama menopoz yaşõ 46,05±4,29 idi.
Katõlõmcõlardan 143'ü (%39,07) daha önce gebe kalmõş ve bunlardan 138'i (%37,7)
doğum yapmõş olup, maksimum doğum ağõrlõğõ ortalama 3239,57±448,62 gramdõ. 5 (%1,36)
personel ise çalõşma yapõlõrken hamileydi ancak doğum yapmamõştõ.
Yukarõdaki tanõmlayõcõ istatistiksel sonuçlar, personel sayõlarõyla birlikte Tablo 6'da
gösterilmiştir.
Tablo 6. ŞEEAH Kadõn Sağlõk Personelinin Genel Verileri
İncelenen Veri
Yaş (yõl)
Menarş Yaşõ (yõl)
Menopoz Yaşõ (yõl)
Maks. Doğum
Ağõrlõğõ
N(Sayõ)
Minimum
Maksimum
Ort.
366
366
21
18
10
36
61
16
52
31,4
12,88
46,05
Std.
Sapma
8,1
1,20
4,29
138
1440
4400
3239,57
448,62
Çalõşmaya dahil edilen kadõn sağlõk personelinin gebelik sayõlarõna bakõldõğõnda 223
(%60,9) personelin daha önce gebeliğinin olmadõğõ görülmüştür. Daha önce gebeliği olan 143
(%39,1) personelin gebelik sayõsõ 1-7 arasõnda değişmekte olup; 121 (%33,0) personelin gebelik
sayõsõnõn 4'ten az olduğu, 22 (%6,1) personelin ise 4 veya daha fazla gebeliğinin olduğu tespit
edilmiştir. Katõlõmcõlarõn gebelik sayõsõna göre dağõlõmõ Tablo 7'de verilmiştir.
39
Tablo 7. ŞEEAH Kadõn Sağlõk Personelinin Gebelik Sayõsõna Göre Dağõlõmõ
Gebelik Sayõsõ
N(Sayõ)
Frekans(%)
Hiç gebeliği olmayan
223
60,9
4'ten az gebeliği olan
121
33,0
4 veya daha fazla gebeliği olan
22
6,1
Toplam
366
100,0
Katõlõmcõlarõn mens düzeni sorgulandõğõnda menopoza girmemiş olan 345 (%94,3)
personelden 302'sinin (%82,5) adetlerinin düzenli olduğu, 43 (%11,7) personelin ise düzensiz
mens problemi olduğu görüldü. Personelin mens düzenine göre dağõlõmõ Tablo 8'de verilmiştir.
Tablo 8. ŞEEAH Kadõn Sağlõk Personelinin Mens Düzenine Göre Dağõlõmõ
Mens Düzeni
N(Sayõ)
Frekans(%)
Adetleri düzenli
302
82,5
Adetleri düzensiz
43
11,7
Menopoza girmiş
21
5,7
Toplam
366
100,0
Çalõşmaya katõlan 366 personelden doğum yapmõş olan 138 (%37,7) personelin doğum
sayõlarõ 1-4 arasõnda değişmekte olup, hiç bir personelin 4'ten fazla doğumu yoktu. Katõlõmcõlarõn
doğum sayõsõna göre dağõlõmõ Tablo 9'da verilmiştir.
Tablo 9. ŞEEAH Kadõn Sağlõk Personelinin Doğum Sayõsõna Göre Dağõlõmõ
Doğum Sayõsõ
N(Sayõ)
Frekans(%)
Hiç doğum yapmamõş
228
62,3
1 doğum yapmõş
69
18,9
2 doğum yapmõş
55
15,0
3 doğum yapmõş
13
3,53
4 doğum yapmõş
1
0,27
366
100,0
Toplam
Menopoza girmiş olan 21 personelin 5'i (%23,8) hormon replasman tedavisi (HRT)
almaktayken, 16'sõ (%76,2) herhangi bir hormonal tedavi almamaktaydõ.
40
Katõlõmcõlarõn sigara içme durumu sorgulandõğõnda 174 (%47,5) personelin sigara
kullandõğõ veya sigarayõ bõrakmõş olduğu, 192 (%52,5) personelin ise sigara içmediği tespit
edilmiş olup sigara içme durumlarõna göre katõlõmcõlarõn dağõlõmõ Tablo 10'da verilmektedir.
Tablo 10. Kadõn Sağlõk Personelinin Sigara İçme Durumuna Göre Dağõlõmõ
Sigara İçme Durumu
N(Sayõ)
Frekans(%)
Sigara İçmiyor
192
52,5
Sigara İçiyor veya Bõrakmõş
174
47,5
Toplam
366
100,0
Katõlõmcõlar meslek gruplarõna ve sigara içme durumlarõna göre karşõlaştõrõldõğõnda
kadõn doktorlarõn %52,8'inin, hemşirelerin %48,7'sinin, kadõn hizmetlilerin ise %28,9'unun
sigara kullandõğõ veya sigarayõ bõrakmõş olduğu anlaşõlmõş olup, katõlõmcõlarõnõn sigara içme
durumlarõnõn meslek gruplarõna göre dağõlõmõ arasõndaki fark istatistiksel olarak anlamlõ
bulunmamõştõr (p=0.093).
Çalõşmaya dahil edilen kadõn sağlõk personelinin sadece 32'si (%8,7) düzenli jinekolojik
muayene yaptõrmaktaydõ.
Pap smear testinin serviks kanserinde tarama testi olduğunu bilen kadõn sağlõk
personelinin sayõsõ 246 (%67,2) iken, bilmeyenlerin sayõsõ 120 (%32,8) idi. Smear testinin hangi
sõklõkta yapõlmasõ gerektiğini bilen personel sayõsõ 227 (%62,0), bilmeyenlerin sayõsõ 139'du
(%38).
Çalõşmaya katõlan kadõn sağlõk personelinden smear testinin serviks kanserinde tarama
testi olduğunu bilenlerle bilmeyenlerin smear yaptõrma durumlarõ karşõlaştõrõlmõş, sonuçlar Tablo
11'de verilmiştir.
Tablo 11. Kadõn Sağlõk Personelinden Smear Testinin Serviks Kanserinde Tarama
Testi Olduğunu Bilenlerle Bilmeyenlerin Smear Yaptõrma Durumuna Göre Dağõlõmõ
Tarama Testi
Hakkõndaki
Bilgisi
Biliyor
Smear Yaptõrma Durumu
N(Sayõ)
Frekans(%)
Bilmiyor
N(Sayõ)
Frekans(%)
Toplam
Evet
Hayõr
91
155
246
37,0
63,0
100,0
29
91
120
24,2
75,6
100,0
41
Tablo 11'de görüldüğü üzere Pap smear testinin serviks kanserinde tarama testi
olduğunu bilen 246 personelin 91'i (%37,0) smear testi yaptõrmõşken, bu konuda bilgi sahibi
olmayan 120 personelin 29'u (%24,2) daha önce smear testi yaptõrmõş olup, smear testi yaptõrma
açõsõndan gruplar arasõndaki fark istatistiksel olarak anlamlõ bulunmuştur (p<0,05).
Birden fazla cinsel partnerin serviks kanseri riskini artõrdõğõnõ bilen katõlõmcõlarõn sayõsõ
252 (%68,9) iken, kadõn personelin 114'ü (%31,1) bunu bilmemekteydi. Katõlõmcõlarõn 281'i
(%76,8) serviks kanserine HPV enfeksiyonunun sebep olabileceğinin farkõndayken, 85 (%23,2)
personel serviks kanserinde HPV enfeksiyonunun rolünü bilmemekteydi.
Çalõşmaya katõlan kadõn sağlõk personeline ilk cinsel ilişki yaşõnõn erken olmasõnõn (18
yaşõndan önce) serviks kanseri riskini arttõrdõğõnõ bilip bilmedikleri soruldu. Katõlõmcõlarõn 176'sõ
(%48,1) erken yaşta cinsel ilişkiye başlamanõn serviks kanseri riskini arttõrdõğõnõ biliyorken, 190
(%51,9) katõlõmcõ bu konuda bilgi sahibi değildi.
Sigara içmenin serviks kanseri riskini arttõrdõğõnõ bilen katõlõmcõ sayõsõ 188 (%51,4),
bilmeyenlerin sayõsõ 178 (%48,6) idi.
Serviks kanserinden korunma yöntemlerini ve HPV aşõsõnõ bilen 256 (%69,9) kadõn
personel varken, 110 (30,1)
kadõn personel HPV aşõsõnõ ve diğer korunma yöntemlerini
bilmemekteydi.
Katõlõmcõlarõn 120'si (%32,8) daha önce smear testi yaptõrmõşken, 246 (67,2) personel
hiç smear testi yaptõrmamõştõ. Smear testi yaptõrma sayõsõ 1-4 kez arasõnda değişmekte olup,
kadõn sağlõk personelinin smear yaptõrma durumuna göre dağõlõmõ Tablo 12'de gösterilmiştir.
Tablo 12. Kadõn Sağlõk Personelinin Smear Yaptõrma Durumuna Göre Dağõlõmõ
Smear Yaptõrma Durumu
N(Sayõ)
Frekans(%)
Smear Yaptõrmamõş
246
67,2
1 kez
63
17,2
2 kez
31
8,5
3 kez
14
3,8
4 kez
12
3,3
Toplam
366
100,0
Kadõn sağlõk personelinin smear yaptõrma durumuna ve mesleki gruplara göre dağõlõmõ
ise Tablo 13'te verilmiştir.
42
Tablo 13. Kadõn Sağlõk Personelinin Smear Yaptõrma Durumuna ve Mesleki
Gruplara Göre Dağõlõmõ
Smear Yaptõrma Durumu
Meslek
Hizmetli
Evet
Hayõr
31
14
45
68,9
31,1
100,0
20
86
106
18,9
81,1
100,0
19
29
48
39,6
60,4
100,0
45
68
113
39,8
60,2
100,0
5
49
54
9,3
90,7
100,0
N(Sayõ)
120
246
366
Frekans(%)
32,8
67,2
100,0
N(Sayõ)
Frekans(%)
Doktor
Yrd.
Sağlõk
Personeli
Hemşire
N(Sayõ)
Frekans(%)
N(Sayõ)
Frekans(%)
N(Sayõ)
Frekans(%)
Bilgi İşlem N(Sayõ)
Elemanõ
Frekans(%)
Toplam
Toplam
Tablo 13'te görüldüğü üzere smear yaptõrma oranõ en yüksek grup olan hizmetlilerin
%68,9'u smear yaptõrmõşken, bu oran doktorlarda %18,9 olup kadõn sağlõk personelinin smear
yaptõrma durumunun meslek gruplarõna göre dağõlõmõ arasõndaki fark istatistiksel olarak anlamlõ
bulunmuştur (p<0,001).
Katõlõmcõlara smear testini yaptõrmaya ne zaman başlanmasõ gerektiğini bilip
bilmedikleri soruldu (Soru 17). Bu soruya 157 (%42,9) personel biliyorum yanõtõnõ verirken,
bilmiyorum cevabõnõ işaretleyen personel sayõsõ 209 (%57,1) idi. Anketin 18. sorusundaysa 17.
soruya biliyorum cevabõ veren katõlõmcõlarõn gerçekten smear testini yaptõrmaya başlama
zamanõnõ bilip bilmedikleri sorgulandõ. 17. soruya biliyorum cevabõ verenlerin sadece 81'i
(%51,6) gerçekten Pap smear yaptõrmaya ne zaman başlanmasõ gerektiğini bilmekteydi.
Katõlõmcõlarõn Pap smear testini yaptõrmaya ne zaman başlanmasõ gerektiği ile ilgili soruya
verdikleri cevaplarõn meslek gruplarõna göre dağõlõmõ Tablo 14'te verilmektedir.
43
Tablo14. ŞEEAH' nde Çalõşan Kadõn Sağlõk Personelinin Pap Smear Testine Ne
Zaman Başlanmasõ Gerektiğiyle İlgili Soruya Verdikleri Cevaplarõn Meslek Gruplarõna
Göre Dağõlõmõ
Soru 18
Meslek
Hizmetli
Yanlõş
Doğru
45
0
45
100,0
0
100,0
43
63
106
40,6
59,4
100,0
45
3
48
93,7
6,3
100,0
98
15
113
86,7
13,3
100,0
54
0
54
100,0
0
100,0
N(Sayõ)
285
81
366
Frekans(%)
77,9
22,1
100,0
N(Sayõ)
Frekans(%)
Doktor
Yrd.
Sağlõk
Personeli
Hemşire
Bilgi
İşlem
Elemanõ
Toplam
Toplam
N(Sayõ)
Frekans(%)
N(Sayõ)
Frekans(%)
N(Sayõ)
Frekans(%)
N(Sayõ)
Frekans(%)
Tablo 14'teki veriler incelendiğinde kadõn hizmetlilerin ve bilgi işlem elemanlarõnõn
hiçbirinin Pap smear yaptõrmaya ne zaman başlanmasõ gerektiğini bilmezken, çalõşmaya katõlan
106 kadõn doktordan 63'ünün (%59,4) bu soruyu doğru yanõtladõğõ tespit edilmiş olup, meslek
gruplarõna göre dağõlõmlar arasõndaki fark istatistiksel olarak anlamlõ bulunmuştur (p<0,001).
Pap smear yaptõrmaya ne zaman başlanmasõ gerektiğini bilen ve bilmeyen kadõn sağlõk
personelinin Pap smear yaptõrma durumuna göre dağõlõmõ incelendiğinde, smear yaptõrmaya
başlama zamanõnõ bilenlerin 16'sõnõn (%19,8), bilmeyenlerin ise 104'ünün (%36,5) daha önce
smear yaptõrmõş olduğu tespit edilmiştir. Dağõlõmlar incelendiğinde aradaki fark istatistiksel
olarak anlamlõ bulunmamõştõr (p=0.05).
Katõlõmcõlarõn smear testinin hangi sõklõkta yapõlmasõ gerektiğiyle ilgili soruya verdikleri
cevplarõn meslek gruplarõna göre dağõlõmõ incelendiğinde toplam 106 doktordan 103'ünün
(%97,2), 45 hizmetliden ise 15'inin (%33,3) smear testinin hangi sõklõkta yapõlmasõ gerektiğini
44
bildiği saptanmõştõr. Verilen cevaplarõn meslek gruplarõna göre dağõlõmõ Tablo 15'te verilmiş
olup, aradaki fark istatistiksel olarak anlamlõ bulunmuştur (p<0,001).
Tablo 15. Kadõn Sağlõk Personelinin Smear Testinin Hangi Sõklõkta Yapõlmasõ
Gerektiğiyle İlgili Soruya Verdikleri Cevaplarõn Meslek Gruplarõna Göre Dağõlõmõ
Soru 19
Meslek
Hizmetli
Yanlõş
Doğru
30
15
45
66,7
33,3
100,0
3
103
106
Frekans(%)
2,8
97,2
100,0
N(Sayõ)
23
25
48
47,9
52,1
100,0
38
75
113
33,6
66,4
100,0
45
9
54
Frekans(%)
83,3
16,7
100,0
N(Sayõ)
139
227
366
Frekans(%)
38,0
62,0
100,0
N(Sayõ)
Frekans(%)
Doktor
Yrd.
Sağlõk
Personeli
Hemşire
Bilgi
İşlem
Elemanõ
Toplam
Toplam
N(Sayõ)
Frekans(%)
N(Sayõ)
Frekans(%)
N(Sayõ)
Çalõşmada serviks kanserinin risk faktörleri ve serviks kanserinden korunmada etkili
yöntemlerle ilgili sorulara verilen cevaplarõn meslek gruplarõna göre dağõlõmõ incelendi. Anketin
20. sorusunda katõlõmcõlara birden fazla cinsel partnerin serviks kanseri riskini arttõrdõğõnõ bilip
bilmedikleri soruldu. 106 kadõn doktorun hepsi (%100) birden fazla cinsel partnerin serviks
kanseri riskini arttõrdõğõnõ bilmekteyken, kadõn hizmetlilerin sadece 5'i (%11,1) bunu bilmekte
olup, 20. soruya verilen cevaplarõn meslek gruplarõna göre dağõlõmlarõ arasõndaki fark istatistiksel
olarak anlamlõ bulunmuştur (p<0,001).
Anketin 21. sorusunda katõlõmcõlara HPV'nin serviks kanserindeki rolüyle ilgili bir soru
soruldu. Çalõşmaya dahil edilen 106 doktorun hepsi (%100) bu soruya doğru cevap verirken, 45
hizmetlinin 14'ü (%31,1) HPV enfeksiyonunun serviks kanserine sebep olabileceğini bilmekte
olup, 21. soruya verilen cevaplarõn meslek gruplarõna göre dağõlõmlarõ arasõndaki fark istatistiksel
olarak anlamlõ bulunmuştur (p<0,001).
45
Çalõşmaya katõlanlara ilk cinsel ilişki yaşõnõn erken olmasõnõn serviks kanseri riskini
arttõrdõğõnõ bilip bilmedikleri soruldu (Soru 22). Çalõşmaya katõlan 106 doktordan 97'si (%91,5)
bu soruya biliyorum cevabõnõ vermiş olup, 45 hizmetliden sadece 4'ü (%8,9) cinsel ilişkiye erken
yaşta başlamanõn serviks kanseri riskini arttõrdõğõnõ biliyordu. Bu soruya verilen cevaplarõn
meslek gruplarõna göre dağõlõmõ incelendiğinde aradaki farkõn istatistiksel olarak anlamlõ olduğu
tespit edildi (p<0,001).
Çalõşmamõza dahil edilen kadõn sağlõk personeline ayrõca sigara içmenin serviks kanseri
riskini arttõrdõğõndan haberdar olup olmadõklarõ ve bariyer yöntemlerini bilip bilmedikleri soruldu
(Soru 24, 25). Her iki soruya da doğru cevap verme yüzdesi en yüksek olan meslek grubu
doktorlar iken (sõrasõyla %66,0 ve %97,2), bu sorulara verilen cevaplarõn meslek gruplarõna göre
dağõlõmlarõ arasõndaki fark istatistiksel olarak anlamlõydõ ( sõrasõyla p<0,001 ve p<0,001).
Katõlõmcõlarõn eğitim seviyesine göre smear yaptõrma durumlarõ incelendiğinde 194
üniversite mezunu kadõn personelden 49'unun (%25,3) smear yaptõrdõğõ; tam aksine okur-yazar
olmayan, okur-yazar olan ve ilköğretim mezunu olan toplam 38 personelden 29'unun (%76,3)
smear yaptõrdõğõ saptanmõş olup, kadõn sağlõk personelinin eğitim seviyesine göre smear
yaptõrma durumlarõnõn dağõlõmõ Tablo 16'da gösterilmiştir.
Tablo 16. Kadõn Sağlõk Personelinin Smear Yaptõrma Durumlarõnõn Eğitim
Seviyesine Göre Dağõlõmõ
Smear Yaptõrma Durumu
Eğitim Durumu
Evet
Hayõr
3
2
5
60,0
40,0
100,0
9
0
9
100,0
0
100,0
13
5
18
72,2
27,8
100,0
4
2
6
66,7
33,3
100,0
42
92
134
31,3
68,7
100,0
49
145
194
Frekans(%)
25,3
74,7
100,0
N(Sayõ)
120
246
366
Frekans(%)
32,8
67,2
100,0
Okur-Yazar Değil N(Sayõ)
Frekans(%)
Okur-Yazar
İlkokul Mezunu
Ortaokul Mezunu
Lise Mezunu
N(Sayõ)
Frekans(%)
N(Sayõ)
Frekans(%)
N(Sayõ)
Frekans(%)
N(Sayõ)
Frekans(%)
Üniversite
Mezunu
Toplam
Toplam
N(Sayõ)
46
Tablo 16'da görüldüğü üzere eğitim seviyesi arttõkça smear yaptõrma oranõ azalmaktadõr.
Çalõşmaya dahil olan kadõn sağlõk personelinin smear testi yaptõrmaya ne zaman
başlanmasõ gerektiğinin sorulduğu soruya (Soru 18) verdikleri cevaplarõn eğitim durumlarõna
göre dağõlõmõ incelendiğinde, üniversite mezunu 194 personelden 72'sinin (%37,1) bu soruya
doğru cevap verdiği; ilköğretim mezunu, okur-yazar ve okur-yazar olmayan toplam 38
personelin ise hiçbirinin bu soruyu doğru yanõtlayamadõğõ gözlendi. Bu soruya verilen cevaplarõn
eğitim durumuna göre dağõlõmõ Tablo 17'de verilmiş olup, dağõlõmlar arasõndaki fark istatistiksel
olarak ileri derecede anlamlõdõr (p<0,0001).
Tablo17. ŞEEAH' nde Çalõşan Kadõn Sağlõk Personelinin Pap Smear Testine Ne
Zaman Başlanmasõ Gerektiğiyle İlgili Soruya Verdikleri Cevaplarõn Eğitim Durumuna
Göre Dağõlõmõ
Soru 18
Eğitim
Durumu
Okur-Yazar
Değil
Okur-Yazar
Yanlõş
Doğru
5
0
5
100,0
0
100,0
9
0
9
100,0
0
100,0
18
0
18
100,0
0
100,0
6
0
6
100,0
0
100,0
N(Sayõ)
125
9
134
Frekans(%)
93,3
6,7
100,0
N(Sayõ)
122
72
194
Frekans(%)
62,9
37,1
100,0
N(Sayõ)
285
81
366
Frekans(%)
77,9
22,1
100,0
N(Sayõ)
Frekans(%)
N(Sayõ)
Frekans(%)
İlkokul
Mezunu
N(Sayõ)
Ortaokul
Mezunu
N(Sayõ)
Lise Mezunu
Üniversite
Mezunu
Toplam
Toplam
Frekans(%)
Frekans(%)
Araştõrmaya dahil edilen kadõn sağlõk personelinde serviks kanserinin risk faktörleri ve
serviks kanserinden korunmada etkili yöntemlerle ilgili bilgi düzeyini ölçmeye yönelik sorulara
verilen cevaplarõn eğitim durumuna göre dağõlõmõ incelendiğinde, bütün sorularda en iyi bilgi
47
düzeyine sahip grubun üniversite mezunu, en kötü bilgi düzeyine sahip grubun da ilköğretim
mezunu veya daha düşük düzeyde eğitim seviyesine sahip kadõn sağlõk personeli olduğu tespit
edilmiş olup, bu sorulara verilen cevaplarõn eğitim durumuna göre dağõlõmlarõ arasõndaki fark
tüm sorularda istatistiksel olarak anlamlõ bulunmuştur (p<0,001)
Katõlõmcõlarõn medeni durumlarõna göre düzenli jinekolojik muayene yaptõrõp
yaptõrmadõklarõ incelendiğinde, evli 171 kadõn personelden 25'inin (%14,6) düzenli jinekolojik
muayene yaptõrdõğõ ve bu oranõn bekarlarda %2,7 olduğu belirlendi. Kadõn sağlõk personelinin
düzenli jinekolojik muayene yaptõrma durumlarõnõn medeni duruma göre dağõlõmõ Tablo 18'de
gösterilmiş olup, gruplar arasõndaki fark istatistiksel olarak anlamlõ bulunmuştur (p<0,001).
Tablo 18. Kadõn Sağlõk Personelinin Düzenli Jinekolojik Muayene Yaptõrma
Durumlarõnõn Medeni Duruma Göre Dağõlõmõ
Düzenli Jinekolojik
Muayene
Medeni
Durum
Evli
Bekar
Toplam
Toplam
Evet
Hayõr
25
146
171
14,6
85,4
100,0
5
180
185
Frekans(%)
2,7
97,3
100,0
N(Sayõ)
30
326
356
Frekans(%)
8,4
91,6
100,0
N(Sayõ)
Frekans(%)
N(Sayõ)
Tablo 18'den anlaşõldõğõ üzere 366 kadõn sağlõk personelinin sadece 10'u (%2,7) dul
veya boşanmõş olduğundan, kadõn sağlõk personelinin düzenli jinekolojik muayene yaptõrma
durumlarõnõn medeni duruma göre dağõlõmõ hesaplanõrken sadece evli ve bekarlar
karşõlaştõrõlmõştõr.
Kadõn sağlõk personelinin smear yaptõrma durumlarõnõn medeni duruma göre dağõlõmõ
Tablo 19'da verilmiştir.
48
Tablo 19. ŞEEAH' nde Çalõşan Kadõn Sağlõk Personelinin Smear Yaptõrma
Durumlarõnõn Medeni Duruma Göre Dağõlõmõ
Smear Yaptõrma Durumu
Medeni
Durum
Evli
Bekar
Toplam
Katõlõmcõlarõn
Toplam
Evet
Hayõr
N(Sayõ)
108
63
171
Frekans(%)
63,2
36,8
100,0
6
179
185
Frekans(%)
3,2
96,8
100,0
N(Sayõ)
114
242
356
Frekans(%)
32,0
68,0
100,0
N(Sayõ)
smear
yaptõrma
durumlarõnõn
medeni
duruma
göre
dağõlõmõ
sorgulandõğõnda evli 171 personelin 108'inin (%63,2) smear yaptõrdõğõ, bu oranõn bekarlarda
%3,2 olduğu tespit edilmiş olup, gruplar arasõndaki fark istatistiksel olarak ileri derecede anlamlõ
bulunmuştur (p<0,0001).
Menopoza giren ve girmeyen sağlõk personeli düzenli jinekolojik muayene yaptõrma
durumu açõsõndan karşõlaştõrõldõğõnda, menopoza giren 21 personelin 10'unun (%47,6) düzenli
jinekolojik muayene yaptõrdõğõ, menopoza girmemiş 345 personelden ise 22'sinin (%6,4) düzenli
jinekolojik muayene yaptõrmakta olduğu saptandõ. Kadõn sağlõk personelinin düzenli jinekolojik
muayene yaptõrma durumlarõnõn menopoza girip girmemeye göre dağõlõmõ Tablo 20'de
gösterilmiş olup, gruplar arasõndaki fark istatistiksel olarak anlamlõ bulunmuştur (p<0,001).
Tablo 20. Kadõn Sağlõk Personelinin Düzenli Jinekolojik Muayene Yaptõrma
Durumlarõnõn Menopoz Durumuna Göre Dağõlõmõ
Düzenli Jinekolojik
Muayene
Menopoz
Durumu
Toplam
Evet
Hayõr
10
11
21
47,6
52,4
100,0
Menopoza
Girmiş
N(Sayõ)
Menopoza
Girmemiş
N(Sayõ)
22
323
345
Frekans(%)
6,4
93,6
100,0
N(Sayõ)
32
334
356
Frekans(%)
8,7
91,3
100,0
Toplam
Frekans(%)
49
Çalõşmaya dahil edilen kadõn personelin menopoza girip girmemelerine göre smear
yaptõrma durumlarõ incelenmiştir. Menopoza giren 21 personelin 19'u (%90,5) smear
yaptõrmõşken, mesntrüel kanamalarõ olan 345 personelin 101'i smear yaptõrmõş olup, her iki
grubun smear yaptõrma durumu açõsõndan aradaki fark istatistiksel olarak anlamlõ bulunmuştur
(p<0,001).
HPV enfeksiyonunun serivks kanseriyle olan ilişkisini bilen 281 personelden 74'ü
(%26,3) smear yaptõrmõşken, bu ilişkiyi bilmeyen 85 personelden 46'sõ (%54,1) smear yaptõrmõş
olup, gruplarõn dağõlõmõ arasõndaki fark istatistiksel olarak anlamlõdõr (p<0,001).
Birden fazla cinsel partnerin serviks kanseri riskini arttõrdõğõnõ bilen 252 personelin 71'i
(%28,2) smear yaptõrmõşken, bu konuda bilgisi olmayan 114 personelin 49'u (%43) smear
yaptõrmõş olup, gruplarõn dağõlõmõ arasõndaki fark istatistiksel olarak anlamlõdõr (p<0,05).
Çalõşmada kadõn sağlõk personelinin mens düzenine göre düzenli jinekolojik muayene
ve Pap smear yaptõrma durumlarõ da karşõlaştõrõldõ. Menstrüel sikluslarõ düzenli olan 302
personelin 15'i (%5,0) düzenli jinekolojik muayene yaptõrõrõrken, bu oran düzensiz
menstrüasyonu olan kadõn personelde (%16,3) olup aradaki fark istatistiksel olarak anlamlõdõr
(p<0,001).
Düzenli menstrüasyonu olan 302 personelden 76'sõ (%25,2 ) Pap smear yaptõrmõşken,
düzensiz menstrüasyon şikayeti olan 43 personelin 25'i (%58,1) smear yaptõrmõştõ. Kadõn sağlõk
personelinin smear yaptõrma durumunun menstrüel sikluslarõn düzenli olup olmamasõna göre
dağõlõmõ arasõndaki fark istatistiksel olarak anlamlõ bulunmuştur (p<0,001).
Gebelik
sayõsõna
göre
kadõn
sağlõk
personelinin
smear
yaptõrma
durumu
karşõlaştõrõldõğõnda 0-3 gebeliği olan 121 personelden 85'inin (%70,2), 4 ve daha fazla gebeliği
olan 22 personelden ise 21'inin (%95,5) smear yaptõrdõğõ bulunmuş olup, gruplar arasõndaki fark
istatistiksel olarak anlamlõdõr (p<0,05).
50
TARTIŞMA VE SONUÇ
Jinekolojik kanserler kadõnõn genital organlarõnõn malign hastalõklarõdõr. Bu grupta
başlõca endometrium, serviks ve over kanserleri yer alõr. Serviks kanseri genital kanserler içinde
erken tanõsõ mümkün olan bir kanser türüdür. Predispozan faktörler ve risk faktörleri gayet iyi
bilindiği için tedavisi de büyük ölçüde mümkündür. Jinekolojik kanserler arasõnda tüm dünyada
ikinci, gelişmekte olan ülkelerde ise ilk sõrada yer alan serviks kanseri erken dönemde teşhis
edilmediği takdirde mortalitesi çok yüksek olan bir kanserdir (1).
Papanicoloau’nun servikovajinal sitolojiden tanõda yararlanõlabileceğini göstermesinden
bu yana ve özellikle son 40 yõl içinde birçok ülkede tarama programlarõ geliştirilmiş, bu sayede
klinik olarak invazif servikal kanser insidansõnda önemli derecede azalma kaydedilmiştir. Pap
smear testiyle servikal kanser taramasõ, servikal intraepitelial neoplazi ile erken invazif hastalõk
tanõsõnõ artõrarak, servikal kanser insidansõnõ ve mortalitesini azaltmõştõr. Fakat bu konudaki en
önemli husus, dünyanõn hiçbir yerinde aktif bir tarayõcõ program olmadan servikal kanser
insidansõ ve mortalitesinin azalmamõş olmasõdõr (1,11).
Avrupa’da yõllar içinde serviks kanseri ölümleri bir düşüş eğilimi göstermektedir (10).
Milli organize servikal tarama programlarõ İsviçre, Finlandiya, Danimarka, Hollanda ve Birleşik
Krallõk’ta bulunmaktadõr. Eğer bütün kadõnlar servikal tarama programlarõna katõlõrsa ve bütün
bulunan lezyonlar yeterince takip edilirse, her 3 yõlda bir yapõlan pap smearin populasyonda
servikal kanseri %90 önleyeceği kabul edilmektedir. Bu yüzden tarama programlarõnõn yüksek
oranda kabulü ve organizasyonu bu sonuçlara ulaşmak için gereklidir (8).
Gelişmekte olan ülkelerde kadõnlarõn sadece % 5’i tarama testi yaptõrõrken, bu oran
gelişmiş ülkelerde % 90’lara ulaşmaktadõr. Amerika Birleşik Devletleri’nde (ABD) toplum
tabanlõ, bilgisayar hatõrlatmalõ tarama sistemi vardõr. ABD’de tarama oranõ % 85, Hong Kong’da
tarama oranõ % 60’dõr (67,74,75). 1986 yõlõnda tarama programlarõnõn etkisine yönelik bir
çalõşma ile etkili tarama programlarõnõn başlatõlmamasõ durumunda 2000’li yõllarda dünya
genelinde her yõl 550.000 kişinin yaşamõnõ yitireceği gösterilmiştir (76). Bir diğer çalõşma ile
kadõnlarõn her beş yõlda bir Pap smear testi yaptõrmasõ ve belirlenen tüm displazilerin tedavi
edilmesi durumunda serviks kanserleri insidansõnõn yaklasõk %84 azalacağõ belirtilmektedir (69).
51
Serviks kanserleri oluşuncaya kadar geçen süre uzun olduğu için tarama ile kanser
ortaya çõkmadan serviksteki değişiklikler saptanabilmektedir. Hastalõğõn erken belirtileri olan bu
değişikliklerin saptanmasõ ile kanser gelişimi engellenebilmektedir. Birçok gelişmiş ülkede
uygulanmakta olan tarama programlarõ ile invaziv kanser insidansõnda önemli düşüş sağlanõrken,
gelişmekte olan ülkelerde başarõlõ tarama programlarõ oldukça sõnõrlõdõr (67,68,69).
Türkiye’de ise toplum düzeyinde Pap smear tarama programõ mevcut değildir (1).
Hastane ve dispanserlerin kadõn-doğum polikliniklerine veya muayenehanelere çeşitli nedenlerle
başvuran kadõnlar içinde, hastayõ gören doktorun insiyatifine göre, görünen lezyonu olan veya
risk grubu sayõlabilecek kadõnlardan, daha seyrek olarak da hiçbir gözüken sorunu olmadõğõ
halde, kontrol amacõyla pap smear alõnmaktadõr. Daha nadir olarak kadõn kendisi, duyduklarõnõn
ve okuduklarõnõn etkisinde kalarak vaginal smear aldõrmak üzere hekime başvurmaktadõr (72).
Kalyoncu ve arkadaslarõ 2003 yõlõnda yaptõklarõ araştõrmada Pap smear testi konusunda temel
bilgi kaynağõnõn %82 ile sağlõk personeli olduğunu belirlemişlerdir (1). Gichangi ve arkadaslarõ
yine 2003 yõlõnda Kenya'da yaptõklarõ bir araştõrmada Pap smear testi konusunda kadõnlarõn
%82’sinin sağlõk personelinden, %7’sinin arkadaşlarõndan, %3’ünün medyadan bilgi aldõklarõnõ
saptamõşlardõr (73).
Toplumda yaygõn olarak görülen serviks kanserine bağlõ kadõn ölümleri kadõnlarõn
bilinçlendirilmesiyle azaltõlabilir. Ancak gelişmekte olan birçok ülkede eldeki veriler bunun tam
tersini göstermektedir. Yapõlan çalõşmalar kadõnlarõn önemli bir oranõnõn serviks kanserlerine
neden olan risk faktörlerini, Pap smear testini, pozitif servikal smearin önemini ve sağaltõm
şansõnõ bilmediklerini göstermektedir (67,70,77,78). Risk faktörlerinin ve smear testinin
bilinmemesi korunma, erken tanõ ve tedavi yöntemlerinin kullanõlmamasõna neden olmaktadõr
(67,79,80,81). Wellensiek ve arkadaşlarõ (2002) Güney Afrika’da yaptõklarõ çalõşmada sosyoekonomik ve eğitim düzeyi düşük olan kadõnlarõn % 87’sinin Pap smear testini bilmedikleri için
test yaptõrmadõklarõnõ saptamõştõr (82). Maaita ve Barakat Ürdün’de 600 kadõn ile yaptõklarõ
çalõsmada, kadõnlarõn %75’inin daha önce hiç Pap smear testi yaptõrmadõklarõnõ, %77’sinin de
serviks kanserleri ile ilgili risk faktörlerini bilmediklerini belirlemişlerdir (70). Ralston ve
arkadaşlarõ ise 2003 yõlõnda yaptõklarõ çalõşmada Çinli kadõnlarõn serviks kanserleri risk faktörleri
ile ilgili bilgi durumlarõnõ inceledikleri çalõşmada, kadõnlarõn risk faktörlerinin çoğunu
bilmediklerini ve kadõnlarõn serviks kanserleri risk faktörleri konusundaki bilgi durumlarõ ile
eğitim düzeyleri arasõnda anlamlõ bir ilişki olduğunu saptamõşlardõr(71). Waller ve arkadaşlarõ
52
2004'te yaptõklarõ çalõşmada kadõnlarõn % 38’inin serviks kanserleri riskini arttõran faktörler
konusunda bilgisiz olduklarõnõ ve eğitim seviyesi yükseldikçe serviks kanserleri risk faktörleri
konusunda bilgilerinin de arttõğõnõ belirlemislerdir (78). Hislop ve arkadaslarõ 2004 yõlõnda
Kanada’da yaptõklarõ çalõşmada, kadõnlarõn eğitim düzeylerinin serviks kanserleri risk faktörleri
konusundaki bilgi düzeylerini etkilediğini saptamõşlardõr (85).
Kalyoncu ve arkadaşlarõ 2003 yõlõnda yaptõklarõ çalõşmada kadõnlarõn sadece %20’sinin
daha önce Pap smear testi yaptõrdõklarõnõ belirlemişlerdir (1). Güngör ve arkadaşlarõ 2001 yõlõnda
yaptõklarõ çalõşmada hemşire, ebe ve bayan sağlõk teknisyenlerinin %58’inin Pap smear testi
yaptõrmadõklarõnõ saptamõşlardõr (83). Oran ve arkadaslarõ 2003 yõlõnda bayan akademisyenler
arasõnda
yaptõklarõ
çalõsmada
bayan
akademisyenlerin
%71.8’inin
Pap
smear
testi
yaptõrmadõklarõnõ belirlemislerdir (84). Bu sonuçlar Türkiye’de ve benzer bazõ ülkelerde Pap
smear testi uygulamalarõnõn diger ülkelere oranla oldukça düsük oldugunu göstermektedir. Pap
smear testi yaptõrma oranõnõn düsük olmasõ organize tarama programlarõnõn olmamasõndan
kaynaklanmaktadõr.
Bununla birlikte, bir toplumdaki kadõn popülasyonu içinde serviks kanseri hakkõnda
bilgi düzeyi en yüksek ve en bilinçli kesimin kadõn sağlõk çalõşanlarõnõn olmasõ beklenebilir.
Fakat, Tarwireyi ve arkadaslarõnõn 2003 yõlõnda yaptõklarõ bir çalõşmada elde ettikleri veriler
bunun aksini göstermektedir. Bu çalõşmada sağlõk çalõşanlarõnõn serviks kanserleri konusundaki
bilgi, inanç ve Pap smear testi yaptõrma davranõşlarõ incelenmiş, sonuç olarak sağlõk
çalõşanlarõnõn serviks kanserleri ile ilgili risk faktörlerine yönelik bilgilerinin yetersiz oldugu ve
çalõşanlarõn % 86.6’sõnõn HPV’nin serviks kanserleri için risk faktörü olduğunu bilmedikleri
saptanmõştõr. Aynõ çalõsmada, sağlõk çalõşanlarõnõn %81.7’sinin ise Pap smear testi
yaptõrmadõklarõ belirlenmiştir (12). Yapõlan pek çok çalõşma ile kadõnlar arasõnda Pap smear
testinin yapõlmamasõnda bilgi eksikliğinin etkili olduğu vurgulanmõştõr.
Biz bu çalõşmada Şişli Etfal Eğitim ve Araştõrma Hastanesi’ nde çalõşan kadõn sağlõk
personelinin serviks kanseri, serviks kanserinin risk faktörleri ve serviks kanserinden korunma
yöntemleri ile ilgili bilgi düzeylerini; bu kanser türünden korunmada ve erken teşhiste hayati
önemi olup, rutin olarak önerilen jinekolojik muayene ve pap smear konusundaki tavõr ve
alõşkanlõklarõnõ sorgulamayõ amaçladõk. Bu amaçla kesitsel bir çalõşma yürüttük. Araştõrmada
örneklem yapmadan Şişli Etfal Eğitim ve Araştõrma Hastanesi' nde çalõşan tüm kadõn sağlõk
personeline ulaşõlmayõ hedefledik. Bu amaçla, hastanenin tüm klinik ve polikliniklerine ulaşõldõ
53
ve toplam 612 kadõn personelden anket formunu doldurmayõ kabul eden 366 (%59,8) kadõn
personel çalõşmaya dahil edildi.
Çalõşmaya katõlan kadõn sağlõk personelinin demografik verilerine bakõldõğõnda 45’inin
(%12,2) hizmetli, 106’sõnõn (%29,0) doktor ve113’ünün (%30,9) hemşire olduğu görülmektedir.
Çalõşmaya dahil edilen 366 personelden 5’inin (%1,4) okuma yazmasõ yokken, 9’u (%2,5) okuryazar, 18’i (%4,9) ilkokul mezunu, 6’sõ (%1,6) ortaokul mezunu, 134’ü (%36,6) lise mezunu ve
194’ü (%53,0) üniversite mezunu olup, çalõşma popülasyonunun ortalama eğitim seviyesi hayli
yüksektir. Katõlõmcõlardan 171’i (%46,7) evli, 185’i (%50,5) bekar ve 10’u (%2,8) dul olup, 366
personelin 21'inin menopoza girdiği tespit edilmiştir. Katõlõmcõlardan 143'ünün daha önce
gebeliği olup, 138'i doğum yaptõğõ öğrenildi. Daha önce gebeliği olan 143 personelin gebelik
sayõsõ 1-7 arasõnda değişmekte olup; 121 (%33,0) personelin gebelik sayõsõnõn 4'ten az olduğu,
22 (%6,1) personelin ise 4 veya daha fazla gebeliğinin olduğu bulundu.
Daha önce yapõlan çalõşmalarda serviks kanserlerinin görülme sõklõğõnõn gebelik ve
doğum sayõsõ ile birlikte artõş gösterdiği, gebelik sayõsõnõn üçten fazla olmasõnõn, ilk gebeliğin 20
yaşõndan önce olmasõnõn ve ilk doğumun erken yaşta yapõlmasõnõn önemli risk faktörleri olduğu
belirtilmektedir (20,41,86,87). Wang ve Lin 1996 yõlõnda yaptõklarõ araştõrmada, 4 ve üzeri
vajinal doğum ile 2 ve üzeri düşük yapmanõn servikal intraepithelial neoplazi için önemli risk
faktörleri olduğunu saptamõşlardõr (23).
Çalõşmamõzdaki veriler õşõğõnda gebelik sayõsõna göre kadõn sağlõk personelinin smear
yaptõrma durumu karşõlaştõrõldõğõnda 0-3 gebeliği olan 121 personelden 85'inin (%70,2), 4 ve
daha fazla gebeliği olan 22 personelden ise 21'inin (%95,5) smear yaptõrdõğõ bulunmuş olup,
gebelik öyküsü olan kadõn sağlõk personelinde Pap smear yaptõrma oranlarõnõn çalõşma
popülasyonu içindeki en yüksek oranlara ulaştõğõ belirlendi.
Cinsel aktivite serviks kanserlerine ait risk faktörleri arasõndadõr. Serviks kanserleri evli
kadõnlarda, genç yaşta evlenenlerde ve sõk cinsel ilişkide bulunanlarda fazla görülmektedir.
Yapõlan çalõşmalarda özellikle 20 yaşõndan önce ilk cinsel iliskinin önemli bir risk faktörü
oldugu ve birden fazla kisi ile cinsel ilişkinin serviks kanserlerinin oluşumunu etkilediği
belirtilmektedir (20,21,24,25). Bizim çalõşmamõzda birden fazla cinsel partnerin serviks kanseri
riskini arttõrdõğõnõ bilen 252 personelin 71'i (%28,2) smear yaptõrmõşken, bu konuda bilgisi
olmayan 114 personelin 49'u (%43) smear yaptõrmõştõr. Aradaki bu fark istatistiksel olarak
54
anlamlõ olup, bu farkõn bariyer yöntemlerinin kullanõmõ, bekaret, ve aktif cinsel yaşamda tek
eşliliğe bağlõlõk ile oluşabileceğini düşünmekteyiz.
Son yõllarda yapõlan çalõsmalar ile kadõnlarda sigara içme oranõnõn giderek arttõgõ
bildirilmektedir (34,72,75,88). Sigaranõn serviks kanserlerinde de etken oldugunu bildiren
çalõsmalar kadõnlarõn sigarayõ bõrakma konusunda daha duyarlõ davranõslar gerektiğini
vurgulamaktadõr
(34,88,89).
Bizim
çalõşmamõzda
katõlõmcõlarõn
sigara
içme
durumu
sorgulandõğõnda 174 (%47,5) personelin sigara kullandõğõ veya sigarayõ bõrakmõş olduğu, 192
(%52,5) personelin ise sigara içmediği tespit edilmiştir. Bu oran beklenilen değerlerin hayli
üstündedir. Biz çalõşmamõzda sigara içen 174 personelin 44'ünün (%25,3) smear testi
yaptõrdõğõnõ, sigara içmeyen 192 personelden ise 76'sõnõn (%39,6) smear testi yaptõrdõğõnõ
belirledik. Bununla sigara içmenin serviks kanseri riskini arttõrdõğõnõ bilen katõlõmcõ sayõsõ 188
(%51,4), bilmeyenlerin sayõsõ 178 (%48,6) idi. Sigara içen personelin içmeyenlerden daha az
oranda smear testi yaptõrmasõ, sigara içmenin serviks kanseri riskini arttõrdõğõnõ bilmemelerine
yorulabilir kanaatindeyiz.
Çalõşmamõzda katõlõmcõlarõn 281'i (%76,8) serviks kanserine HPV enfeksiyonunun
sebep
olabileceğinin
farkõndayken,
85
(%23,2)
personel
serviks
kanserinde
HPV
enfeksiyonunun rolünü bilmemekteydi. Bu oranlar, daha önce bu konuyla ilgili yapõlan
çalõşmalardan yüksek bulunmuştur. Bunda çalõşanlarõn belirgin bir kõsmõnõn üniversite mezunu
olmasõnõn etkisinin büyük olduğu düşünülmektedir.
Çalõşmamõzda elde edilen verilerde smear yaptõrma oranõ en yüksek grup olan
hizmetlilerin %68,9'u smear yaptõrmõşken, bu oran doktorlarda %18,9 olup kadõn sağlõk
personelinin smear yaptõrma durumunun meslek gruplarõna göre dağõlõmõ arasõndaki fark
istatistiksel olarak anlamlõ bulunmuştur. Eğitim düzeyinin yükseldikçe smear yaptõrma oranõnda
görülen belirgin düşmenin, serviks kanserinde risk faktörlerine ilişkin farkõndalõğõn yüksek
olmasõ, bariyer yöntemlerinin kullanõmõ, bekaret, ve aktif cinsel yaşamda tek eşliliğe bağlõlõk ile
oluşabileceğini düşünmekteyiz. Daha önce bu konuda yapõlmõş çalõşmalarda elde edilen veriler
de çalõşmamõzõ destekler nitelikte olup, serviks kanserine ilişkin risk faktörlerinin bilinmesinin
ve bir tarama testi olan Pap smear ile serviks kanserinden korunma yöntemlerinin bilinmesinin,
serviks kanserine yakalanma riskini arttõracak riskli davranõşlardan kaçõnma gibi bir kazanõm
getireceği sonucuna ulaşmamõza yarõmcõ olmaktadõr.
Yaptõğõmõz bu çalõşmada çalõşmaya katõlan 366 personelin sadece %32,8'nin smear testi
55
yaptõrdõğõnõ belirledik. Elde ettiğimiz değer Oran ve arkadaslarõnõn 2003 yõlõnda bayan
akademisyenler arasõnda yaptõklarõ çalõşmada elde ettiği %28,2’lik ve Güngör ile arkadaşlarõnõn
2001 yõlõnda hemşire, ebe ve teknisyenlerle yaptõklarõ çalõşmada elde ettikleri %42’lik değerlere
yakõn olup, bunun sağlõk personelinin büyük çoğunluğunun Pap smear testinin serviks
kanserinde tarama testi olduğunu bilmemelerine bağlanabileceği kanaatindeyiz. Nitekim
çalõşmamõzda elde ettiğimiz verilere göre Pap smear testinin serviks kanserinde tarama testi
olduğunu bilen 246 personelin 91'i (%37,0) smear testi yaptõrmõşken, bu konuda bilgi sahibi
olmayan 120 personelin 29'u (%24,2) daha önce smear testi yaptõrmõş olup, smear testi yaptõrma
açõsõndan gruplar arasõndaki fark istatistiksel olarak anlamlõ bulunmuştur. Fakat bu değerler,
kesinlikle gelişmiş ülkelerde deklare edilen %90 gibi hedeflenen değerler düzeyinde olmayõp
sağlõk personeli dahil tüm kadõnlarõn Pap smear ve serviks kanserinde risk faktörleri hakkõnda
daha kapsamlõ bilgilendirilmeleri ve gerekirse eğitim programlarõna katõlõmlarõnõn sağlanmasõ
gerektiğini düşünmekteyiz. Çünkü, ülkemizde kadõnlarõn çoğunun Pap smear testini bilmediğini
ya da bildiği halde kullanmadõğõnõ belirleyen çalõşmalar bulunmaktadõr (1,83,90). Bu nedenle
kadõnlarõn, serviks kanserleri için ortaya konmuş risk faktörleri ve Pap smear testi konularõnda
bilgilendirilmeleri gerekmektedir (26,72,91,92). Kanserden korunmada önemli olan faktörler,
kanser yapõcõ etkenlerden uzak kalma ve erken tanõnõn sağlanmasõdõr. Bu açõdan kadõnlarõn
eğitim yolu ile kanserden korunma ve erken tanõ yöntemleri konusunda bilinçlendirilmeleri erken
tanõ şansõnõ kullanmalarõnõ sağlayabilir.
56
ÖZET
Giriş: Jinekolojik kanserler kadõnõn genital organlarõnõn malign hastalõklarõdõr. Bu grupta başlõca
endometrium, serviks ve over kanserleri yer alõr. Serviks kanseri genital kanserler içinde erken
tanõsõ mümkün olan bir kanser türüdür.
Amaç: Şişli Etfal Eğitim ve Araştõrma Hastanesi’nde çalõşan kadõn sağlõk personelinin serviks
kanseri, serviks kanserinin risk faktörleri, Pap smear ve serviks kanserinden korunma yöntemleri
ile ilgili bilgi düzeylerini sorgulamak amaçlandõ.
Gereç ve Yöntem: ŞEEAH’nde çalõşan ve çalõşmaya dahil edilen 366 kadõn sağlõk personelinin
serviks kanserine ilişkin bilgi düzeyi ve farkõndalõğõ kesitsel olarak incelendi.
Bulgular: Çalõşmaya katõlan kadõn sağlõk personelinin %12,2’si hizmetli, %29,0’u doktor,
%13,1’i yardõmcõ sağlõk personeli, %30,9’u hemşire ve %14,8’i bilgi işlem elemanõ olup yaşlarõ
18-61 arasõnda değişmekteydi. Katõlõmcõlarõn %46,7’si evli, %50,5’i bekar ve %2,8’i duldu. Pap
smear testinin serviks kanserinde tarama testi olduğunu katõlõmcõlarõn %67,2’si bilmekteydi. Pap
smear testinin tarama testi olduğunu bilen personelin %37,0’si smear testi yaptõrmõşken, bu
konuda bilgi sahibi olmayan personelin %24,2’si smear testi yaptõrmõştõ. Katõlõmcõlarõn sadece
%32,8’si daha önce smear testi yaptõrmõştõ. Araştõrmaya katõlan personelin eğitim seviyesi
arttõkça smear yaptõrma oranõ azalmaktaydõ. Araştõrmaya katõlan kadõn sağlõk personelinde
serviks kanserinin risk faktörleri ve serviks kanserinden korunmada etkili yöntemlerle ilgili bilgi
düzeyini ölçmeye yönelik sorulara en yüksek oranda üniversite mezunlarõ cevap verdi. Evli
kadõn sağlõk personelinin %63,2’si, bekarlarõn %3,2’si smear yaptõrmõştõ.
Sonuç: Eğitim düzeyi yükseldikçe smear yaptõrma oranõnda görülen belirgin düşmenin, serviks
kanserinde risk faktörlerine ilişkin farkõndalõğõn göreceli olarak daha yüksek olmasõ, bariyer
yöntemlerinin kullanõmõ, bekaretin korunmasõ ve aktif cinsel yaşamda tek eşliliğe bağlõlõk ile
oluşabileceğini düşünmekteyiz. Daha önce bu konuda yapõlmõş çalõşmalarda elde edilen veriler
çalõşmamõzõ destekler nitelikte olup, serviks kanserine ilişkin risk faktörlerinin ve serviks
kanserinden korunma yöntemlerinin bilinmesinin, serviks kanserine yakalanma riskini arttõracak
riskli davranõşlardan kaçõnma gibi bir kazanõm getireceği fikrindeyiz. Tüm kadõnlar Pap smear ve
serviks kanserinin risk faktörleri hakkõnda daha kapsamlõ bilgilendirilmeli ve gerekirse eğitim
programlarõna katõlõmlarõ sağlanmalõdõr.
Anahtar Kelimeler: Pap smear, risk faktörleri, farkõndalõk, korunma yöntemleri
57
KAYNAKLAR
1)
Kalyoncu C., Işõklõ B., Özalp S., Küçük N. Osmangazi Üniversitesi Kadõn Hastalõklarõ
ve Doğum Polikliniğine Başvuranlarõn Pap Smear HakkõndaBilgi Tutum ve Davranõşlarõ. Sağlõk
ve Toplum, 2003;13:60- 8
2)
Robert ME, Fu YS. Squamous cell carcinoma of the uterine cervix: a review with
emphasis on prognostic factors and unusual variants. Semin Diagn Pathol, 1990;7:173–189
3)
Meland MR, Flehinger BJ, Early incidence rates of procancerous cervical lesions in
women using contraceptives, Gynecol Oncol, 1973;1:290–294
4)
Turhal S. N. , Pekin T., Pekin S. Serviks Kanseri Etyolojisine Yönelik Standart ve
Gelecek Vadeden Tarama Yaklaşõmlarõ. T Klin Jinekol Obst, 1999;9:215-20
5)
Atasü T., Aydõnlõ K. (eds) Jinekolojik Onkoloji (2. Baskõ). Logos Yayõncõlõk, İstanbul,
1999
6)
Smith M, French L, Barry HC. Periodic abstinence from Pap (PAP) smear study:
women's perceptions of Pap smear screening. Ann Fam Med, 2003;1:203-8
7)
Saslow D., Runowicz C.D., Solomon D., et al. Amerikan Cancer Society Guideline
for the Early Detection of Cervical Neoplasia and Cancer. CA Cancer J Clin, 2002;52:342-62
8)
Recommendations On Cancer Screening In The European Union Prepared By The
Advisory Committee On Cancer Prevention After The Conference On Screening And Early
Detection Of Cancer Vienna 18th – 19th November 1999
9)
http://www.saglik.gov.tr/extras/istatistikler/apk2001/092.htm
10)
Zemheri E., Koyuncuer A. Servikal Kanserlerin Erken Tanõsõnda Pap Testin Önemi.
Sürekli Tõp Eğitimi Dergisi, 2005;14:1-4
11)
Danforth's Obstetrics and Gynecolocy. JB Lippincott Company, Philadelphia, 1997
12)
Tarwireyi F., Chirenje Z.M., Rusakaniko R. Cancer of the Cervix: Knowledge, Beliefs
and Screening Behaviours of Health Workers in Mudzi District in Mashonaland East Province,
Zimbabwe, Cent Afr J Med, 2003;49:83-6
13)
Kişnişçi H.A, Gökşin E. (eds) Temel Kadõn Hastalõklarõ ve Doğum Bilgisi. Güneş
Kitapevi, Ankara, 1996
58
14)
Berman M.L., Grosen E.A. Cervix. In: Haskell C.M., Berek J.S. Cancer Treatment,
W.B. Saunders Company, Philadelphia, 1995
15)
Yõldõrõm M. Klinik Jinekoloji.Türkiye Klinikleri Yayõnevi, Ankara, 1992
16)
Ünver M. Kadõn Hastalõklarõ. Palme Yayõnevi, Ankara, 1996
17)
Köse F., Yalvaç S. İntraepitelial Serviks, Vajen ve Vulva Hastalõklarõ (12. Baskõ) In:
Berek J.S. Novak Jinekoloji (Çev.Ed: Erk A). Nobel Tõp Kitabevleri, İstanbul, 1998
18)
Atasü T., Şahmay S. Jinekolojide Eksfolyatif Sitoloji (2.Baskõ). In: Atasü T., Şahmay
S.(Eds) Jinekoloji (Kadõn Hastalõklarõ). Nobel Tõp Kitabevleri, İstanbul, 2001
19)
Disaia P.J., Creasman W.T. (Eds), Klinik Jinekolojik Onkoloji, Güneş Kitapevi,
Ankara, 2003
20)
Juneja A., Sehgal A., Mitra A.B., Pandey A. A Survey on Risk Factors With Cervical
Cancer, Indian Journal of Cancer, 2003;40(1):15-22
21)
Prabhakar A.K., Menon G.R. Age at Marriage and Cervical Cancer Incidence, Indian J
Cancer, 1995;32(2):63-8
22)
World Health Organization. Control of Cancer of The Cervix Uteri, Bulletin of The
World Health Organization, 1986;64:4:607-18
23)
Wang P.D., Lin R.S. Sociodemographic Factors of Pap Smear Screening in Taiwan,
Gynecol. Oncol., 1996;62:1:10-8
24)
Atalah E., et al. Diet, Smoking and Reproductive History as Risk Factor for Cervical
Cancer, Rev. Med. Chil., 2001;129(6):567-603
25)
Bosch F.X., et al. Risk Factors for Cervical Cancer in Colombia and Spain, Int. J.
Cancer, 1992;52(5):750-8
26)
Kamaluddin M. Cancer Cervix-A Retrospective Study, J. Prev. Soc. Med.,1999;18
(1):30-4
27)
Türkdemir A.H. Meme ve Serviks Kanserlerinde Risk Gruplarõnõn Saptanmasõ,
Hacettepe Üniversitesi Sağlõk Bilimleri Enstitüsü, Bilim Uzmanlõğõ Tezi, Ankara, 2003;s:63-89
28)
Wellensõek N., Moodley M., Moodley J., Nkwanyana N. Knowledgeof Cervical
Cancer Screening and Use of Cervical Screening Facilities among Women from Various
Socioeconomic Backgrounds in Durban, Kwazulu Natal, South Africa, Int J Gynecol Cancer,
2002;12:376-82
59
29)
Carrasquillo O., Pati S. The Role of Health 9nsurance on Pap Smear and
Mammography Utilization by Immigrants Living in the United States, Preventive Medicine,
2004;39:943-50
30)
Makuc D.M., Freid V.M., Parsons P.E. Health Insurance and Cancer Screening
Among Women, Advance Data, 1994;254:1-9
31)
Brownson Ross C., Remington P.L., Davis J.R. (Eds) Chronic Disease Epidemiology
and Control ( 2nd ed). American Public Health Association, Washington, 1998.
32)
Tuncer S. Servikal Sitolojik Anormalliklere Klinik Yaklaşõm ASCCP Önerileri.
Ankaraform, Ankara, 2004
33)
Screening and Preinvasive Disease In: Griffiths C.T., Silverstone A., Tobias J.S.
Gynecologic Oncology, Mosby-Wolfe, 1997
34)
Sood A.K. Cigarette Smoking and Cervical Cancer: Meta-analysis and Critical
Review of Recent Studies, Am. J. Prev. Med, 1991;7:208-13
35)
Hatch KD. Handbook of colposcopy. Diagnosis and treatment of Lower Genital
Tract Neoplasia and HPV Infections. Boston:Litle, Brown and Co 1989;7-19
36)
Woodworth CD, Doniger J, DiPaolo JA. Immortalization in human foreskin
keratinocytesby various HPV DNA’s corresponds to their association with cervical carsinoma. J
Virol 1989;63:159
37)
Hoskins WJ, Perez CA, Young RC. Principles and Practice of Gynecologic
Oncology. Philedalphia: Lippincot Williams&Wilkins, 2000;723:35
38)
Sherman ME, Schifman m, Herrero R. Performance of a semiautomated Pap smear
screening system: results of a population based study conducted in Guanacaste, Costarica.
Cancer 1998;84:273-80
39)
Gay JD, Donaldson LD, Goellner JR. False negative results in cervical cytologic
studies. Acta Cytol 1985;29:1043-6
40)
Koutsky LA, Holmes KK, Critclow CW, et al. A cohort study of the risk of cervical
intraepitelial neoplasia grade 2 or 3 in relation to HPV infection. N Engl J Med 1992;327:1272-8
41)
Bosh FX, Munoz N, de Sanjose S et al. Risk factors for cervical cancer in Colombia
and Spain. Int J cancer 1992;52:750-8
42)
Hines JF, Ghim S, Jenson AB. Prospects for human papillomavirus vaccine
development: emerging HPV vaccines. Curr Opin Obstet Gynecol 1998;10:15-9
60
43)
Disaia PJ. Uterus Serviksi Hastalõklarõ (7th ed) In: Scott JB, Disaia PJ (eds).
Danforth's Obstetrics and Gynecolocy. JB Lippincott Company, Philadelphia, 1997
44)
Ortaç F.U., Özpak E. Serviksin Preinvaziv Hastalõğõ (6.Baskõ). In: Disaia P.J.,
Creasman W.T. (Eds), Klinik Jinekolojik Onkoloji, Güneş Kitapevi, Ankara, 2003
45)
Güner H. Serviks Kanseri (2.Baskõ). In: Yõldõrõm M. Klinik Jinekoloji.Türkiye
Klinikleri Yayõnevi, Ankara, 1992
46)
Ayhan A., Karaman D. Serviks Kanserleri (2. Baskõ) In: Berek S.J. Pratik Jinekolojik
Onkoloji (Çev. Ed:Güner H.) Nobel Tõp Kitabevleri, İstanbul, 1997
47)
Holschneider C.H.
Premalignant & Malignant Disorders of the Uterine Cervix
th
(9 ed). In: DeCherney A.H., Nathan L. (Eds) Current Obstetric & Gynecologic Diagnosis &
Treatment, Lange Medical Books/ McGraw-Hill, New York, Chicago, San Fransisco, 2003
48)
Sarõkaya E. Serviks kanserinin erken tanõsõ amacõyla 1986 yõlõnda kliniğimizde
yapõlan çalõşma. İstanbul Üniversitesi İstanbul Tõp Fakültesi Kadõn Hastalõklarõ ve Doğum
Anabilim Dalõ Uzmanlõk Tezi, İstanbul, 1987
49)
Ayhan A., Öncüloğlu C. Servikal İntraepitelyal Neoplazi (CIN). In: Kişnişçi H.A,
Gökşin E. (eds) Temel Kadõn Hastalõklarõ ve Doğum Bilgisi. Güneş Kitapevi, Ankara, 1996
50)
Rakel E.R. Textbook of Family Practice (8th ed). W. B. Saunders Company.
Phidelphia, London, New York, 2002
51)
Sankaranarayanan R, Ramani S, Wesley R. Servikal Neoplazilerde Gözle Tarama
Pratik El Kitabõ.1. baskõ. Ankara 2005
52)
Kardeş E. Servikovaginal smearlerin Bethesda Sistemine göre değerlendirilmesi.
Dicle Üniversitesi Tõp Fakültesi Patoloji Anabilim Dalõ Uzmanlõk Tezi. Diyarbakõr, 2000
53)
Ortaç F., Güngör M. Genital Kanserlerde Tarama Metodlarõ, Jinekolojik Onkoloji
Dergisi, 2000;4:131-41.
54)
Sperling R. American College of Obstetricians and Gynecologists Releases New
Guidelines for Papanicolaou (Pap) Tests, Home Healthcare Nurse, 2004;22:163
55)
Akõn S. Servikal Kanser Taramasõnda Güncel Yaklaşõmlar, Literatür, 2001;35:468-72
56)
Sirovich E.B., Welch G. The Frequency of Pap Smear Screening in the United States.
J Gen Intern Med, 2004;19:243-50
57)
Ball C., Madden JE. Update on Cervical Cancer Screening Current Diagnostic and
Evidence-Based Management Protocols. Postgraduate Medicine, 2003;113
61
58)
Cruickshank ME. Is cervical screening necessary in older women? Cytopathology,
2001;12:351-3
59)
Noller KL, Bettes B, Zinberg S, Schulkin J. Cervical cytology screening practices
among obstetrician-gynecologists, Obstet Gynecol, 2003;102:259-65
60)
Yazõcõ (Yõlmaz) S. Serviks kanserinde risk faktörlerinin belirlenmesi ve korunmada
ebe/ebe-hemşirelerin etkinliği. Hacettepe Üniversitesi Sağlõk Bilimleri Enstitüsü Hemşirelik
Programõ Doktora Tezi. Ankara, 1994
61)
Meteoğlu İ., Çulhacõ N., Hasgören S., Erkuş M. Pap Smear ve Bethesda Sistemi.
Sağlõk ve Toplum 2004;14:26-8
62)
Oruç N. Jinekolojik Smear. In: Kişnişçi H.A, Gökşin E. (eds) Temel Kadõn
Hastalõklarõ ve Doğum Bilgisi. Güneş Kitapevi, Ankara, 1996
63)
Schooff M, Lawlor A. What is the Best Collection Device For Screening Cervical
Smears? American Family Physician, 2004;69:1661-4
64)
Klinik Araştõrma. Serviksten Elverişli Sitolojik Örnek Almanõn Göstergeleri,
Literatür, 1989;10:563-6
65)
Yaşar L., Çelebi Z., Savan K. ve ark. İnce Yayma Yöntemi İle Konvansiyonel
Yöntemle Hazõrlanan Smearlerin, Servikal Patolojileri Taramadaki Etkinlikleri. Jinekoloji ve
Obstetrik Dergisi, 2002;16:16-20
66)
O’mera AT. Present Standarts for Cervical Cancer Screening, Current Opinion in
Oncology, 2002;14:505-11
67)
Ideström M., Mõlsom I., Ellström A.A. Knowledge and Attitudes About the
Pap-smear Screening Program: A Population-Based Study of Women Aged 20-59 Years, Acta
Obstet Gynecol Scand, 2002;81:962-7
68)
Lee M.C. Knowledge, Barriers, and Motivators Related to Cervical Cancer Screening
Among Korean American Women, Cancer Nursing, 2000;23:168-75
69)
World Health Organization. Progress in Reproductive Health Research Cervical
Cancer Prevention: Screening Still The Only Option, Geneva, 2004;p:2-8
70)
Maaita M, Barakat M. Jordanian Women’s Attitudes Towords Cervical Screening and
Cervical Cancer, Journal of Obstetrics and Gynaecology, 2002;22(4):421-2
71)
Ralston J.D., Taylor V.M., Yasui Y. Knowledge of Cervical Cancer Risk
Factors Among Chinese Immigrants in Seattle, J Community Health, 2003;28:41-57
62
72)
Alliance for Cervical Cancer Prevention (ACCP). Planning and Implementing
Cervical
Cancer Prevention and Control Programs: A Manual for Managers. Seattle:ACCP, 2004;13,
p:130-46
73)
Gõchangõ P., Estambale B., Bwayo J., et al. Knowledge and Practice About Cervical
Cancer and Pap Smear Testing among Patients at Ketyatta National Hospital, Nairobi, Kenya,
International Journal of Gynecological Cancer, 2003;13:827-33
74)
Twinn S., Cheng F. Increasing Uptake Rates of Cervical Cancer Screening Amongst
Hong Kong Chinese Women: The Role of The Practitioner, Journal of Advanced Nursing,
2000;32(2):335-42
75)
World Health Organization. Cervical Cancer Screening in Developing Countries,
Report of a WHO Consultation, Geneva, 2002;p:3-16
76)
Cervical Cancer Prevention-A New Approach. JHPIEGO, Baltimore, Maryland,
2000;p:1-7
77)
Twinn S., Shiu A.T., Holroyd E. Women’s Knowledge About Cervical Cancer and
Cervical Screening Practice: A Pilot Study of Hong Kong Chinese Women, Canser Nursing,
2002;25(5):377-84
78)
Waller J. et al. Beliefs About The Risk Factors for Cervical Cancer in a British
Population Sample, Preventive Medicine, 2004;38:745-53
79)
Gupta A, Kumar A, Stewart D.E. Cervical Cancer Screening Among South Asian
Women in Canada: The Role of Education and Acculturation, Health Care Women Int,
2002;23(2):123-34
80)
Kelly A.W., Fores C.M., Wollan P.C., et al. A Program to Increase Breast and
Cervical Cancer Screening for Cambodian Women in a Midwestern Community, Mayo Clin
Proc, 1996;71(5):437-44
81)
Pearlman D.N. et all. Screening for Breast and Cervical Cancers: The Importance of
Knowledge and Perceived Cancer Survivability, Health, 1999;28(4):93-112
82)
Wellensiek N., Moodley M., Moodley J., Nkwanyana N. Knowledge of Cervical
Cancer Screening and Use of Cervical Screening Facilities among Women from Various
Socioeconomic Backgrounds in Durban, Kwazulu Natal, South Africa, Int J Gynecol Cancer,
2002;12:376-82
63
83)
Güngör M.Y., Güngör L., Açõk Y., Oguzöncül F. Elazõg Devlet Hastanesi’nde Görev
Yapan Evli, Hamile Olmayan Hemsire, Ebe ve Bayan Saglõk Teknisyenlerinde Pap Smear
Taramasõ, Fõrat Üniversitesi Saglõk Bil. Dergisi, 2001;15(3):471-76
84)
Oran N.T., Oztürk H., Ergün F.S. Mammography and Pap-Smear Behaviours Among
Academicians, The First Regional Meeting of the APOCP, 2003;p:50
85)
Hislop T.G., Teh C., Lai A., et al. Pap Screening and Knowledge of Risk Factors for
Cervical Cancer in Chinese Women in British Columbia, Canada, Ethnicity & Health,
2004;9:267-81,
86)
Kjellberg L., Hallmans G., Ahren A.M., et al. Smoking , Diet, Pregnancy and Oral
Contraceptive Use as Risk Factors for Cervical Intra-Epithelial Neoplasia in Relation to Human
Papillomavirus Infection, British Journal of Cancer, 2000;82(7):1332-8
87)
Ngoan T.L., Yoshimura. Parity and Illiteracy as Risk Factors of Cervical Cancers in
Viet Nam, Asian Pacific Journal of Cancer Prevention, 2001;2:203-6
88)
Pullon S., Mcleod D., Benn C., et al. Smoking Cessation in New Zealand:Education
and Resources for Use by Midwives for Women Who Smoke During Pregnancy, Health
Promotion International, 2003;18:315-21
89)
Burger M.P.M., Hollema H., Gouw A.S.H., et al. Cigarette Smoking and Human
Papillomavirus in Patients with Reported Cervical Cytological Abnormality, British Medical
Journal, 1993;306:749-52,
90)
Balcõ H. 35 Yas ve Üzerindeki Evli Kadõnlarõn Serviks Kanserinin Erken Belirtilerine
9liskin Bilgi Düzeylerinin Saptanmasõ, T.C. Hacettepe Üniversitesi Saglõk Bilimleri Enstitüsü,
Bilim Uzmanlõgõ Tezi, Ankara, 1991;s:14-28
91)
Brenna S.M., Hardy E., Zeferino L.C., Namura I. Knowledge, Attitudes and Practices
Related to The Pap Smear Among Women with Cervical Cancer, Cad. Saude. Publica.,
2001;17(4):909-14
92)
Dignan M.B. et al. Effectiveness of Health Education of IncreaseScreening for Cervical
Cancer Among Eastern-band Cherokee. Indian women in North Carolina, J Natl Cancer Inst,
1996;20;88(22):1670-6
64
ANKET FORMU
1. GENEL BİLGİLER
1-) Doğum Tarihiniz:
2-) Mesleğiniz:
a)hizmetli
b)doktor
c)yardõmcõ sağlõk personeli
e)diğer (belirtiniz.................................................)
d)hemşire
3-) Eğitim durumunuz:
a)OY değil
b)okuryazar c)ilkokul mezunu d)ortaokul mezunu e)lise mezunu
f)üniversite mezunu
4-) Medeni durumunuz:
a)evli
b)bekar
c)dul
5-) İlk adetinizi kaç yaşõnda gördünüz? Lütfen belirtiniz.
6-) Menopoza girdiniz mi?
a)evet
b)hayõr
7-) Eğer yukarõdaki soruya evet cevabõ verdiyseniz, menopoza kaç yaşõnda girdiniz?
8-) Menopoza girdikten sonra hormon replasman tedavisi kullandõnõz mõ?
a-)evet
b-)hayõr
9-) Eğer menopoza girmediyseniz, adetleriniz düzenli midir?
a)evet
b)hayõr
10-) Eğer daha önce gebe kaldõysanõz aşağõda belirtilen gebelik sayõsõ, doğum sayõsõ,
düşük sayõsõ ve kürtajla ilgili şõklara cevap veriniz.
Gebelik sayõsõ..........
Doğum sayõsõ........... (varsa ölü doğum sayõsõ ...........)
Düşük sayõsõ.............
Kürtaj sayõsõ.............
Maksimum bebek doğum kilosu:
65
2. RAHİM AĞZI (SERVİKS) KANSERİNDE FARKINDALIK
11-) Düzenli olarak jinekolojik muayene yaptõrõyor musunuz?
a)evet
b)hayõr
12-) Yukarõdaki soruya evet cevabõ verdiyseniz, jinekolojik muayeneyi hangi
sõklõkta yaptõrõyorsunuz?
a)6 ayda bir
b)yõlda bir c)2 yõlda bir
d)3 yõlda bir e)daha seyrek
13-) Rahim kanseriyle ilgili rutin olarak önerilen tarama testini biliyor musunuz?
a)evet
b)hayõr
14-) Eğer biliyorsanõz adõnõ yazõnõz...................................................................................
15-) Hiç smear testi yaptõrdõnõz mõ? Bu soruya cevabõnõz evet ise ankete 18. sorudan,
eğer hayõr ise 19. sorudan devam ediniz.
a) evet
b)hayõr
16-) Kaç kez smear testi yaptõrdõnõz?
a)1 kez
b)2 kez
c)3 kez
d)4 kez ve üzeri
17-) Smear testi yaptõrmaya ne zaman başlanmasõ gerektiğini biliyor musunuz?
a)biliyorum
b)bilmiyorum
18-) Yukarõdaki soruya biliyorum cevabõ verdiyseniz lütfen belirtiniz.
19-) Smear testi hangi sõklõkta yapõlmalõdõr?
a)6 ayda bir
b)yõlda bir
c)2 yõlda bir
d)3 yõlda bir
e)bilmiyorum
20-) Birden fazla cinsel partnerin rahim ağzõ kanseri riskini artõrdõğõnõ biliyor
musunuz?
a)evet
b)hayõr
21-) Rahim ağzõ kanserine cinsel ilişkiyle bulaşan bir mikropun (HPV) sebep
olabileceğini biliyor musunuz?
a)evet
b)hayõr
66
22-) İlk cinsel deneyim yaşõnõn erken olmasõnõn (18 yaşõndan önce) rahim ağzõ
kanseri riskini artõrdõğõnõ biliyor musunuz?
a)evet
b)hayõr
23-) Sigara içiyor musunuz?
a)evet
b)hayõr
24-) Sigara içmenin rahim ağzõ kanseri riskini artõrdõğõnõ biliyor musunuz?
a)evet
b)hayõr
25-) Rahim ağzõ kanserinden aşõ veya başka korunma yöntemleriyle
korunabileceğinizi biliyor musunuz?
a)evet
b)hayõr
TEŞEKKÜRLER
67