HematoLog - Türk Hematoloji Derneği
advertisement

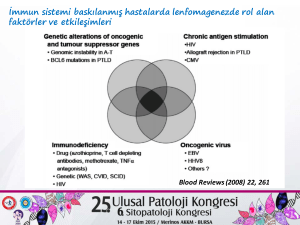
TÜRK HEMATOLOJİ DERNEĞİ HematoLog 2013: 3■2 Dr. Mehmet Sönmez, Dr. Nilay Ermantaş, Dr. Hasan Mücahit Özbaş Karadeniz Teknik Üniversitesi Tıp Fakültesi, Hematoloji Bilim Dalı, Trabzon, Türkiye e-posta: [email protected] Anahtar Sözcükler Lenfoma, İmmun yetersizlik, Tanı ve tedavi İMMÜN YETERSİZLİK ZEMİNİNDE OLUŞAN LENFOPROLİFERATİF HASTALIKLAR Özet Konjenital, edinilmiş veya iyatrojenik nedenlere bağlı olarak immun yetersizlik gelişen kişilerde lenfoproliferatif hastalıklar normal popülasyona göre daha sık izlenmektedir. İmmun yetersizlik zemininde oluşan lenfoproliferatif hastalıklar lenfomalar içerisinde ayrı bir sınıf olarak değerlendirilmektedir. İmmun yetersizliğin tipi ve şiddetine göre klinik ve patolojik özellikleri değişkenlik göstermektedir. Ancak hastaların çoğunda gelişen lenfomalar B lenfositlerden köken alıp agresiv histopatolojik özellikler taşımakta ve sıklıkla Epstein-Barr virus (EBV) birlikteliği izlenmektedir. Diğer lenfomalara göre ekstranodal bölge tutulumları daha sık, hastalık progresyonu hızlı, tedavi yanıtları kötü ve komplikasyon gelişimi daha fazla olmaktadır. GİRİŞ Malin hastalıkların oluşumunda birçok faktör etkili olmakla birlikte, tümör hücrelerinin immün sistem tarafından tanınması ve ortamdan kaldırılmasındaki yetersizliğinde önemli olduğu bilinmektedir. İmmun yetmezlikli bireylerde bir hücrenin malin hale dönüşmesi, klonal çoğalması ve kanser oluşumu daha kolay olabilmektedir. Malin hastalıkların gelişiminde bozulmuş immün denetimin etkisi, antijenik yapıya sahip olan ve viral enfeksiyonlarda çoğalabilen hücrelerde daha da belirgin olmaktadır. Bu nedenle, immün yetersizlikli kişilerde Epstein-Barr virüs (EBV) ile ilişkili lenfoma gelişimi sıklıkla izlenmektedir. Ayrıca onkojenik ve tümör baskılayıcı genlerde kalıtsal veya sonradan kazanılmış genetik değişiklikler, kronik antijenik uyarım, onkojenik virüs enfeksiyonları immün yetersizlikli bireylerde lenfoproliferatif hastalık gelişimine yol açabilen diğer etkenlerdir. Bu etkenlerin birlikteliği ve etkileşimi 512 İMMÜN YETERSİZLİK ZEMİNİNDE OLUŞAN LENFOPROLİFERATİF HASTALIKLAR Prİmer İmmÜn Yetersİzlİk ZEMİNİNDE Gelİşen Lenfoprolİferatİf Hastalıklar Tanım ve Epİdemiyolojİ Primer immün yetersizlikler (PİY) tekrarlayan ciddi enfeksiyon ataklarıyla karakterize, otoimmün ve malin hastalıklara eğilimin arttığı heterojen bir genetik hastalık grubudur. Uluslararası immünoloji dernekleri birliği’nin 2011 yılında yaptığı sınıflamada 175’den fazla PİY tanımlanmıştır. Ancak tanımlanan hastalıkların çok az kısmında malinensi gelişimi saptanmaktadır. PİY’ler nadir görülen hastalıklar olup, insidansı 1:10000 olarak belirtilmektedir (3-5). Hastalarda gelişen malin hastalıklar enfeksiyonlardan sonraki en sık ölüm nedenidir. PİY’li çocuklarda malin hastalık gelişim riski %4-25 arasında değişmekte ve malin hastalıkların %60’ını lenfomalar oluşturmaktadır. Aynı zamanda ileri yaşlarda sağlıklı bireylere göre lenfoma gelişimi 8 kat daha fazla olarak izlenmektedir. PİY ilişkili lenfomalar çoğunlukla B lenfositlerden köken almakta ve genellikle difüz büyük B hücreli histolojik tipi görülmektedir. Sıklıkla merkezi sinir sistemi ve gastrointestinal sistem gibi ekstranodal bölgelerden kaynaklanmaktadır. Vakaların %30-60’ı EBV ile ilişkili olup, T lenfosit bozukluğu ile seyreden hastalarda EBV ilişkili lenfomalar daha sık olarak görülmektedir. Hastalarda izlenen genetik değişiklikler, DNA tamirindeki bozukluklar, diğer onkojenik virüs enfeksiyonları ve kronik antijenik uyarım lenfoma gelişimi için diğer risk faktörleri arasında yer almaktadır (1,6,7). Yaygın Değişken İmmün Yetmezlik (Common Variable İmmün Yetmezlik-CVİY) CVİY, B-lenfosit defekti veya B/T lenfosit koordinasyon bozukluğuna bağlı olarak oluşan, antikor yapımının azalması, immünoglobulin (İg) G, İgA ve/ veya İgM düzeylerinin düşük olması ile karakterize heterojen bir hastalık grubudur. PİY’ler arasında en sık görülen CVİY genellikle 20-40 yaşlarında ortaya çıkmakta ve prevalansı 1:25000-50000 arasında değişmektedir (8-10). Hastalığın klinik bulguları arasında tekrarlayan sinopulmoner enfeksiyonlar, otoimmün ve granülomatoz hastalık gelişimi yer almaktadır. Yapılan çalışmalarda CVİY’li hastalarda lenfoma insidansının %1.8-8.2 arasında olduğu belirtilmektedir (6,9). Hastaların %10’unda ailesel geçiş izlenirken, %10 hastada tümör nekroz faktörü reseptörü-(TNFRS)13B mutasyonları, otoimmünite ve lenfoproliferatif hastalıklar ile ilişkilendirilmiştir. Aynı zamanda, hastalarda izlenen immün bozukluklar, radyosensitivite, helicobacter pylori, human herpes virus-8 (HHV-8) ve sitomegalovirüs (CMV) gibi kronik enfeksiyonlar lenfoproliferatif hastalık riskinde artışa yol TÜRK HEMATOLOJİ DERNEĞİ lenfoproliferatif hastalık gelişim riskini daha da arttırabilmektedir (1). İmmün yetersizlik zemininde oluşan lenfoproliferatif hastalıklar Dünya Sağlık Örgütü (DSÖ) tarafından 4 kategoride sınıflandırılmıştır (2). 1- Primer immün yetersizlik zemininde gelişen lenfoproliferatif hastalıklar 2- İnsan immün yetmezlik virusu (Human immünodeficiency virus, HİV) infeksiyonu ile ilişkili lenfomalar 3- Post-transplant lenfoproliferatif hastalıklar 4- Iyatrojenik immün yetersizlik sonrası gelişen lenfoproliferatif hastalıklar 513 514 HematoLog 2013:3•2 açmaktadır (6,11). CVİY’de görülen lenfomalar genellikle B hücre kökenli ve ekstranodal bölgelerde gelişmektedir. Ortalama 40-70 yaşlarında görülür ve çoğunlukla EBV ile ilişkisizdir (10,11). Wiskott-Aldrich Sendromu (WAS) WAS hematopoietik hücrelerde aktin iskeletinin düzenleyicisi olan WAS proteinini kodlayan aynı adlı genin mutasyonu sonucu oluşan, X’e bağlı geçiş gösteren, kombine immün yetmezlik ile seyreden bir hastalıktır. Klasik klinik triadı mikrotrombositopeni, ciddi egzemalar ve tekrarlayan enfeksiyonlardır. Hastalarda aynı zamanda otoimmün hastalıkların ve hematolojik malinitelerin sıklığı artmıştır. Doğal öldürücü (NK) hücrelerinin sitotoksik etkilerinde azalma, EBV gibi onkojenik virüslerin temizlenmesindeki yetersizlik ve immün denetimdeki bozuklukların hematolojik malinitelerin sıklığında artışa neden olabileceği düşünülmektedir (6,12). WAS’lı hastalarda NK hücre fonksiyon bozukluğuyla birlikte, T lenfosit sayı ve fonksiyonunda azalma, antikor üretiminde yetersizlik ve fagositer, dendritik hücreler, düzenleyici T hücrelerde çeşitli defektler ve apopitozis artışı gösterilmiştir (5). Hematolojik malinitelerin büyük çoğunluğunu adölesan ve genç erişkinlerde görülen lenfoma ve lösemiler oluşturmakta, sıklıkla da EBV ilişkili B-hücreli lenfomalar görülmektedir (6,13). X’e Bağlı Lenfoproliferatif Hastalık (XLP) XLP, SHD1A geni (XLP1) veya BIRC/XIAP geninde (XLP2) mutasyon sonucu oluşan bir hastalıktır. XLP1 tipi lenfoproliferatif hastalıklarla ilişkili iken, XLP2 tipinde lenfoproliferatif hastalık izlenmemektedir. XLP1 tipinde hemofagositoz ve karaciğer hasarı ile seyreden şiddetli EBV enfeksiyonu gelişebilmektedir. SHD1A gen mutasyonu sonucu, T lenfositler antijen sunan B lenfositlerle etkileşemezken diğer antijen sunan hücrelerle etkileşebildiğinden, bu hastalarda EBV enfeksiyonlarına yatkınlık ve B hücreli lenfoma sıklığında artış izlenmektedir. Eşlik eden T ve B lenfositlerin pro-apopitotik özelliklerinin azalması, NK ve sitotoksik T lenfositlerin immün denetimdeki yetersizlikleri lenfoma gelişimine yol açabilecek diğer faktörler arasında yer almaktadır (6,14). XLP1’de hastaların %30’unda ortalama 6 yaş civarında lenfoproliferatif hastalıklar gelişmektedir. En sık B hücre kökenli yüksek dereceli lenfoma, özellikle burkitt lenfoma gelişmektedir. Diğer PİY’lerdeki gibi ekstranodal tutulum sıktır ve sıklıkla ileoçekal bölge tutulumu görülmektedir (6,7). Otoimmün Lenfoproliferatif Sendrom (OLPS) OLPS lenfosit apopitoz bozukluğuna bağlı olarak gelişen ve otoimmün sitopeniler, CD4-CD8 negatif T lenfosit artışı ve lenfoma gelişimine yatkınlıkla karakterize bir hastalıktır. Bu hastalığı taşıyan kişilerin büyük bir çoğunluğu otozomal dominant olarak geçiş gösteren FAS geni mutasyonunu heterozigot olarak taşımaktadırlar. Lenfoma gelişimi 15-20 yaşında olup hodgkin ve B hücreli hodgkin dışı lenfoma eşit oranda izlenmektedir (6). Şiddetli Kombine İmmun Yetmezlik (ŞKİY) ŞKİY, PİY sendromları içerisinde en ciddi klinik bulgularla seyreden, hem humoral hem hücresel immünite de yetersizliğe yol açan ve birçok farklı genetik bozukluğu kapsayan bir hastalık grubudur. Tekrarlayan ciddi enfeksiyonlar nedeniyle tedavisiz yaşam süresi bir yılın altındadır. Yaşayan hastalarda malinensi görülme oranı %1.5 olup, çoğunluğunu hodgkin dışı lenfomalar oluşturmaktadır (6,7). İMMÜN YETERSİZLİK ZEMİNİNDE OLUŞAN LENFOPROLİFERATİF HASTALIKLAR AT progresif serebellar ataksi, okülokutanöz telenjiektazi ve disartri ile karakterize otozomal resesif geçiş gösteren bir hastalıktır. Hastalığın oluşumundan mutasyona uğramış AT geni sorumludur. AT geni DNA çift sarmal kırıklarını tespit edip onaran ve hücre siklusunda denetim noktalarının aktivasyonunu sağlayan bir protein kinazı kodlamaktadır. Bu gendeki mutasyon progressif nöronal dejenerasyon, hem humoral hem hücresel immün yetersizlik, radyosensivite ve kanser gelişimde artışa yol açmaktadır. AT PİY’ler içerisinde en sık kanser gelişimine yol açan hastalıktır. En sık görülen malin hastalık adölesan dönemde gelişen B-hücreli lenfomalardır (6,7,15). Kıkırdak Saç Hipoplazisi Mitokondrial endoribonükleaz işlevinde RNA’yı kodlayan RMRP genindeki mutasyona bağlı olarak gelişen otosomal resesif geçiş gösteren bir hastalıktır. Mutasyon sonucu bozulmuş mitokondrial RNA fonksiyonuna bağlı olarak metafizde kondrodisplazi, seyrek saçlar, anemi, immün yetmezlik ve özellikle cildi tutan hodgkin dışı lenfoma gelişimi izlenmektedir (6, 7). Nijmegen Breakage sendromu BS gen mutasyonuna bağlı olarak kombine immün yetmezlik, kromozomal instabilite, radyasyona aşırı duyarlılık ve özellikle difüz B hücreli ve lenfoblastik T hücreli lenfoma gelişiminin eşlik ettiği otozomal resesif bir hastalıktır (6). Prognoz ve Tedavİ PİY zemininde gelişen lenfomaların prognozu gerek tanı anında daha yaygın hastalık bulgularıyla ortaya çıkmaları, gerekse kemoterapi sonrası artmış ciddi enfeksiyon riski nedeniyle diğer lenfoma hastalarına göre daha kötüdür (3). Tedavi yaklaşımı immün yetmezliği olmayan lenfomalı hastalarla benzerlik göstermekle birlikte, literatürde primer immün yetersizlik ile birlikte olan lenfomaların tedavi ve prognozu ile ilgili sınırlı sayıda veri mevcuttur. Bu konuyla ilgili randomize kontrollü çalışma olmadığından hastaların tedavi planı ve kemoterapi seçiminin, primer immün yetersizliğin tipi ve prognozuna, gelişen lenfoproliferatif hastalığın histolojik tipine göre yapılması önerilmektedir (1). İmmunoglobulin eksikliğinde immünoglobulin replazmanının enfeksiyon sıklığını azalttığı gösterilmiştir (1,3). Hastalarda Pneumocystis jirovecii gelişimini engellemeye yönelik antibiyotik proflaksisi yapılmalıdır. Allojenik kök hücre nakli (AKHN) XLP, SKİY ve WAS’lı hastalarda kür sağlamakla birlikte, morbidite ve mortalitesi yüksektir. Son yıllarda azaltılmış yoğunluklu rejimler ile başarılı sonuçlar bildirilmektedir (1,16). İnsan İmmün Yetmezlİk Vİrüs Enfeksİyonu İle İlİşkİlİ Lenfomalar Epİdemİyolojİ ve Patogenez Lenfoma gelişimi insan immün yetmezlik virüs (human immünodeficiency virus, HİV) enfeksiyonunda morbidite ve mortaliteye yol açan önemli komplikasyonlardan birisidir (17). Hodgkin dışı lenfoma görülme riski genel TÜRK HEMATOLOJİ DERNEĞİ Ataksi-Telenjiektazi (AT) 515 516 HematoLog 2013:3•2 popülasyona göre 60-200 kat artmış olup, her yıl hastaların yaklaşık olarak %1-6’sında lenfoma gelişmektedir. 1996 yılından sonra HİV enfeksiyonu tedavisinde kullanılmaya başlanan etkin antiviral tedavilerle hastalarda lenfoma gelişimi azalmaya başlamıştır (1,18). Ancak önümüzdeki yıllarda, HİV’li hasta sayısında beklenen artışa bağlı olarak HİV’e bağlı gelişen lenfomaların giderek artacağı öngörülmektedir (1). Hastalarda en sık görülen lenfoma tipi difüz büyük B hücreli lenfomadır. Bunu primer merkezi sinir sistemi lenfoması ve burkitt lenfoma izlemektedir. Daha az sıklıkla primer efüzyon lenfoması, plazmablastik lenfoma ve hodgkin lenfoma görülmektedir. Foliküler lenfoma ve periferik T-hücreli lenfomalar ise çok nadir olarak bildirilmiştir (17,19). Artmış viral yük ve düşük CD4 (+) lenfosit sayısı lenfoma gelişiminde önemli risk faktörleridir. HİV RNA’sı 100000 kopya/µL’den fazla ve CD4 (+) lenfosit sayısı 50/µL’den az ise lenfoma gelişme riski belirgin olarak artmaktadır (18). HİV taşıyan bireylerde kronik antijenik uyarıma bağlı olarak poliklonal B hücre çoğalması, T lenfositlerin immün denetiminde bozukluk, immün yetmezlik ile oluşan anormal somatik mutasyonlar ve bunların üzerine eklenen EBV, HHV-8 gibi viral enfeksiyonların varlığı lenfoma oluşumunda rol oynamaktadır (1,17,18). HİV’li olgularda gelişen lenfomalar agressif seyir göstermektedirler. Genellikle tanı anında hastalık ileri evrede olup, ekstranodal tutulum ve konstitüsyonel semptomlar daha sık olarak görülmektedir. Ekstranodal tutulum en sık gastrointestinal sistemde izlenirken, kemik iliği, karaciğer, akciğer, merkezi sinir sistemi, yumuşak dokular, vücut boşlukları gibi birçok organda tutulum izlenebilmektedir. Ayrıca hastaların %50’sinde kaposi sarkomu gelişmektedir (17,18,19). Tanı İnce iğne biyopsisi çoğunlukla yetersiz olduğundan, tanı için tutulan lenf nodu veya lezyondan eksizyonel biyopsi gerekmektedir. HİV ilişkili difüz B hücreli lenfomada histolojik olarak sentroblastik ve immünoblastik olmak üzere iki alt tip tanımlanmıştır. Sentroblastik tip, yuvarlak yada oval çekirdekli, çekirdekçiklerin belirgin olduğu büyük lenfoid hücrelerin difüz tabakalar halinde görülmesi ile karakterizedir. Genellikle CD10 ve bcl-6 gibi germinal merkez ilişkili belirteçleri taşırlar ve tipik olarak CD20 pozitiftir. İmmunoblastik varyantta ise %90’dan fazla immünoblast izlenir ve sıklıkla plazmablastik farklılaşma özellikleri gösterirler, bu durum plazmablastik lenfomadan ayrımını güçleştirmektedir. Post-germinal merkezden köken aldıklarından CD10 ekspresyonu izlenmezken, sıklıkla plazma hücre ilişkili MUM1/IRF4 ve CD138/syndecan-1 ekspresyonu mevcuttur. Mitoz sık izlenir bu nedenle Kİ67/MIB-1 skoru yüksektir. İmmunoblastik varyantta EBV birlikteliğinde CD20 ekspresyonu kaybolabilmektedir. CD30, CD38 ve CD71 gibi aktivasyon belirteçleri sıklıkla immünoblastik tipte saptanmaktadır. Plazmablastik lenfomada neoplastik hücreler, büyük immünoblastik hücreler ile anaplastik büyük hücreli lenfoma hücrelerine benzer bir morfoloji gösterebildiğinden, her ne kadar B hücre kökenli olsalar da CD20 ve CD79a eksprese etmezler. Genellikle CD45, CD30, CD38 ve CD138 ekspresyonu mevcuttur. Hastalarda aynı zamanda geçirilmiş HHV-8 ve EBV enfeksiyonu da saptanabilir. Plazmablastik lenfomalar genellikle oral kavite ve çene bölgesinden köken almakta ve tipik olarak CD38, CD138 ve MUM1/IRF4 ekpresyonu saptanırken, CD20 ve CD45 ekspresyonu izlenmemektedir. Olguların %50’den fazlasında geçirilmiş EBV enfeksiyonu mevcuttur. HİV İMMÜN YETERSİZLİK ZEMİNİNDE OLUŞAN LENFOPROLİFERATİF HASTALIKLAR Evreleme Diğer lenfomalar gibi hastalar Cotswold tarafından modifiye edilmiş AnnArbor evreleme sistemine göre evrelendirilmektedir. Hastalarda görülebilen foliküler hiperplazi varlığında pozitron emisyon tomografi yanlış pozitifliklere neden olabileceğinden, evrelendirilmede tüm vücut tomografi kullanılması uygun olmaktadır. Bu hastalarda diğer lenfomalardan farklı olarak CD4 pozitif lenfosit sayısı ve HİV viral yüküne bakılması gerekmektedir (18). Prognoz ve Tedavİ HİV etkili antiviral tedavilerin kullanımı öncesinde HİV ilişkili lenfomaların prognozu oldukça kötü ve sağ kalım süresi 5-6 ay ile sınırlı iken, etkin antiviral tedavilerin kullanıma girmesi ile hastaların %50’sinden fazlasında uzun süreli hastalıksız sağkalım sağlanmıştır (17,18). 111 HİV (+) agressif lenfomalı hastada yapılan bir çalışmada uluslararası prognostik skor (IPS) ve CD4 pozitif hücre sayısının (<100/µl) prognozu öngörmede önemli olduğu bildirilmiştir (20). Yapılan bir başka çalışmada ise özellikle etoposid, vinkristin, doksorubisin, prednizolon, siklofosfamid, rituksimab (R-EPOCH) tedavi rejimi alan hastalarda IPS’nin prognoz üzerine etkisi gösterilememiştir (17). Merkezi sinir sistemi tutulumu olan hastalarda ise tedavi yanıtları ve prognoz oldukça kötüdür (17,18). 2005 yılında AIDS malinensileri konsorsuyumu, agressif lenfomaların tedavisinde kullanılan siklofosfamid, adriamisin, vinkristin, prednisolon (CHOP) rejimine rituksimab ilave etmekle remisyon oranları artarken CD4 lenfosit sayısındaki azlığa bağlı olarak gelişen enfeksiyonlardan dolayı ölüm oranlarının da arttığını belirtmiştir (17,21). Takiben yapılan bir başka çalışmada ise R-CHOP tedavisiyle hastaların %77’sinde tam remisyon izlenirken, 2 yıllık sağkalım %75 olarak bulunmuş ve rituksimab’ın etkin ve güvenli olduğu bildirilmiştir (22). Sonrasında kemoterapi etkinliği ve tolerabilitenin arttırılmasına yönelik çalışmalarda R-EPOCH tedavisinin R-CHOP’a göre daha etkili olduğu izlenmiştir (23). R-EPOCH tedavisi ile 5 yıllık progresyonsuz sağkalım %84 toplam sağ kalım ise %68 bulunmuş ve hastaların %79’unda 3 kür kemoterapi uygulanmasının yeterli olduğu saptanmıştır (24). Dolayısıyla HİV(+) difüz büyük B hücreli lenfomaların tedavisinde 2 kür R-EPOCH tedavisi, sonrası değerlendirmede tam yanıt varlığında 1 kür, parsiyel yanıt varlığında 2-4 kür daha tedavi önerilmektedir. Tedavi sürecinde hastalara nötropenik dönemlerde G-CSF ve ayrıca pneumocystis jirovecii ve mycobacterium avium’a yönelik proflaksi uygulanmalıdır. MSS proflaksisi olarak tedavinin 3. kürünün 1. ve 5. gününde, takiben 3 haftada bir toplam 6 doz intratekal 12 mg metotreksat yeterli olmaktadır. Leptomeningeal tutulumu olan vakalarda ise intratekal tedavi MSS tutulum bulguları düzeldikten 2 hafta sonrasına TÜRK HEMATOLOJİ DERNEĞİ ilişkili burkitt lenfomada ise yüksek mitotik aktivite izlenirken, CD19, CD20, CD79a ve CD10 ekspresyonu varlığında, bcl-2 negatiftir. Hodgkin lenfoma gelişen hastalarda ise sıklıkla miks sellüler tip klasik hodgkin lenfoma görülmektedir. Ancak son yıllarda antiviral tedavilerin kullanıma girmesiyle nodüler sklerozan tipin görülme oranı artmıştır (17,18). 517 518 HematoLog 2013:3•2 kadar haftada 2 kez (en az 4 hafta süreyle) sonrasında haftada bir, 6 hafta sonra ayda bir 6 ay süreyle uygulanmalıdır (17). Kemoterapi sürecinde antiviral tedavinin kemoterapi etkinliğini azaltıcı ve yan etkileri artırıcı etkisi olmasına rağmen kullanılması uygundur (17,18). Burkitt veya burkitt benzeri lenfoma gibi hızlı seyirli lenfomalarda siklofosfamid, vinkristin, doksorubisin, metotreksat, ifosfamid, etoposid ve sitarabin (modifiye CODOX-M-IVAC) veya benzer ilaçları içeren hyperCVAD (CD20 (+)’liğinde rituksimab ile birlikte) ve R-EPOCH ile oldukca iyi tedavi yanıtları izlenmiştir. Buna karşılık plazmablastik lenfomalarda tedavi yanıtları oldukça kötü ve ortalama sağkalım 6 aydan daha kısadır. HİV (-) hastalardan farklı olarak HİV (+) MSS lenfomalarında yüksek doz metotreksat ve kombinasyon kemoterapileri etkisiz olup, bu hastalara radyoterapi planlanmalıdır (7,17,23). Nüks gelişen hastalarda prognoz oldukça kötü olup, ortalama sağkalım 1 yıldan kısadır. Bu hastalarda kurtarma tedavileri ardından otolog kök hücre naklinin olumlu sonuç verdiği ve sağkalımı arttırdığı gösterilmiştir. Ancak allojenik kök hücre naklinin etkinliği ile ilgili yeterli veri henüz mevcut değildir (17,25). Tablo 1. PTLH DSÖ 2008 sınıflaması 1- Erken lezyonlar Plazmasitik hiperplazi Enfeksiyöz mononükleoz benzeri lezyonlar 2- Polimorfik PTLH 3- Monomorfik PTLH B hücreli neoplaziler Difüz büyük B hücreli lenfoma Burkitt lenfoma Plazma hücreli miyelom Plazmasitom benzeri lezyonlar Diğerleri T hücreli neoplaziler Sınıflandırılamayan periferik T hücreli lenfoma Hepatosplenik T hücreli lenfoma Diğerleri 4- Klasik hodgkin lenfoma tipi PTLH (HL-PTLH) ve hodgkin benzeri PTLH İndolent küçük B hücreli lenfomalar PTLH sınıfına dahil edilmemiştir. Post-Transplant Lenfoprolİferatİf Hastalıklar Post-transplant lenfoproliferatif hastalıklar (PTLH), solid organ veya allojenik kök hücre nakli sonrasında uygulanan immünosupressif tedaviye bağlı olarak gelişen poliklonal özellik gösteren selim durumlardan, monoklonal karakterde malin lenfoid proliferasyona kadar değişebilen heterojen bir grup hastalıktır. Vakaların %70-90’ı EBV reaktivasyonuyla ilişkilidir ve sıklıkla B lenfositlerden kaynaklanır. Daha az oranda, T ve NK hücrelerinden kaynaklanabilir, bu İMMÜN YETERSİZLİK ZEMİNİNDE OLUŞAN LENFOPROLİFERATİF HASTALIKLAR Patogenez EBV yetişkinlerde yaklaşık %95 sıklıkla orofarengeal dokuda bulunan, herpes virus ailesinden bir virüstür. Glikoprotein yapıda tabaka ile sarılı EBV genomu ve nüklear kapsidden oluşur. Primer EBV enfeksiyonu çocukluk çağında subklinik olarak seyrederken yetişkinlerde ateş, lenfadenopati ve farenjit ile karakterize enfeksiyöz mononükleoz tablosuna yol açmaktadır. Primer enfeksiyonda B hücre yüzeyinde bulunan CD21 molekülü EBV glikoprotein yapının hedef reseptörüdür. Primer enfeksiyon sırasında B lenfositlerin içine giren EBV genomu B hücrede latent kalan bir episoma dönüşmektedir. EBV tarafından transformasyona uğratılan ve ölümsüzleştirilen B lenfositlerinin çoğalması, immün yetmezliği olmayan kişilerde CD4, CD8 T lenfositler ve NK hücreleri tarafından kontrol altında tutulur. Ancak posttransplant dönemde uygulanan immünsupressif tedaviler B lenfosit çoğalması üzerindeki bu kontrolü ortadan kaldırmaktadır. Hücresel düzeyde EBV’ye ait membran proteinleri, latent membran protein-1(LMP-1) ve LMP-2A antijen aracılı B hücre aktivasyonunu taklit edebilmektedirler. Ayrıca iki nüklear EBV proteini EBNA-2 ve EBNA-LP’de c-myc gibi büyüme faktörü öncüllerini uyararak B hücre çoğalmasına yol açabilmektedir (29,30,31). PTLH’nin yaklaşık %30’unu oluşturan EBV ilişkisiz hastalığın etyolojisi tamamen aydınlatılamamakla birlikte, saptanamamış başka virüsler ile diğer kronik antijenik stimulasyon yapabilen nedenlerin rol oynayabileceği düşünülmektedir. Posttransplant primer efüzyon lenfoma ise HHV-8 ile ilişkilendirilmiştir (32). Patolojİk Özellİkler ve Sınıflama 1-Erken lezyonlar: Transplantasyonun ilk yılında gelişen bu tablo çoğunlukla çocuk ve genç erişkinlerde görülür. Özellikle tonsil ve lenf nodları tutulur fakat tutulan bölgelerin yapısında bozulma, nekroz gelişimi izlenmez. Malin transformasyon olmaksızın poliklonal B lenfosit proliferasyonunun olduğu erken lezyonların, plazma hücre hiperplazisi ve enfeksiyöz mononükleoz benzeri lezyonların görüldüğü iki subtipi mevcuttur. Plazmasitik hiperplazi çok sayıda politipik plazma hücreleri ve yer yer immünoblastlardan, enfeksiyöz mononükleoz benzeri lezyonlar ise plazma hücreleri ve T lenfositlerle birlikte yer yer immünoblastlardan oluşmaktadır. Bu lezyonlar spontan veya immünsupressif tedavinin azaltılması ile düzelebilmektedir. 2-Polimorfik PTLH: B hücreli yada T/NK hücreli lenfomaların tüm kriterlerini karşılamamakla birlikte malin transformasyonu destekleyen poliklonal yada monoklonal lenfoid infiltratlar izlenmekte ve tüm yaş gruplarında görülebilmektedir. Lenf nodları yanında gastrointestinal kanal, akciğer ve allograft tutulumu izlenebilirken, tutulan bölgelerin yapısında bozulma ve nekroz oluşmaktadır. Immünoblastlar, plazma hücreleri, orta büyüklükte lenfoid hücreler ve yer yer Reed Sternberg benzeri hücrelerden oluşur. İg geni ve episomal EBV genomunda klonal patern izlenir. 3-Monomorfik PTLH: Hem B hem de T lenfositlerden kaynaklanmakta, dokunun yapısı bozulmakta ve diğer organlara yayılım göstermektedir. B lenfositlerden köken aldığında sıklıkla difüz büyük B hücreli lenfoma ve TÜRK HEMATOLOJİ DERNEĞİ durum genellikle EBV ilişkisiz ve kötü prognozla birliktedir. PTLH, DSÖ 2008 sınıflamasında 4 gruba ayrılmıştır. (Tablo 1) (26,27,28). 519 520 HematoLog 2013:3•2 daha az sıklıkla da burkitt lenfoma yada plazmoblastik lenfoma gelişimi izlenirken, T veya NK hücrelerden kaynaklanması daha azdır. Hemen tüm vakalarda klonal IgH rearanjmanı ve EBV varlığında epizomal EBV genomu mevcuttur. Mortalite oranları %80’nin üzerindedir. 4-Klasik hodgkin lenfoma PTLH ve hodgkin lenfoma benzeri PTLH: Patolojik olarak miks sellüler yada lenfositten fakir hodgkin lenfoma özelliklerini gösteren nadir bir formdur. Neoplastik hücrelerde CD15 ve CD30 pozitiftir. CD20 pozitifliği değişken iken CD3 ve CD45 genellikle negatiftir (28). Sıklık ve Rİsk Faktörlerİ Transplantasyon sonrası lenfoproliferatif hastalık gelişme riski genel populasyona göre 30-50 kat artmış olup, transplantasyon yapılan hastaların %2’sinde görülmektedir. Hastalık gelişimi için en önemli risk faktörleri, uygulanan immünsupresyonun yoğunluğu ile alıcının nakil öncesi EBV seropozitiflik durumudur. EBV ile daha önce karşılaşmamış alıcılar yeterli EBV spesifik T hücre yanıtı oluşturamadıklarından, nakil öncesi EBV’ye maruz kalmamış olmak hastalık için olumsuz bir etki göstermektedir. Ayrıca transplantasyonun tipi, hastanın yaşı ve transplantasyon sonrası geçen süre de hastalığın gelişimini etkilemektedir. Çocukluk çağındaki hastalar genellikle EBV ile temas etmediklerinden PTLH gelişimine daha yatkındır ve hastalık transplant sonrası herhangi bir dönemde gelişebilmekle birlikte en sık ilk bir yılda ortaya çıkmaktadır. PTLH daha çok solid organ nakilleri sonrasında görülmektedir (Tablo 2). Allojenik kök hücre nakli sonrasında ise, akraba dışı veya HLA-uyumsuz akraba donörlerden yapılan nakillerde, donörde T hücre deplesyonu yapıldığında ve spesifik antilenfosit tedavi uygulandığında hastalık gelişimi artmaktadır. Kronik graft versus host hastalığı geç başlangıçlı PTLH gelişimine yol açabilmektedir (33,34). Tablo 2. Transplantasyon tipine göre PTLH sıklığı Transplatasyon tipi PTLH İntestinal ve çoklu organ Akciğer Kalp Karaciğer Böbrek Kemik iliği gelişim oranı %11-33 %2-9 %2-6 %1%1 <%1 Klİnİk Özellİkler Hastaların klinik bulguları değişkenlik gösterebilmektedir. Hastalar bazen asemptomatik olabilirken, bazende ateş, kilo kaybı ve gece terlemesi gibi nonspesifik yakınmalar ile başvurabilirler. Özellikle çocuk hastalarda daha sık olmak üzere enfeksiyoz mononükleozu andıran klinik tablo gelişebilir. Transplant yapılan hastalarda 3 gün ve daha uzun süre devam eden sebepsiz ateş varlığında PTLH ayırıcı tanıda düşünülmelidir. Klinik bulgular hastalığın tipine ve tutulum bölgesine bağlı olarak değişkenlik gösterebilmektedir (35,36). İMMÜN YETERSİZLİK ZEMİNİNDE OLUŞAN LENFOPROLİFERATİF HASTALIKLAR Hastalarda immünsupressif ilaçları mümkün olan en düşük dozlarda ve en az kombinasyonla kullanmak hastalığın önlenmesinde etkilidir (37). Profilaktik ve preemptif antiviral tedavi hastalık insidansını azaltabilmekte ve gansiklovir asiklovire göre daha belirgin olarak hastalık gelişim riskini engelleyebilmektedir (38,39). Tedavi yönteminin seçilmesinde hastalık tipi önemli olmakla birlikte hastalarda öncelikle immünsupressif tedavi azaltılarak, hastaların doğal immünitesinin onarımı ve EBV ile enfekte B lenfositlerin proliferasyonunun önlenmesi sağlanmalıdır. İmmunsupressif tedavinin azaltılması özellikle erken lezyonları olan hastalarda tam remisyon sağlayabilmektedir. Lokal hastalık varlığında cerrahi yada radyoterapi uygulanabilir. Retrospektif bir analizde immünsupressif tedavi azaltılan 30 hasta ile immünsupressif tedavide azaltma ile birlikte cerrahi yapılan 12 hasta değerlendirilmiş ve kombine tedavide %74 oranında tam remisyon elde edilmiştir. İmmunsupressif tedavinin azaltılması hastalık gerilemesini sağlarken, aynı zamanda graft rejekti yada graft versus host hastalığı gelişimini önleyecek düzeyde olmalıdır. Ancak T hücre hastalığı immünsupressif tedavi azaltılmasına yanıt vermemektedir (40). Özellikle polimorfik tipte sık görülen CD20 pozitifliğinde, CD20 monoklonal antikor rituksimab tedavisi etkilidir. Yanıtsız hastalarda rituksimabın yanına kemoterapi eklenmesi gerekir. İmmunsupresyon azaltılmasına yanıtsız 43 PTLH’li hastada yapılan bir çalışmada, 4 hafta süreyle 375mg/m²/hafta rituksimab uygulanmasıyla %44 genel yanıt ve %67 bir yıllık yaşam süresi sağlanırken, yanıtsız hastalarda rituksimab’a CHOP tedavisinin eklenmesiyle yanıt oranı %90 olarak saptanmıştır (41,42). İYatrojenİk İmmÜn Yetmezlİk Zemİnİnde Gelİşen Lenfoprolİferatİf Hastalıklar Başta romatolojik hastalıklar olmak üzere otoimmün hastalıkların tedavisinde kullanılan immünsupressif ilaçlar ile ilişkilendirilen iyatrojenik immün yetmezliğe bağlı lenfoproliferatif hastalıklar (İİY-LPH), morfolojik olarak atipik polimorfik lenfoproliferasyon, difüz agressif lenfoma, hodgkin ve hodgkin benzeri lenfoproliferasyonu içeren heterojen bir gruptur. Otoimmün hastalıkların tedavisinde kullanılan metotreksat, tiopurinler ve immünomodülatuar ilaçlar suçlanan ajanları oluşturmaktadır. Romatoid artrit gibi bazı hastalıkların, tedavi uygulanmasa bile lenfoproliferatif hastalık riskini arttırıyor olması İİY-LPH gelişiminde neden sonuç ilişkisinin anlaşılmasını zorlaştırmaktadır. Bundan dolayı lenfoproliferatif hastalık riski primer hastalığın şiddetiyle de ilişkilendirilmiştir. Ancak, hastalık şiddetiyle lenfoproliferatif hastalık riskinin artışı, hastalık yanında tedavide daha yoğun immünosupresif gereksinimine de bağlı olabilmektedir. İİY-LPH’de özellikle de B hücreli lenfoma ve hodgkin lenfoma gelişmektedir. Etyolojide suçlanan geçirilmiş EBV enfeksiyonu varlığı İİY-LPH subtipleri arasında değişkenlik göstermekle birlikte tedaviden bağımsız otoimmün hastalığa bağlı gelişen lenfoproliferatif hastalıklarda genel olarak izlenmez. EBV pozitifliği en sık klasik hodgkin lenfomada (%80) görülürken, hepatosplenik TÜRK HEMATOLOJİ DERNEĞİ Önleme ve Tedavİ 521 522 HematoLog 2013:3•2 T hücreli lenfomada çoğunlukla saptanmaz. Küçük hasta serilerine dayanan bilgilere göre son derece nadir bir durum olan İİY-LPH’nin gelişimi için, kullanılan immünosupressif ilacın tipi, tedavi süresi ve altta yatan hastalık yanında hastanın cinsiyeti ve lenfoproliferatif hastalığa genetik yatkınlıkta önem taşımaktadır. Atipik neoplastik olmayan lenfoproliferasyonlar daha çok erkek hastalarda görülürken, lenfoma gelişimi kadınlarda daha sık görülmektedir. Hastaların önemli bir bölümü immünsupressif tedavinin kesilmesiyle kemoterapi yada radyoterapi uygulanmasına gerek olmadan remisyona girebilmektedir. İmmunsupresif tedavinin kesilmesine yanıt, gelişen lenfoma tipiyle ilişkili olup, özellikle inflamatuar barsak hastalığında tiopurin kullanımıyla ilişkilendirilen hepatosplenik T lenfoma immünsupressif tedavinin kesilmesine yanıt vermemektedir (43,44,45). Metotreksat Romatoid artirit tedavisinde uzun süreli ve sık kullanılan metotreksat, dihidrofolat redüktaz enzimini inhibe ederek DNA sentezinde gerekli timidin nükleotid yapımını azaltan, sitotoksik etkili antimetabolit bir ajandır. Romatoid artrit tedavisinde kanser tedavisine göre daha düşük dozlarda uzun süreli kullanılarak bu hasta grubunda steroid tedavi ihtiyacını azaltmaktadır. İmmünsupresif etkisini T lenfosit fonksiyonlarını ve T lenfosit kaynaklı adezyon moleküllerini azaltıp, regülatuar T hücreleri arttırarak yapmaktadır. Metotreksat kullanımı sonrasında romatoid artritli hastalarda lenfoproliferatif hastalık gelişim riski 20 kat artabilmektedir. Bu durum hastalığa, metotreksat kullanımına veya EBV enfeksiyonuna bağlı olarak oluşabilmektedir. Metotreksat kullanımı sonrası lenfoma ortalama 3 yıl sonra görülmekle birlikte 10 yıldan daha uzun sürede de gelişebilmektedir. En sık difüz büyük B hücreli lenfoma, klasik hodgkin ve hodgkin benzeri lenfoproliferasyon gelişirken, foliküler lenfoma, burkitt lenfoma, periferik T hücreli lenfoma, lenfoplazmositik lenfoma ve küçük hücreli lenfoma da görülebilmektedir. Metotreksat tedavisiyle ilişkili lenfomada EBV sıklıkla saptanmakta ve hastaların %40’ında ekstranodal tutulum izlenmektedir. Hastaların yaklaşık %20-30’unda tedavinin kesilmesiyle lenfoproliferatif hastalık gerilemektedir (43,44). Tiopurinler Başta Crohn hastalığı olmak üzere inflamatuar barsak hastalıklarının tedavisinde sık kullanılan tiopurinler (azotipurin, 6-merkaptopurin) 6 tiyoguanine dönüşerek etki gösterir ve nükleotid sentezinin inhibisyonuna yol açarlar. Sitotoksik T lenfositleri ve NK hücreleri üzerine direkt sitotoksik etki göstererek immünsupresyon oluştururlar. İnflamatuar barsak hastalıklarında lenfoproliferatif hastalık riski olmakla birlikte tiopurin kullanımında bu risk 3 ila 5 kat daha artmaktadır (45). İmmünomodulatuar İlaçlar Romatoid artrit, psöriasis, ankilozan spondilit, inflamatuar barsak hastalıkları ve multiple skleroz gibi immünolojik hastalıkların tedavisinde kullanılmak üzere geliştirilmiş hedefe yönelik tedavilerdir. Tümör nekroz faktör alfa (TNFα) inhibitörü infliximab, monoklonal antikor adalimumab ve füzyon proteini etanercept immünmodulatuar ilaçlardan en sık kullanılanlarıdır. TNFα yolağının inhibisyonu, diğer proinflamatuar sitokinlerde azalmaya yol açıp stromal ve vasküler mikroçevreyi düzenleyerek antiinflamatuar etki göstermektedir. Fakat İİY-LPH riskinde artışa hangi mekanizma ile neden 523 İmmün YETERSİZLİK ZEMİNİNDE OLUŞAN LENFOPROLİFERATİF HASTALIKLAR Kaynaklar 1. Tran H, Nourse J, Hall S, Green M, Griffiths L, Gandhi M K. ImmunodeficiencyAssociated Lymphomas. Blood Reviews 2008;22:261-281. 2. Swerdlow S, Campo E, Harris N, Jaffe E, Pileri S, Stein H et al. WHO Classification of tumors of haematopoetic and lymphoid tissue. 4th ed. Bosman F. Jaffe E, Lakhani S, Ohgaki H. editors Lyon, France International Agency for Research on Cancer (IARC); 2008. 3. Shiramizu B, Wilkinson R, Hayashi R. Lymphoproliferative disorders and malignancies related to immunodeficiencies. In: Pizzo PA, Poplack DG, editors. Principles and practice of pediatric oncology. Lippincott Williams & Wilkins; 2011. 4. Salavoura K, Kolialexi A, Tsangaris G, Mavrou A. Development of cancer in patients with primary immunodeficiencies. Anticancer Res 2008;28:1263-1269. 5. Al-Herz W, Bousfiha A, Casanova JL, Chapel H, Conley ME, Cunningham-Rundles C, Etzioni A, Fischer A, Franco JL, Geha RS, Hammarström L, Nonoyama S, Notarangelo LD, Ochs HD, Puck JM, Roifman CM, Seger R, Tang ML. Primary immunodeficiency diseases: an update on the classification from the International Union of Immunological Societies Expert Committee for Primary Immunodeficiency.Front Immun 2011;2:54. 6. Leechawengwongsa E, Shearerb WT. Lymphoma complicating immunodeficiency syndromes. Curr Opin Hematol 2012;19:305-312. primary 7. Shapiro RS. Malignancies in the setting of primary immunodeficiency. İmplications for hematologists/oncologists. Am J Hematol 2011;86:48-55. 8. Salavoura K, Kolialexi A, Tsangarıs G, Mavrou A: Development of Cancer in Patients with Primary Immunodeficiencies. Anticancer Research 2008;28:1263-1270. 9. Resnick ES, Moshier EL, Godbold JH, Cunningham-Rundles C. Morbidity and mortality in common variable immune deficiency over 4 decades. Blood 2012;119:1650-1657. 10.Cunningham-Rundles C. How I treat common variable immune deficiency. Blood 2010;116:7-15. 11. Chua I, Quinti I, Grimbacher B. Lymphoma in common variable immunodeficiency: İnterplay between immune dysregulation, infection and genetics. Curr Opin Hematol 2008;15:368-374. 12.Bosticardo M, Marangoni F, Aiuti A: Recent advances in understanding the pathophysiology of Wiskott–Aldrich syndrome. Blood 2009;113:6288-6295. 13.Thrasher AJ. New insights into the biology of Wiskott–Aldrich syndrome (WAS). Hematology Am Soc Hematol Educ Program 2009;132-138. 14.Palendira U, Low C, Chan A, Hislop AD, Ho E, Phan TG, Deenick E, Cook MC, Riminton DS, Choo S, Loh R, Alvaro F, Booth C, Gaspar HB, Moretta A, Khanna R, Rickinson AB, Tangye SG. Molecular pathogenesis of EBV susceptibility in XLP as revealed by analysis of female carriers with heterozygous expression of SAP. PLoS Biol 2011;9 TÜRK HEMATOLOJİ DERNEĞİ oldukları bilinmemektedir. Diğer immünmodulatuar ajanlardan daklizumab CD25 (IL-2 reseptör α zinciri) ve efalizumab ise CD11a (lenfosit fonksiyonuyla ilişkili antijen 1, LFA-1) inhibisyonuyla otoreaktif T lenfositlerin inhibisyonuna neden olmaktadır. Romatoid artrit tedavisinde kullanılan anakinra ise IL-1 reseptör antagonisti olarak fonksiyon görmektedir. İmmunomodulatuar ilaçlarla ilişkili lenfomalarda B hücreli, T hücreli lenfomalar ve hodgkin lenfoma yada neoplastik olmayan lenfoproliferasyon görülebilmekte ve tedavinin kesilmesiyle hastalıkta gerileme izlenebilmektedir (46,47). 524 HematoLog 2013:3•2 15.Micol R, Ben Slama L, Suarez F, Le Mignot L, Beauté J, Mahlaoui N, Dubois d’Enghien C, Laugé A, Hall J, Couturier J, Vallée L, Delobel B, Rivier F, Nguyen K, Billette de Villemeur T, Stephan JL, Bordigoni P, Bertrand Y, Aladjidi N, Pedespan JM, Thomas C, Pellier I, Koenig M, Hermine O, Picard C, Moshous D, Neven B, Lanternier F, Blanche S, Tardieu M, Debré M, Fischer A, Stoppa-Lyonnet D; CEREDIH Network Investigators. Morbidity and mortality from ataxiatelangiectasia are associated with ATM genotype. J Allergy Clin Immunol 2011;128:382-389. 16.Cohen JM, Sebire NJ, Harvey J, Gaspar HB, Cathy C, Jones A. et al. Successful treatment of lymphoproliferative disease complicating primary immunodeficiency disorders with reducedintensity allogeneic stem-cell transplantation. Blood 2007;110:2209-2214. 17.Dunleavy K, Wilson W H: How I treat HIV-associated lymphoma. Blood Journal 2012;119:3245-3255. 18.Kaplan L D. HIV-associated lymphoma. Best Practice & Research Clinical Haematology 2012;25:101-117. 19.Longa J L, Engelsa E A, Moorea R D, Geboa K A. Incidence and outcomes of malignancy in the HAART era in an urban cohort of HIV-infected individuals. AIDS 2008;22:489-496. 20.Bower M, Gazzard B, Mandalia S, Newsom-Davis T, Thirlwell C, Dhillon T, Young AM, Powles T, Gaya A, Nelson M, Stebbing J. A prognostic index for systemic AIDSrelated non-Hodgkin lymphoma treated in the era of highly active antiretroviral therapy. Ann Intern Med 2005;143:265. 21.Kaplan LD, Lee JY, Ambinder RF, Sparano JA, Cesarman E, Chadburn A, Levine AM, Scadden DT. Rituximab does not improve clinical outcome in a randomized phase 3 trial of CHOP with or without rituximab in patients with HIV-associated non-Hodgkin lymphoma: AIDS-Malignancies Consortium Trial 010. Blood 2005;106:1538-1543. 22.Boué F, Gabarre J, Gisselbrecht C, Reynes J, Cheret A, Bonnet F, Billaud E, Raphael M, Lancar R, Costagliola D. Phase II trial of CHOP plus rituximab in patients with HIVassociated non-Hodgkin’s lymphoma. J Clin Oncol 2006;24:4123-4128. 23.Sparano JA, Lee JY, Kaplan LD, Levine AM, Ramos JC, Ambinder RF, Wachsman W, Aboulafia D, Noy A, Henry DH, Von Roenn J, Dezube BJ, Remick SC, Shah MH, Leichman L, Ratner L, Cesarman E, Chadburn A, Mitsuyasu R; AIDS Malignancy Consortium. Rituximab plus concurrent infusional EPOCH chemotherapy is highly effective in HIV-associated B-cell non-Hodgkin lymphoma. Blood 2010;115:30083016. 24.Dunleavy K, Little RF, Pittaluga S, Grant N, Wayne AS, Carrasquillo JA, Steinberg SM, Yarchoan R, Jaffe ES, Wilson WH. The role of tumor histogenesis, FDG-PET, and shortcourse EPOCH with dose-dense rituximab (SCEPOCH-RR) in HIV-associated diffuse large B-cell lymphoma. Blood 2010;115:3017-3024. 25.Re A, Michieli M, Casari S, Allione B, Cattaneo C, Rupolo M, Spina M, Manuele R, Vaccher E, Mazzucato M, Abbruzzese L, Ferremi P, Carosi G, Tirelli U, Rossi G. High-dose therapy and autologous peripheral blood stem cell transplantation as salvage treatment for AIDS-related lymphoma: long-term results of the Italian Cooperative Group on AIDS and Tumors (GICAT) study with analysis of prognostic factors. Blood 2009;114:1306-1313. İMMÜN YETERSİZLİK ZEMİNİNDE OLUŞAN LENFOPROLİFERATİF HASTALIKLAR 525 27.S.Kumar,D.Kumar, D.W.Kingma,E.S.Jaffe.Epstein-Barr virus-associated T lymphoma in a renal transplant patient. Am J Surg Pathol 1993;1046-1053. cell 28.Campo E, Swerdlow SH, Harris NL, Pileri S, Stein H, Jaffe ES. The 2008 WHO classification of lymphoid neoplasms and beyond: evolving concepts and practical applications.Blood 2011;117:5019-5032. 29.Mosialos G, Birkenbach M, Yalamanchili R, VanArsdale T, Ware C, Kieff E. The Epstein-Barr virus transforming protein LMP1 engages signaling proteins for the tumor necrosis factor receptor family. Cell 1995;80:389-399. 30.Liebowitz D. Epstein-Barr virus and a cellular signaling pathway in lymphomas from immunosuppressed patients. N Engl J Med 1998;338:1413-1421. 31.Kaiser C, Laux G, Eick D, Jochner N, Bornkamm GW, Kempkes B. The protooncogene c-myc is a direct target gene of Epstein-Barr virus nuclear antigen 2. J Virol 1999;73:4481-4484. 32.Matsushima AY, Strauchen JA, Lee G, Scigliano E, Hale EE, Weisse MT et al. Posttransplantation plazmacytic proliferations related to Kaposi’s sarcomaassociated herpesvirus. Am J Surg Pathol 1999;23:1393-1400. 33.Caillard S,Lelong C, Pessione F, Moulin B. French PTLD Working Group. Posttransplant lymphoproliferative disorders occurring after renal transplantation in adults: report of 230 cases from the French Registry. Am J Transplant 2006;6:27352742. 34.Landgren O, Gilbert ES, Rizzo JD, Socié G, Banks PM, Sobocinski KA et al. Risk factors for lymphoproliferative disorders after allogeneic hematopoietic cell transplantation. Blood 2009;113:4992-5001. 35.Penn I. Post-transplant malignancy: The role of ımmunosuppression drug. Saf 2000;23:101-113. 36.Green M. Management of epstein-barr virus-induced posttransplant lymphoproliferative disease in recipient of solid organ transplantation. Am J Transplant 2001;1:103-108. 37.Peddi VR,Bryant M, Roy-Chaudhury P, Woodle ES, First MR. Safety, efficacy, and cost analysis of thymoglobulin induction therapy with intermittent dosing based on CD3+ lymphocyte counts in kidney and kidney-pancreas transplant recipients. Transplantation 2002;73:1514-1518. 38.Humar A,Micheals M. American Society of Transplantation recommendation for screaning, monitoring and reportingof infections complications in immunsuppression trial in recipient of organ transplantation. Am J Transplant 2006;6:262-274. 39.Funch DP, Walker AM, Schneider G, Ziyadeh NJ, Pescovitz MD. Ganciclovir and acyclovir reduce the risk of post-transplant lymphoproliferative disorder in renal transplant recipients. Am J Transplant 2005;5:2894-2900. TÜRK HEMATOLOJİ DERNEĞİ 26.Kwong YL, Lam CC, Chan TM. Post-transplantation lymphoproliferative disease of natural killer cell lineage: a clinicopathological and molecular analysis. Br J Haematol 2000;110:197-202. 526 HematoLog 2013:3•2 40.Reshef R, Vardhanabhuti S, Luskin MR, Heitjan DF, Hadjiliadis D, Goral S, Krok KL, Goldberg LR, Porter DL, Stadtmauer EA, Tsai DE. Reduction of immunosuppression as initial therapy for posttransplantation lymphoproliferative disorder. Am J Transplant 2011;11:336-347. 41.Kalinova L, Indrakova J, Bachleda P. Post-transplant lymphoproliferative disorder. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub 2009;153:251-257. 42.Knight JS, Tsodikov A, Cibrik DM, Ross CW, Kaminski MS, Blayney DW. Lymphoma after solid organ transplantation: risk, response to therapy, and survival at a transplantation center. J Clin Oncol 2009;27:3354-3362. 43.Baecklund E, Ekbom A, Sparén P, Feltelius N, Klareskog L. Disease activity and risk of lymphoma in patients with rheumatoid arthritis: nested case-control study. BMJ 1998;317:180-181. 44.Giard C, Avenel-Audran M, Croué A, Verret JL, Martin L. Primary cutaneous Epstein-Barr virus-associated B-cell lymphoma arising at the site of subcutaneous injections of methotrexate. J Clin Oncol 2010;28:717-718. 45.Bewtra M, Lewis JD. Safety profile of IBD: lymphoma risks. Med Clin North Ams 2010;94:93-113. 46.Lee SJ, Chinen J, Kavanaugh A. Immunomodulator therapy: monoclonal antibodies, fusion proteins, cytokines, and immunoglobulins. J Allergy Clin Immunol 2010;314-323. 47.Hasserjian RP, Chen S, Perkins SL, de Leval L, Kinney MC, Barry TS, Said J, Lim MS, Finn WG, Medeiros LJ, Harris NL, O’Malley DP. Immunomodulatuar agent related lymphoproliferative disorders. Mod Pathol 2009;22:1532-1540.