Kardiyopulmoner Resusitasyon
advertisement

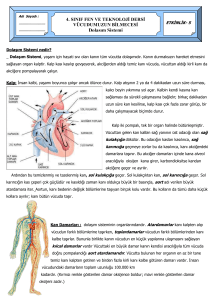
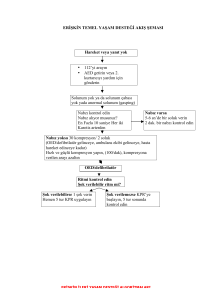
KARDİYOPULMONER RESUSİTASYON Yrd. Doç.Dr. F. Mutlu Kukul Güven CÜTF Acil Tıp AD Sivas Her yıl yaklaşık olarak hastane dışı Amerika’da 250.000, Avrupa’da 375.000 ölümün ani kardiyak arest nedeni ile olduğu tahmin edilmektedir. Hastane dışı KPR başarı oranı < %6 Hastane KPR başarı oranı %13 KPR CPCR= CARDIO-PULMONARYCEREBRAL RESUSCITATION – Kalbi yeniden çalıştırmak ve beyin fonksiyonlarını korumak-düzeltmeye çalışmak – Serebral resusitasyon ileri kardiyak yaşam desteğinin en önemli hedefidir. Sağ kalım oranları KPR yapılmamış- gecikmiş DF: %0- 2 Erken KPR- gecikmiş DF: %2-8 Erken KPR- erken DF: %20 Erken KPR- çok erken DF- Erken İYD: %30 KPR nin gelişimi 1891 - Dr. Friedrich Maass İnsanlarda rapor edilmiş ilk göğüs kompresyonunu gerçekleştirdi. 1903 - Dr. George Crile İnsanlarda ilk başarılı göğüs kompresyonunu rapor etti. 1947 - Claude Beck Defibrilatörü geliştirdi ve defibrilasyon ile bir insanı kurtardı. 1954 - James Elam Expire edilen hava ile yeterli oksijenizasyonun sağlanacağını kanıtladı. 1956—Peter Safar and James Elam Ağızdan ağıza solunumu gerçekleştirdi 1963 - The American Heart Association Leonard scherlis tarafından KPR komitesi kuruldu 1965 - J. Frank Pantridge Hastane kulanılmak üzere ambulansın içine portable defibrilatör yerleştirdi. 1979 - Otomatik Eksternal Defibrilator İlk yapılan OED hastane öncesi kullanılabileceği fikri ortaya çıktı. 1992 – ILCOR (ILCOR: International Liaison Committee on Resuscitation) KPR de yapılması gereken işlemlerin belli bir içinde yapılması için öneri niteliğinde kararlar yayımladı. 1997 – ILCOR Evrensel İYD algoritması 2000 – ILCOR İYD önerileri 2003 – ILCOR terapötik hipotermi önerileri 2005 – ILCOR İYD önerileri Kardiyak Arrest(KPA)1 Etkili kalp atımlarının durması solunum yetersizliği sonucu kalbin durması kalp durmasını takiben solunumun durması Kardiyopulmoner Arrest Hastane içindeki kardiak arrestlerin önlenmesi 1. 2. 3. 4. 5. 6. Kritik veya klinik bozulma riski olan hastalarda uygun yerde uygun düzeyde bakım Bu hastalarda, hastalığın şiddetine veya klinik bozulma ve kardiak arrest olasılığına göre gözlem tipi ve sıklığı belirlenmeli Bu tür hastaların tanınabilmesi için erken uyarı skorlama sisteminin(EUS) kullanılması Personel eğitimi Kardiyopulmoner arrestin beklenen bir son durum olduğu, KPR’ nin uygun olmadığı hastaları ve KPR uygulanmasını istemeyen hastaları tanımlamalı. Hastanelerin ulusal rehberlere dayanan , resusitasyon uygulanmayacak (DNAR=do not attempt resuscitation) hastalar için bir politikası olmalı Hastane içinde resusitasyon Kardiyopulmoner arrest hızla tanınmalı Standart bir telefon numarası ile yardım çağrılmalı Etkin göğüs kompresyonu uygulanarak ve hava yolu araçları (cep maskesi) kullanılarak KPR’ abaşlanmalı Endikasyonu varsa 3 dk içinde defibrilasyon(DF) KPA 10-15 sn içinde bilinç kaybı 45 sn sonra dilate pupil Önce kardiyak arrest olmuş ise 1-3 dk içinde solunum durması 0 - 4 dk. Geri dönüşsüz beyin hasarı yoktur 4 - 6 dk. Beyin hasarı görülebilir 6 -10 dk. Beyin hasarı olasılığı yüksek 10 dk. Geri dönüşsüz beyin hasarı Tanı Büyük arterlerde nabız alınamaması 10-15 sn içinde bilinç kaybı Solunumun durması Ciltte solukluk siyanoz Pupil dilatasyonu Kalp seslerinin duyulamaması(KTA’ nın olmaması) Kesin Tanı EKG’ de Kardiyak Arrest (KA) ritimlerinin görülmesi KA Ritimleri Nelerdir? VF Pulseless VT PEA Asistol Kardiyopulmoner Resusitasyon(KPR)Nedir? KPA tanısı konur konmaz solunum ve dolaşım fonksiyonlarının yeniden sağlanmasına yönelik işlemler Amaç: Kalbin normal olarak çalışmaya başlamasına kadar geçen sürede yaşamsal organ fonksiyonlarının sürdürülmesi için uygulanan semptomatik tedavi BLS-BASİC LİFE SUPPORT= TYD- TEMEL YAŞAM DESTEĞİ CPR VE DEFİBRİLASYON ACLS-ADVANCED CARDIAC LIFE SUPPORT=İLERİ KARDİYAK YAŞAM DESTEĞİ YOĞUN BAKIM-İLERİ AŞAMA DEĞERLENDİRME VE TEDAVİ KPR Aşamaları Temel Yaşam Desteği İleri Yaşam Desteği Uzun Vadeli Yaşam Desteği sıra ile uygulanması mutlak sözkonusu değildir BLS OLASI KARDİAK ARREST YANITSIZLIĞI DEĞERLENDİR yanıtsız • 112 ACİL YARDIM SİSTEMİNİ AKTİVE ET •DEFİBRİLATOR/ AED İSTE PRİMER ABCD BAKI A SOLUNUMU DEĞERLENDİR (aç, bak, dinle, hisset) Solunum yok B 2 solunum ver C 10 içinde nabız değerlendirmesi- eğer yok ise C göğüs kompresyonlarına başla [ 30:2 ] D en kısa zamanda defibrilatör Nabız yok Devamlı kpr-ritm değerlendirmesi Temel KPR/ABCD A= Havayolu B= Solunum C= dolaşım D= Defibrilatör Tavsiye Sınıflandırması Klas I: Mükemmel; Kesinlikle önerilmektedir. Çok iyi çalışma sonuçlarıyla desteklenmektedir. Etkisi ve yeterliliği ispatlanmıştır. Klas II a: Çok iyi; Kabul edilebilir ve yararlıdır. Çok sayıda çalışma ile desteklenmektedir ve kanıtlanmıştır. Klas II b: İyi; Kabul edilebilir ve yararlıdır. Az sayıda çalışma vardır ve az sayıda kanıt ve destek vardır. Belirsiz Klas: Araştırma ve çalışma aşamasındadır. Sonuç verebilmek için yeterli kanıt yoktur. Sonuçlar umut vericidir. Ancak ilave desteğe gereksinim vardır. Zararı yoktur ama yararı da belli değildir. Klas III: Kabul edilemez. Kaydedilmiş yararı yoktur. Zararlı olabilir. Göğüs kompresyonu 100/dk (normal output’un %25) 30:2 kompresyon/ventilasyon 4-5cm.lik göğüs depresyonu 5 siklusta bir nabız kontrol Her solunum için 2 saniye TEMEL YAŞAM DESTEĞİ (TYD-BLS) TYD Nedir? İlk dakikalar içinde yapılan müdahaleler zinciri ERKEN ACİL YARDIM ÇAĞIRMA ERKEN TEMEL YAŞAM DESTEĞİ UYGULAMA ERKEN DEFİBRİLLASYON UYGULANMASI ERKEN İLERİ YAŞAM DESTEĞİ UYGULAMA Erken arama Erken KPR Erken defibrilasyon TYD Basamakları Değerlendirme 112 sistemi (EMS) aktivasyonu KPR’ın ABC’si Defibrilasyonun “D”i Bir Başka İfadeyle; Yanıtsızlığı değerlendir Yanıt yoksa 112 yi ara Defibrilatör iste Temel KPR/ABCD Değerlendirme Uygun değerlendirme yapılana kadar CPR yapma ! Alan güvenliğini sapta. Sars ve sor “ İyi misiniz ?” Gerekmedikçe hastayı hareket ettirme. 112’ yi Yönlendirme Olay yeri (yer, numarası, cadde adı,vs) ? Telefon numarası ? Olay nedir ? (kalp krizi, trafik kazası, vs) Hasta sayısı ? Hastaların durumu ? Siz ne yaptınız ? Gerekliyse diğer bilgiler. YARDIM ÇAĞIRMA SIRASI <8 YAŞ 1 DK. CPR SONRASI >8 YAŞ CPR ÖNCESİ “phone first, phone fast” Erişkin Kardiak arrest (VF) İnfant, çocuklar Respiratuar arrest Çocuk “phone fast” Erişkin “phone first” “phone first, phone fast” Özel durumlar: Near drowning (phone fast) Travmatik arrest (phone fast) Drug overdose (phone fast) Çocuk dahil kardiak arrest (phone first) İlk Değerlendirme Bilinç düzeyi Havayolunun açıklığı / yeterliliği Solunum varlığı ve niteliği Dolaşım durumu CPR için pozisyon Sert bir zeminde sırt üstü düz yatar pozisyon Asla farklı pozisyon (yan, yüzükoyun, düşey) verilmez (İSTİSNA!!!) Taşınacaksa hastanın baş, boyun ve sırtı birlikte hareket ettirilir Havayolu Solunum Dolaşım Hava Yolu (A) Solunumu olmayan hastada uygun pozisyon “supin pozisyon” Hava yolu obstruksiyonunun en sık nedeni “dil” Hava Yolu (A) Çene itme manevrası (boyun travması şüphesinde etkin) Baş geri- çene yukarı Manevrası Ventilasyon zorluğunun En sık nedeni uygun Olmayan baş çene pozisyonu. Solunum (B) Bak Dinle Hisset 10 Sn. Solunum(B) Ağızdan ağıza solunum 2 soluk ver Her biri 1 sn. Solunum (B) Ağızdan ağıza solunum komplikasyonları gastrik inflasyon Regurjitasyon Aspirasyon Pnomoni 10 ml/kg (700-1000 ml) tidal volum, 1 sn de verilir (klas IIa) Solunum (B) Ağızdan buruna solunum : Trismus, ağızda yaralanma, suda boğulma vakalarında en iyi metod. Ağız- stoma solunumu: trakeostomili hastalar Ağız bariyer aracılı solunum : ağız- yüz kalkanı ağız-maske Solunum (B) Krikoid bası (SELLİCK MANEVRASI) Gastrik inflasyon, regurjitasyon, aspirasyon riskini azaltır. Yalnızca hastanın bilinci yoksa uygula. Yalnızca tek kurtarıcı varlığında kullan. Dolaşım(C) Nabız Dolaşım bulguları Göğüs kompresyonu Dolaşım (C) Nabız kontrolu: 1968’ den itibaren altın standart Kurtarıcı nabız kontrolu yapmalı mı? – spesifite %90 – sensitivite %55 – accuracy %65 Dolaşım (c) Sağlık personeli nabız kontrolu yapmalıdır Dolaşım Göğüs kompresyonu Seri, ritmik basınç uygulanması 100/dk kompresyon (klas IIb). Ventilasyon / kompresyon : 30/2 Entübasyon sonrası asenkronize Kapalı Kalp Masajı (Erişkin) Sternumun üzerine el topuğu yerleştirilir Sternumun alt yarısına uygulanır Göğüs duvarına değmeden parmaklar birbirine kenetlenir Sternum aşağı doğru 3.5 ile 5 cm çöktürülür Göğüs Kompresyonu Uygun el pozisyonu, 3,5-5cm deprese et, El pozisyonunu bozma, Kompresyon fazı = relaksasyon fazı Göğsün normal pozisyona dönmesine izin ver Göğüs Kompresyonu Kardiyak masaj tekniği Kompresyon Şekli Sternumu çöktürme derinliği 2 parmak 1.5-2.5 cm Çocuk (1-8 yaş) tek el 2.5 cm Çocuk (8 yaş ) 2 El 2.5-3.75 cm Bebek Yaş gruplarına göre toraks kompresyon yöntemleri Yenidoğanda kalp masajı(Thumb yöntemi) Yenidoğanda kalp masajı Kapalı Göğüs Masajı:Yapılan Yanlışlar Yanlış el pozisyonu: organ yaralanması Bası arasında gevşemeye izin verilmemesi Zıplayan kompresyonlar Göğüsü yeterince çöktürememe Kurtarıcı solukta çok fazla hava verme Heimlich manevrasında yanlış el pozisyonu Sadece Göğüs Kompresyonu Kurtarıcı ağızdan ağıza solunumu istemediği / başaramadığında (klas IIa), Eğitimsiz kurtarıcının hızlı müdahalesi (klas IIa). Tek Kurtarıcılı CPR Cevapsızlığı değerlendir: cevap yok ! EMS sistemini aktive et. Hava yolunu aç. Solunumu değerlendir. Tek Kurtarıcılı CPR Dolaşım: YOK! 30:2 kompresyon- ventilasyon 5 siklus uygula-2 dk Tekrar değerlendir: 10 sn. Solunum (+) Solunum (-), dolaşım (+) Dolaşım (-) İki Kurtarıcılı CPR Bir kurtarıcı: Hava yolu Nabız kontrolu Kurtarıcı soluk Bir kurtarıcı: Göğüs kompresyonu 30:2 CPR’ın Etkinliği Spontan atımın geri dönüşü için her 5 siklusta-2 dk.da bir dolaşım bulgularını kontrol et Spontan solunumu kontrol et Yeterli CPR Kriterleri Hareketler Bilinç düzeyi iyileşir Kendi kendine solunum Cilt rengi normale döner Sonuçlar Yalnızca TYD hayatta kalımda yetersiz kalmaktadır Hasta acil servise getirilinceye dek CPR gerekliyse sürdürülür Hava Yolunda Yabancı Cisim Parsiyal obstruksiyon İyi hava değişimi : Bilinç (+) Güçlü öksürük wheezing Kötü hava değişimi : Zayıf, etkisiz öksürük Gürültülü solunum Artan solunum zorluğu siyanoz Yanıt veren hastada heimlich manevrası Self-thrust manevra Chest Thrust (gebe hasta) Parmakla ağız içini süpürme Hasta yanıtsız hale geldiğinde supin pozisyona al. İleri Kardiyak Yaşam Desteği (İKYD-ACLS) American Heart Association ILCOR Kardiyak Arrest ritimleri VF Pulseless VT PEA Asistol Kardiyak arrest Yanıtsızlığı değerlendir Yanıt yoksa 112 yi ara Defibrilatör iste Temel CPR/ABCD Temel CPR/ABCD A= Havayolu B= Solunum C= Nabız D= Defibrilatör CPR 100/dk (normal output’un %25) 15:2 kompresyon/ventilasyon 4-5cm.lik göğüs depresyonu 4 siklusta bir nabız kontrol Her solunum için 2 saniye İkincil ABCD A= Endotrakeal entübasyon B= Tüpün yerini kontrol, solunum effektif mi ? ETT’yi sağlamlaştır !!! C= IV yol, ritme uygun adrenerjik ilaç D= Olası reversibl nedenler Reversibl nedenler Hipovolemi !! Hipoksi !! Hidrojen (asidoz) Hiper/hipokalemi Hipotermi Tablet (ilaç alımı) Tamponad (kardiyak) Tansiyon pnomotoraks Trombosis koroner Trombosis pulmoner PREKORDİAL DARBE GEREKLİ Mİ? Prekordial Thump : Prekordial darbe Tanık olunmuş veya monitorize edilmiş arrestlerde, ilk 30 saniyede yapılabilir. Defibrilasyon uygulanmayan her 1 dakika için VF yaşam şansı % 7-10 azalır. Nabız değerlendirme sensivite %55 spesifite %90 Nabız olmamasına rağmen, VF/ VT dışında herhangi bir elektriksel akım veya aktivitenin olması Nabızsız Elektriksel Aktivite (PEA) Nabızsız Elektriksel Aktivite Hipovolemi Hipoksi Hidrojen Hiper/hipokalemi Hipotermi Tablet Tamponad Tansiyon pnomotoraks Tromboz(koroner) Tromboz(pulmoner) Nabızsız Elektriksel Aktivite Elektromekanik dissosiasyon Pseudo EMD İdioventriküler ritim Ventriküler escape ritim Bradisistolik ritim Postdefibrile idioventriküler ritim Dopplerde tesbit edilen kan akımı varsa çok agresif tedavi yapılmalıdır !! Volüm genişlet Norepinefrin Dopamin TCP !! İntra aortik pompa Geniş QRS ve yavaş ritim masif myokard hasarı hipoksi hiperkalemi hipotermi ilaç (trisiklik,beta bloker,digoksin) Dar QRS ve hızlı Hipovolemi Enfeksiyon Pulmoner emboli Tamponad Ne zaman sonlandırılalım? Hasta atipik değil ve 10 dakikanın üzerinde yeterli ressüsitatif çabaya rağmen asistoli devam ediyorsa ressüsitasyonu durdurmayı düşün Atipik olgular Hipotermi İlaç aşırıdozu genç yaş toksik maruziyet İlaç verilme yolları Periferik intravenöz yaklaşım. Santral intravenöz yol. Trakeal yolla ilaç verilmesi. İntraosseoz yol. Diğer yollar. Amiodaron 150 mg 10 dk(150mg + 100 mL %5DW) 1 mg/dk 6 saat (900 mg + 500cc %5 DW) 0.5 mg/dk 18 saat kardiyak arrest durumunda 300 mg ıv puşe(20cc %5DW), gerekirse 150 mg tekrar doz Vazopresin 40 IU tek doz Atropin 0.5-1 mg (maksimum 0.04 mg/kg) Epinefrin 1mg her 3-5 dk.da bir Lidokain 1-1.5mg/kg bolus(max. 3mg/kg) infüzyonu 1-4mg/dk Magnezyum 1-2 gr. 5-60 dk. Adenosin 6-12-12 mg iv 5dk Verapamil 2.5-5-10 mg Diltiazem 0.25mg/kg sonrası 0.35 mg/kg (515mg/saat inf.) Nabızsız arrest algoritması NABIZSIZ ARREST •TYD algoritması •O2 •Monitör/Defibrilatör EVET VF/NVT Ritmi kontrol et Şoklanabilir ritm? HAYIR Asistoli/NEA Asistol / NEA algoritması 5 siklus KPR Damar yolu açılınca IV/IO vazopressor ver Adrenalin 1 mg IV/IO her 3-5 dakikada veya Vazopressin 1 doz 40 U IV/IO Atropin 1 mg IV/IO her 3-5 dakikada (Max 3 doz) asistol veya bradikardik NEA varsa 5 siklus KPR EVET VF / NVT algoritmasına geç Ritmi kontrol et Şoklanabilir ritm? HAYIR KPR devam Olası nedenleri düşün Asistol / NEA algoritması Asistol / NEA muhtemel nedenleri Hipovolemi Hipoksi Hidrojen iyonu (asidoz) Hipo/hiperkalemi Hipoglisemi Hipotermi Toksinler Tamponad (kardiyak) Tansiyon Pnx Tromboz kardiyak Tromboz pulmoner Travma 1 siklüs 30 masaj 2 solunum (5 siklus = 2 Dk) Her 2 dakikada bir ritm kontrolü VF / NVT algoritması 1 kez defibrile et Bifazik: 120-200 J OED Monofazik: 360 J 5 siklus KPR Ritmi kontrol et Şoklanabilir ritm? hayir Asistol / NEA Algoritmasına gec evet Defibrilatör şarj olana kadar KPR ye devam 1 kez defibrile et Bifazik: ilk seferki ile aynı veya daha yüksek (bilinmiyorsa 200 J) Monofazik: 360 J OED KPR ye devam et Damar yolu açılınca IV/IO vazopressor ver (şoktan önce veya sonra) Adrenalin 1 mg IV/IO her 3-5 dakikada veya Vazopressin 1 doz 40 U IV/IO VF / NVT algoritması 5 siklus KPR Ritmi kontrol et Şoklanabilir ritm? hayir Defibrilatör şarj olana kadar KPR ye devam 1 kez defibrile et •Bifazik: ilk seferki ile aynı veya daha yüksek (bilinmiyorsa 200J) •AED •Monofazik: 360 J Antiaritmik düşün Amiodaron: 300 mg IV/IO Lidokain 1-1,5 mg/kg Magnezyum: Torsades de Pointes varsa 1-2 g 5 siklus sonra başa dön Asistol / NEA algoritmasına AED İleri Yaşam Desteği İlaçları Adrenalin Atropin Amiodarone Lidokain Magnezyum Bikarbonat Adrenalin Anti-aritmik ve vazokonstriktör ilaç 3 – 5 dk arayla 1 mg IV 0.01 mg/kg IV Üst sınır yok resüsitasyon süresince Atropin Parasempatolitik (kalp hızını arttırıcı) 3 – 5 dk arayla 1 mg IV 0.01 mg/kg IV (pediatrik) En az 0.5 mg Toplam 0.04 mg/kg 3 mg (erişkin) Lidokain % 2 Aritmal® = 100 mg Lidokain % 10 Aritmal® = 500 mg Lidokain 1 – 1.5 mg/kg IV puşe Toplam 3 mg/kg İdame 1 – 4 mg/dk 24 st IV inf. Amiodarone Cordarone® amp= 150 mg Amiodarone 150 mg IV + 20 cc D5W içinde (15 dk sonra gerekirse tekrar) Toplam doz 300 mg Magnezyum Hipomanezemi Torsades des Pointes 1 - 2 mg IV Bikarbonat Hasta yeterince ventile edilmeden kesinlikle verilmemeli Bilinen hiperkalemik metabolik asidoz Salisilat ve TCA overdoz 1 mEq/kg IV Üst sınır yok pH kontrolü . Hangi İlaçlar Endotrakeal Tüpten Adrenalin Atropin Lidokain Diazem Naloksan 2 – 2.5 katı SF ile sulandırılmalı Ardından 4-5 kez ambulamalı İpuçları Resüsitasyonda IV yol SF veya RL ile açılmalı En az 18 G ile antekubital bölgeden Her ilaç sonrası 20 cc SF ve kolu yukarı kaldır